Крестцово-подвздошный сустав болит, что делать?
Содержание:
- Методы диагностики
- Самообследование
- Использование контрастирования
- Артроз илеосакрального сочленения
- Профилактика
- Диагностика
- Подготовка к рентгену, его проведение и расшифровка
- Симптомы артроза подвздошных суставов
- Как лечить крестцово-подвздошный сустав
- Лечение боли в крестце в домашних условиях
- Как диагностировать сакроилеит?
- Профилактические меры
- Общая классификация причин
Методы диагностики
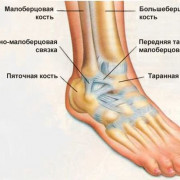
При поражении КПС на рентгене обнаруживаются деструктивные изменения на подвздошной или крестцовой кости, на самом сочленении. Контуры суставов выглядят размытыми, их края изъеденными. В некоторых случаях наблюдается частичное или полное исчезновение межсуставной щели.
Рентген наиболее показателен, когда поражен только один сустав и есть основа для сравнения с другой стороной.
Основные признаки СИ при радиологическом исследовании:
- сужение суставной щели КПС вплоть до полного ее отсутствия;
- неровные, размытые контуры суставных поверхностей КСП;
- уплотнение костной ткани;
- эрозии и замещение нормальной ткани соединительной в КПС;
- расширение суставной щели и уменьшение плотности костной ткани при гнойном СИ.
Суставная щель КПС считается расширенной, если она равна или более 5 мм, и суженной, если она меньше 2 мм. Полное сращение КПС выглядит как отсутствие суставной щели на всем протяжении полости сустава, а частичное сращение – только на ограниченном участке. И виден на снимке в виде мостика между сочленяющимися поверхностями.
Для диагностики поражения КПС проводят специальные тесты: растяжение передней поверхности пораженных суставов, давление на подвздошную кость, тест Генслена.
Самообследование
Обследовать состояние позвоночника на предмет артроза ПКС, а также выявить наличие проблем на этом участке тела можно, проделав следующие манипуляции:
- Нужно сжать с боков малый таз. Если проблема находится в крестцовой зоне, то при сильном нажатии не происходит никаких изменений. При проведении данных мероприятий в поясничном отделе могут усилиться болевые ощущения.
- Лечь на спину и поднять вытянутую ногу. Если возникает дискомфорт – проблема в КПС отсутствует. Больше всего в этом случае виноваты отклонения в позвоночнике.
- Лечь на спину или на бок, проверить, удобно ли находиться в таком положении. При поражении крестца на боку находиться некомфортно, иногда даже болезненно.
- Лечь на живот, поднять бедро. Если со стороны появилась боль и она усиливается, то у больного имеется патология крестца, позвоночник не задет.
Использование контрастирования
Иногда для получения более точных снимков требуется проведение сканирования сустава с предварительным введением внутривенно контрастного вещества. Контраст, как правило применяется для диагностики сосудистых и опухолевых патологий. Тогда процедура будет дольше обычной МР-диагностики на 10-15 минут, которые понадобятся для введения препарата в вену.
Введённое контрастное вещество равномерно распространяется по сосудам всего организма, сосредотачивается в тканях, что позволяет получить более чёткую картинку на сделанных снимках. Каких-то дополнительных мер по выведению контраста не требуется. Он выйдет самостоятельно спустя некоторое время естественным путем и не оставит следа.
Артроз илеосакрального сочленения
Это хроническая длительно текущая болезнь, волнообразно переходящая в обострение.
Артроз пояснично крестцового отдела позвоночника развивается по тем же законам, по которым идёт тот же процесс в других суставах, характеризуясь теми же признаками: боли, ограничение свободы движений, расстройство функций близлежащих органов.
Обострение болевого синдрома наступает вследствие эпизодов переохлаждения либо ввиду перенапряжения структур, образующих сочленение, либо позвоночного столба в целом. В сферу, охваченную болью, входят не только сами илеосакральные сочленения, но и крестец полностью, отмечается также болевые ощущения при прощупывании поясничного сегмента позвоночника и в районе малого таза.
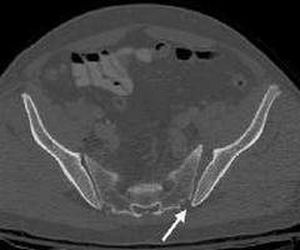
Область илеосакральных сочленений, поврежденных артрозом, на МРТ показана стрелкой
Интенсивность синдрома нарастает при возрастании физической нагрузки (включая быструю ходьбу) либо при сохранении одного и того же положения тела в течение длительного времени, и, наоборот, снижается в положении лежа, поэтому вынужденное ограничение свободы движений способствует улучшению самочувствия.
Ночные боли для заболевания нехарактерны, равно как и хруст и «щелчки», типичные для артрозов других суставов.
Хроническое протекание заболевания ведёт к дегенерации ткани хряща и нарастанию расстройства функции амфиартроза вплоть до резкого ограничения подвижности костей относительно друг друга, что не может не сказаться на походке и осанке пациента.
Диагностический подход
Диагностика крестцово-подвздошного остеоартроза основывается на:
- изучении анамнеза болезни;
- осмотре пациента с проведением антропометрических измерений (в том числе с определением длины обеих нижних конечностей, оценкой походки, биомеханики движений, тонуса и силы мышц, амплитуды движений в поясничном отделе);
- пальпаторном изучении всего позвоночника и его крестцовой зоны;
- проведении необходимых лабораторных и инструментальных исследований: анализов крови, рентгенографии (компьютерной томографии) исследуемой области, позволяющих дифференцировать заболевание от сакроилеита, остеомиелита, травм и онкологического процесса.
Для женщин обязательным является прохождение гинекологического осмотра.
Методы терапии
Лечение артроза крестцово-подвздошных сочленений включает применение всего комплекса противовоспалительных мероприятий и мер реабилитации, включая использование:
- лекарственных препаратов;
- физиотерапии и массажа;
- ортопедического режима.
Прием медикаментов, осуществляемый как пероральным, так и парентеральным способом, включает весь арсенал доступных средств от 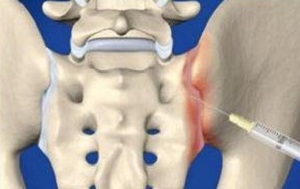 НПВС до наркотических анальгетиков.
НПВС до наркотических анальгетиков.
При сильных болях наиболее эффективны медикаментозные блокады с использованием Гидрокортизона, Лидокаина, Дипроспана, Кеналога.
С целью уменьшения интенсивности болевых проявлений, отёчных и воспалительных явлений в соединении, а также для повышения тонуса мускулатуры и расширения объёма движений в позвоночнике применимы методики физиотерапии, включающие в себя:
- лазеротерапию;
- УВЧ-терапию;
- магнитотерапию;
- использование серных и радоновых ванн.
При отсутствии противопоказаний серьёзным подспорьем во врачевании служит применение мануальной терапии и массажа, улучшающих кровоснабжение тканей и их трофику, что способствует восстановлению структуры ткани хряща.
Лечение остеоартроза подразумевает выполнение движений в согласии с их естественной биодинамикой. Следование же предписанному ортопедическому режиму в период обострения болезни требует необходимости сдерживания движений с разумным ограничением степени  мобильности в крестцово-подвздошной области при одновременном создании опоры для позвоночника.
мобильности в крестцово-подвздошной области при одновременном создании опоры для позвоночника.
Это достигается ношением специального бандажа для фиксации поясничного отдела, что позволяет разгрузить пояснично-крестцовый сегмент спины, особенно в пору беременности.
Те же функции присущи и полужёсткому поясничному корсету (позволяющему уменьшить болевые проявления, снять спазмы в мускулатуре ягодичной зоны и спине), если он рекомендован к использованию ортопедом, который подбирает средство в индивидуальном порядке и отменяет его ношение после отпадения потребности в нём.
В периоды обострений артроза ограничивать продолжительность пеших прогулок и избегать многочасового сидения.
Профилактика
В связи с большим количеством факторов, провоцирующих сакроилеит, полностью исключить возможность развития болезни путем профилактических методов невозможно. Однако, соблюдая некоторые рекомендации врачей, можно существенно снизить риск возникновения патологии.
Важно вести здоровый образ жизни, отказаться от вредных привычек, укреплять иммунную систему, своевременно устранять инфекционные очаги, лечить заболевания. Нужно ограничиваться от длительных физических воздействий на сустав и предупреждать переохлаждение
Обязательно ввести в свой ежедневный режим зарядку, гимнастику, йогу, плаванье. Также необходимо ограничить пребывание позвоночника в одном положении длительное время.
Диагностика
Когда возникают симптомы заболевания, нужно обратиться к ортопеду-травматологу. Врач осматривает пациента, собирает анамнез и назначает ряд лабораторных и инструментальных исследований.
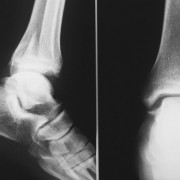
Основным инструментальным методом диагностики является рентгенологическое исследование, проводимое в прямой проэкции, реже проводят локальную съемку с поворотами пациента. На начальных стадиях болезни, патологические изменения выражены не ярко, что затрудняет постановку диагноза.
В таких случаях, больного направляют на магнитно-резонансную терапию. МРТ доступно во многих медицинских заведениях – как государственных, так и частных. Цена такого исследования намного выше, по сравнению с рентгеном (7000 руб. за один отдел позвоночника), однако МРТ дает более четкие результаты.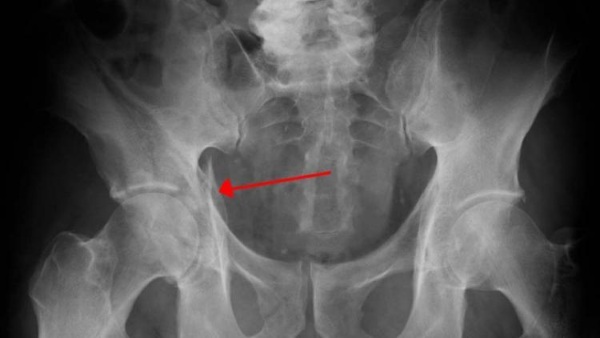
Для дополнительной информации, назначаются анализы, которые определяют:
- реакцию оседания эритроцитов;
- уровень лейкоцитов в крови;
- антитела в крови к конкретному микроорганизму.
Обязательно, врач обращает внимание на дополнительные специфические симптомы:
- Раймиста. Боли при давлении на больной сустав сзади.
- Бэра. Человек лежит на спине. Специалист надавливает на лонное сочленение перпендикулярно вниз, ощущаются боли в крестце.
- Макарова. Появляются боли, когда врач постукивает диагностическим молоточком в зоне сочленения.
- Генслена. При сильном сгибании сустава ноги, боль активизируется внизу позвоночника с подобной стороны.
- Собразе. Больной, сидя, выпрямляет спину и ложит одну ногу на другую, появляется болевой синдром в тазобедренном суставе.
Подготовка к рентгену, его проведение и расшифровка
Перед процедурой должна проводиться специальная подготовка. При планировании рентгена пациенту рекомендуется за 48 часов до процедуры не употреблять в пищу продуктов, приводящих к сильному газообразованию в кишечнике. Перед сном за день до проведения процедуры следует очистить кишечник естественным способом или при помощи клизмы. Эти действия способствуют более четкому изображению.
Как делают рентгенограмму:
- сначала пациенту нужно снять одежду и металлические украшения;
- пациент ложится ровно, с выпрямленными вдоль тела руками;
- при проведении рентгена надевают свинцовый фартук;
- длительность процедуры небольшая;
- после проведения процедуры делается расшифровка;
- специалист-рентгенолог фиксирует данные о костях и их аномалиях;
- после выполнения расшифровки больному выдают заключение.

Симптомы артроза подвздошных суставов
Выявить, что у больного появились проблемы с подвздошным сочленением возможно по ряду отдельных признаков. Указывают на артроз копчика симптомы такого порядка.
- Ноющая приглушенная боль в районе спины и копчика.
- Во время движения возникают приступы острой боли.
- При наклонах и поворотах снижается подвижность.
Также может появляться дискомфорт, если длительное время сидеть или ходить. Отекает поясничная зона, больной жалуется на спазмы, при ходьбе можно заметить раскачивающуюся походку.
При артрозе крестцово-подошвенных сочленений симптомы на начальной стадии в виде болевых ощущений могут проходить сами после долгого отдыха. Однако в дальнейших фазах проявления убрать боль можно только после применения анальгезирующих медикаментов.
При прогрессировании артроза повздошного сочленения кроме обострения сакралгии наблюдается подключение других малоприятных симптомов. Это может быть учащение мочеиспускания, снижение потенции. Также возможна скованность в суставах таза, снижение амплитуды движений данными суставами. Это визуально заметно по походке больного. При прикосновении отмечается увеличение тонуса мускулатуры скелета в отделе крестца.
Как лечить крестцово-подвздошный сустав
Если крестцово-подвздошный сустав болит, то перед тем, как лечить его, нужно сначала поставить точный диагноз. Нужно определить состояние костной и хрящевой ткани, исключить вероятность гнойного расплавления. Если есть подозрение на инфекционный воспалительный процесс, то для лечения назначается курс антибиотиков широкого спектра действия. Не лишним будет сделать пункцию суставной полости и по результатам бактериологического исследования полученной синовиальной жидкости уже производить подбор антибактериального препарата.
С целью обезболивания можно кратковременно использовать нестероидные противовоспалительные препараты и миорелаксанты. Но они дают очень слабый эффект при подобном заболевании. Чаще всего для обезболивания артроза крестцово-подвздошного сустава официальная медицина предлагает внутрисуставное введение кортикостероидов и анестетиков. Такой блокады хватает примерно на месяц. Затем нужно повторять внутрисуставную инъекцию.
Применение хондропротекторов при данном заболевании даже при внутрисуставном введении в большинстве случаев совершенно бесполезно. Не стоит тратить свои деньги и на покупку витаминных, сосудорасширяющих препаратов. Они практически не проникают в данный сустав и не оказывают абсолютно никакого лечебного эффекта.
Возможно альтернативное лечение крестцово-подвздошного сустава с помощью методов мануальной терапии. Напрмиер, акупунктура (воздействие на биологически активные точки на теле человека) позволяет быстро и безопасно купировать болевой синдром и запустить процесс регенерации тканей за счет использования скрытых резервов организма. А лечебная гимнастики и кинезиотерапия запускают процесс восстановления физиологического строения крестцово-подвздошного сустава. Также можно использовать массаж, остеопатию, электромиостимуляцию, физиопроцедуры, лазерное воздействие и многое другое.
Перед тем, как лечить крестцово-подвздошный сустав, изучайте альтернативные возможности. В официальной медицине на сегодняшний день отсутствуют фармаколочгеиские средства, которые могли бы вернуть здоровье при артрозе крестцово-подвздошного сустава.
Имеются противопоказания, необходима консультация специалиста.
Вы можете воспользоваться услугой бесплатного первичного приема врача: невролог, мануальный терапевт, вертебролог, остеопат, ортопед на сайте клиники «Свободное движение». На первичной бесплатной консультации врач осмотрит и опросит вас. Если есть результаты МРТ, УЗИ и рентгена — проанализирует снимки и поставит диагноз. Если нет — выпишет необходимые направления.
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования
Обратите внимание, что цифры в скобках (, и т. д.) являются интерактивными ссылками на такие исследования
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Боль в крестцово-подвздошном суставе часто возникает при подъеме тяжести в неудобном положении, при напряжении в суставе, поддерживающих связках и мягких тканях. Крестцово-подвздошный (сустав также восприимчив к развитию артритов при различных заболеваниях, повреждающих суставной хрящ. Остеоартрит является распространенной формой артрита, которая приводит к боли в крестцово-подвздошном суставе: ревматоидный и посттравматический картрит также частая причина боли. Менее частые причины анкилозирующий спондилит, инфекции и болезнь Лайма. Коллагеновые гболезни в большей степени представляют собой полиартропатии, чем моноартропатии, ограниченные крестцово-подвздошным суставом, хотя боль из крестцово-подвздошного сустава при анкилозирующем [спондилите, реагирует чрезвычайно хорошо на внутрисуставные инъекции, описанные ниже. Иногда у пациентов наблюдается ятрогенная дисфункция крестцово-подвздошного сустава, вызванная травматичным изъятием костного трансплантата.
, , , , , ,
Лечение боли в крестце в домашних условиях
Первое, что делать, если болит крестец – обращаться на прием к врачу. Лечение боли в области крестца предполагает комплексную терапию того заболевания, которое дает подобный клинический симптом. Сама по себе боль в крестце не является болезнью, это признак неблагополучия. Поэтому первый шаг на пути к избавлению от неприятных ощущений – диагностика. Она позволяет установить причину, устранить её и избавить пациента тем самым от боли.
Если болит крестец, прежде чем лечить этот отдел позвоночника, необходимо убедиться в том, что отсутствуют другие клинические признаки, указывающие на неблагополучие в области брюшной полости и малого таза. Повышение температуры тела, длительный запор, учащенное мочеиспускание, колющие и давящие боли в животе – это повод срочно обратиться на прием к терапевту. Хотя в ряде случаев боль в животе, спастический запор и гиперактивность мочевого пузыря могут быть признаками компрессии корешковых нервов в области пояснично-крестцового отдела позвоночника, что и вызывает боль в крестце.
Для лечения целесообразно применять вытяжение позвоночного столба, массаж и остеопатию, лечебную гимнастику и кинезиотерапию, рефлексотерапию и фармакопунктуру, физиотерапию.
Имеются противопоказания, необходима консультация специалиста.
Как диагностировать сакроилеит?
Какой врач лечит сакроилеит? При возникновении боли в пояснично-крестцовой области необходимо обратиться к травматологу-ортопеду или ревматологу. Эти специалисты занимаются лечением болезней суставов. При гнойной форме сакроилеита может потребоваться консультация хирурга.
Диагностика сакроилеита иногда вызывает сложности. Врачу необходимо отделить сакроилеит от других заболеваний со схожими симптомами. Боли в ягодичной области могут, например, наблюдаться при заболеваниях кишечника. Конденсирующий остеит подвздошной кости тоже сопровождается болью в пояснично-ягодичной области. Для уточнения диагноза назначают следующие исследования:
Проводят рентген крестцово-подвздошной области. Это один из главных способов диагностики сакроилеита. Именно этот метод помогает исследовать состояние сустава и костной ткани. Перед рентгеном пациенту рекомендуют опорожнить кишечник и не употреблять пищу, способствующую образованию газов
Можно выделить следующие рентгенологические признаки сакроилеита: изменение размеров щели сустава, изменение контуров сустава, при гнойной форме болезни увеличение суставной щели, уплотнение кости, наличие эрозий.
Второй важной диагностической процедурой является МРТ. Проведение магнито-резонансной томографии позволяет выявить наличие воспаления и отека
Это более чувствительный метод обследования, чем рентген. МРТ может определить даже небольшие суставные изменения.
Анализ крови назначают как дополнительный метод диагностики. Если в общем клиническом исследовании обнаружено повышение количества лейкоцитов и СОЭ, то это говорит о воспалении. При подозрении на инфекцию, назначают анализ на наличие антител к микробам. Если сакроилеит вызван болезнью Бехтерева, то проводят исследование крови на антиген В-27.
По мере развития болезни признаки поражения сустава нарастают. По результатам рентгенологического обследования выделяют следующие стадии патологического процесса:
- Первая стадия. Щель сустава на рентгене видна нечетко, но еще определяется. Симптомы болезни проявляются слабо. Боли умеренные, а движения не нарушены.
- Вторая стадия. Суставная щель подвергается дальнейшим изменениям, она неравномерно расширена. Сакроилеит 2 степени характеризуется склеротическими изменениями в волокнах спинного мозга.
- Третья стадия. Сужение суставной щели прогрессирует. Усиливается склероз нервных волокон, движения в суставе резко ограничены. Пациента беспокоят постоянные боли.
- Четвертая стадия. Щель сустава практически закрыта. Боль чувствуется при любом движении. Возникает окостенение и полная неподвижность крестцово-подвздошного сустава.
Профилактические меры
Для предотвращения повтора рецидивов, ускорения процесса выздоровления рекомендуется постоянно соблюдать ряд правил:
- избегать долгого пребывания в одной позе;
- соблюдать диету;
- укреплять иммунитет;
- контролировать подъем тяжестей;
- вести активный образ жизни;
- исключить вредные привычки.
Сбалансированное питание, соблюдение профилактики, своевременное обращение к врачу, позволит избежать осложнений и более радикальных мер лечения заболеваний КПС. Рекомендуется включать в меню следующие продукты: рыбу, овощи, диетическое мясо, крупы, кисломолочные продукты. Из рациона питания требуется убрать все копченые, газированные, жирные или соленые продукты, ограничить употребление кофе.
Общая классификация причин
Боли вызванные дегенеративными изменениями
Достаточно резкие, жгучие или тянущие суставные боли способны вызывать такие заболевания:
- Эпифизарная варусная деформация, распространенная у подростков. При ней ощущения имеют тупой, тянущий характер. Они способны отдавать во внутреннюю часть колена. Бег и другие спортивные тренировки провоцируют усиление интенсивности болевого синдрома. Боль время от времени может простреливать, а сустав – щелкать.
- Коксартроз. Представленная патология занимает одну из ведущих позиций из всех поражений тазобедренного сустава. Диагностируется оно и у мужчин, и у женщин. Лечить его придется долго, причем терапия достаточно сложная. Болезнь характеризуется развитием дегенеративных и деструктивных процессов в суставе. Симптомы патологии таковы: сначала у больного начинает ныть сустав после бега, длительной прогулки или подъема по ступенькам. Причем в состоянии покоя дискомфорт проходит. Тут движения еще не ограничиваются. На второй стадии развития проявляются такие признаки: болевой синдром начинает отдавать в пах, а также в бедро. Ежедневная нагрузка усиливает интенсивность ощущений, однако в состоянии покоя они уходят. Продолжительная ходьба провоцирует появление хромоты, сочленение начинает щелкать. Нарушается работа мышц и сухожилий, снижается их тонус. На последней стадии развития болезни у пациента наблюдаются боли даже ночью, причем они достаточно сильные. Хромота становится выраженной. Мышцы теряют свой объем и атрофируются – человек становится неподвижным. Лечение может приостановить или притормозить разрушение сустава.
Эти патологии способны привести к постоянной хромоте, а это уже – ограничение трудовой деятельности, отсутствие полноценных спортивных тренировок. Даже обычное вставание с постели утром может оказаться очень трудным.
Воспалительные и инфекционные причины появления боли
Кроме непосредственного повреждения костей сочленения, причинить дискомфорт могут воспаления мышц, сухожилий, суставной сумки. А еще спровоцировать болевой синдром способны инфекционные болезни:
- Гнойный артрит. Признаками такой патологии являются: повышение общей температуры, покраснение кожных покровов в области сустава, сильный отек, резкая или острая боль. Какие-либо нагрузки (бег и даже ходьба) или даже банальное вставание с постели становится невозможным. Боль начинает простреливать. Лечение тут нельзя затягивать, так как у больного развивается сепсис.
- Некроз головки кости бедра (асептический). Преимущественно он наблюдается у достаточно молодых мужчин. Появляется болезнь из-за ухудшения кровообращения этой области. Результатом развития некроза становится отмирание клеток тканей. Патология имеет такие признаки: резко появляющаяся острая боль, которая может отдавать в пах, жжение в пораженной области. Болеть может настолько сильно, что человек не способен опереться на пораженную ногу, вставание с постели ему дается с трудом. В большинстве случаев пациенту требуется укол анальгетика, чтобы обезболить сустав. Через несколько дней симптомы проходят. Если патология продолжит прогрессировать, то у человека произойдут изменения в мышцах и сухожилиях – они атрофируются. У человека появляется нарушение походки и хромота.
- Туберкулезный артрит. Особенностью патологии является то, что она преимущественно развивается у маленьких детей, у которых ослабленный иммунитет. Протекает патология медленно. Маленький пациент быстро устает, бегает он очень мало. Мышцы бедра постепенно атрофируются. Сустав начинает щелкать, нога становится короче. Со временем пораженный сустав начинает сильно болеть. Иногда боль бывает острая, а иногда тянущая или жгучая. Далее, внутри сочленения появляется нагноение, симптомы усиливаются.
- Бурсит – воспалительное поражение суставной сумки сочленения. Главный признак патологии – боль, которая будет расползаться по ноге. Ощущения при этом имеют острый характер, а при вставании или ходьбе дискомфорт проявляется очень сильно. В покое поврежденная конечность будет ныть или в ней чувствуется жжение.
Инфекционные патологии вызывают самые разные типы боли внутри тазобедренного сустава: жжение, тянущие или тупые ощущения. Часто дискомфорт чувствуется настолько сильно, что человек не имеет возможности спать ночью. Естественно, все эти патологии требуется лечить в срочном порядке.