Ревматизм у детей
Содержание:
Клиническая картина
Ревматизм чаще всего возникает у детей школьного возраста и значительно реже у дошкольников. Заболевание характеризуется полиморфизмом симптомов, главными из которых являются полиартрит, кардит и поражение подкорковых ядер головного мозга. Поражения внутренних органов в виде ревматической пневмонии, нефрита, абдо- минального синдрома (ревматического перитонита) в настоящее время практически не наблюдают.
Ревматический полиартрит.
Ревматический полиартрит возникает, по данным разных авторов, в 40-60% случаев заболевания. Для него характерно острое начало на фоне невысокого подъёма температуры тела, боли и припухлость преимущественно крупных, иногда средних суставов, летучесть и быстрое обратное развитие процесса. Ревматический артрит может быть отнесён в группу РеА, возникших вследствие перенесённой инфекции.
Ревматический кардит.
Поражение сердца (ревмокардит) является ведущим в клинической картине болезни и определяет её течение и прогноз. В 70-85% случаев болезни возникает первичный ревмокардит. При ревмокардите могут поражаться все оболочки сердца — миокард, эндокард и перикард. Наиболее распространённым принято считать поражение миокарда — диффузный миокардит. Однако на ранних этапах болезни разграничить миокардит и эндокардит клинически часто бывает очень затруднительно, для этого необходимо комплексное клинико-инструментальное обследование.
Обычно больные ревмокардитом не предъявляют жалоб. Родители отмечают, что через 2-3 нед после перенесённой ангины у ребёнка продолжают сохраняться вялость, быстрая утомляемость, субфебрилитет. В этот период появляются клинические симптомы ревмокардита в виде тахикардии, реже брадикардии, расширения границ сердца, приглушённости тонов сердца. При аускультации выслушивают систолический шум. При ФКГ обнаруживают снижение амплитуды, деформацию, уширение и обеднение высокочастотными осцилляциями, преимущественно первого тона. На ЭКГ возможно выявление различных аритмий, миграции водителя ритма, замедления атриовентрикулярной проводимости (иногда вплоть до атриовентрикулярной диссоциации).
Значительные трудности представляет клиническая диагностика поражения клапанов сердца на ранних этапах заболевания, имеющая большое прогностическое значение. Большую роль в диагностике играет ЭхоКГ. Наиболее часто поражается митральный клапан. При этом на ЭхоКГ обнаруживают утолщение и «лохматость» эхосигнала от створок и хорд клапана, ограничение подвижности задней его створки. При рентгенографии у детей с поражением митрального клапана обнаруживают «митральную» конфигурацию сердца, увеличение размеров левых камер. При поражении аортального клапана на ЭхоКГ выявляют мелкоамплитудное диастолическое трепетание его створок.
На рентгенограммах видна аортальная конфигурация сердца с преимущественным увеличением левого желудочка.
Исход ревмокардита при длительности острого периода от 1,5 до 2 мес зависит от формирования порока сердца (в 20-25%). Чаще всего формируется недостаточность митрального клапана, реже — недо- статочность аортального клапана, митрально-аортальный порок, митральный стеноз.
Возвратный ревмокардит чаще развивается на фоне приобретённого порока сердца. Клинически он обычно проявляется нарастанием ранее существовавших или появлением новых шумов, развитием недостаточности кровообращения.
Малая хорея.
Эта форма ревматизма возникает в 7-10% случаев, преимущественно у девочек школьного возраста. Основные симптомы заболевания обусловлены поражением подкорковых ядер головного мозга. Характерны эмоциональные расстройства (плаксивость, раздражительность, неустойчивость настроения), к которым присоединяются двигательные нарушения на фоне снижения мышечного тонуса. Гиперкинезы (беспорядочные, некоординируемые, насильственные движения отдельных групп мышц) приводят к невнятности речи, изменению почерка, неопрятности при еде, а иногда и к невозможности самообслуживания. Гиперкинезы усиливаются при волнении, чаще бывают двусторонними. Вызывая коленный рефлекс, можно выявить симптом Гордона (тоническое сокращение четырёхглавой мышцы). Гипотония мышц затрудняет обычный образ жизни. У таких больных бывает положительным симптом «дряблых плеч»: при поднятии стоящего больного за подмышечные впадины со стороны спины голова глубоко погружается в плечи. Возможна полная обездвиженность больного («мягкая» хорея). Течение хореи часто имеет затяжной и рецидивирующий характер. Обычно активная фаза длится до 2 мес.
Диагностика
Вначале пациента осматривает доктор. Затем ему назначается сдать все необходимые анализы, пройти электрокардиографию, эхокардиографию, фонокардиографию, рентгенологическое исследование.
На основании того, что покажут анализы, а также исследования, доктор ставит диагноз и назначает лечение. На протяжении всей терапии пациент должен систематически сдавать анализы, чтобы проверить, как протекает заболевание, какие есть изменения.
Если повторные исследования не показывают улучшений, есть вероятный вариант решения проблемы, как изменение тактики терапии.
Существуют разные критерии диагностики ревматизма у детишек. Основные критерии: развитие кардита, полиартрита, хореи малой, тематических узелков, кольцевой эритемы.
Дополнительные критерии – развитие артралгии, лихорадки, ревматического анамнеза, лейкоцитоза, увеличение СОЭ, изменения в серологических и биохимических показателях.
Критерии двух вариантов, один основной и критерии двух дополнительных вариантов, наличие стрептококковой инфекции – именно такие случаи указывают на то, что начал развиваться ревматизм, полиартрит, ревматоидный синдром.
Через год после первой атаки может возникнуть возвратный ревмокардит. В этот период важен медико-сестринский уход за пациентом, а также своевременное лечение и правильные процедуры реабилитации. Течение рецидива происходит следующим образом — нарастает интенсивность и звучность тонов или появляются новые шумы в детском сердечке, снижается сократительная функция миокарда, нарушается атриовентрикулярная проводимость.
При обострении указанных симптомов с учётом перенесенной стрептококковой инфекции доктор ставит диагноз. Факторы, которые приводят к возникновению возвратного ревматизма:
- Очень часто дают о себе знать носоглоточные стрептококковые инфекции острого характера.
- Частое общение с носителями стрептококковой инфекции.
- Наследственность.
- Тесты показывают повышение стрептококковых антител в организме ребенка.
- Несвоевременное и несистематическое проведение профилактики заболевания с помощью Билициллина.
Указанные факторы часто приводят к рецидивам, если не выполнять медико-профилактические методы реабилитации.
Правильное лечебное питание
Диета — неотъемлемая часть лечения ревматизма. Она должна соблюдаться на всех этапах лечения, даже во время диспансерного наблюдения. План питания для больного должен быть составлен с учетом его возраста, фазы патологии (питание при остром ревматизме отличается от рациона хронического), наличием фоновых болезней и других индивидуальных особенностей пациента.
Основной целью диетотерапии является нормализация водно-солевого баланса и течения процессов обмена. Такие приоритеты связаны с тем, что существует необходимость ускорить вывод натрия и калия из тканей, так как два этих элемента провоцируют осложнения со стороны сердечно-сосудистой системы. Одним из основных правил диеты является ограничение в соли.
У больного ревматизмом в сутки должно присутствовать от 5 до 7 необъемных приемов пищи. Общая суточная калорийность блюд — максимум 2500 ккал, если пациенту назначен постельный режим — не больше 1800 ккал. Еду лучше всего отваривать или готовить на пару.
Лечение
- Если ребенок жалуется на боль в суставах, то актуальным действием станет обращение к ревматологу.
- Если болезненные ощущения чередуются с лихорадкой, интоксикацией и повышением температуры, то следует обратиться к педиатру.
- Когда происходит поражение внутренних органов, то направляют к кардиологу, неврологу, гепатологу и гастроэнтерологу.
- В редких случаях в лечении принимают участие нефролог или дерматолог.
- Если в комплекс лечения входит диета, то обязательным для посещения становится кабинет диетолога.
- При подавлении очагов инфекции пациента направляют к лору и стоматологу.
- Если дело дошло до образования порока сердца, то в процесс устранения недуга вовлекается кардиохирург.
Что касается самого лечения, то оно разделяется на три этапа:
- Стационарное лечение (длится от 1-ого месяца).
- Восстановление в санатории.
- Наблюдение в диспансере.
На первом этапе (стационар)
Изначально назначается постельный режим, срок которого зависит от состояния пациента. Его отмена целиком зависит от лечащего врача. После 1-2 недель проводится дыхательная гимнастика, чередующаяся простейшими упражнениями.
При 1-ом этапе назначается медикаментозная терапия:
- Антибиотики.
- Противовоспалительные препараты.
- Противоаллергические средства.
- Лекарственные средства, направленные на восстановление работы сердца.
- Мочегонное.
- Иммуносупрессивные препараты.

Прочие группы медикаментов (зависит от области поражения). Если болезнь Сокольского-Буйко принимает серьезный оборот, то назначаются кортикостероидные препараты. При рецидиве прибегают к приему лекарственных средств хинолинового ряда.

Средняя продолжительность лечения в стационарных условиях составляет около 50 дней. Если проявляется рецидив, то восстановление требует большего времени. Для того чтобы убедиться в позитивном исходе необходимы длительное наблюдение, а также проведение анализов.
На втором этапе (санаторий)
Детей отправляют в санаторий, где они проходят дополнительное лечение, находятся на свежем воздухе, выполняют норму физической активности
Внимание врачей направлено на то, чтобы питание пациентов было полноценным
На третьем этапе (диспансер)
Данная стадия восстановления осуществляется путем наблюдения пациентов с периодическим назначением антибиотиков пролонгированного действия. Лечение может происходить более одного года с учетом постоянного наблюдения и профилактики.

Меры профилактики
В период с 7 до 15-и лет особое внимание следует уделять предупреждению ревматизма. Особенно это касается тех детей, которые обладают плохой наследственностью
Как правило, профилактика происходит посредством:
- Своевременная борьба со стрептококковой инфекцией – определение вируса у родителей, прием антибиотиков в случае вирусных заболеваний и прочее.
- Улучшение иммунной системы – закаливание, занятия спортом, правильное питание, достаточный отдых, частые прогулки.
Благодаря вышеперечисленным действиям высока вероятность избежать развитие заболевания даже у детей с плохой наследственностью.
Диагностика: методы и особенности
При появлении симптомов патологии родителям следует показать ребенка педиатру или ревматологу. Заподозрить ревматизм можно по совокупности имеющихся признаков и нарушений со стороны сердечно-сосудистой системы и костно-мышечного аппарата.
Сбор медицинского анамнеза поможет выяснить, были ли в семье больные с данным диагнозом, так как риски заболеть увеличиваются при наличии наследственного фактора. Если ребенок переболел стрептококковой инфекцией, ему также показано профилактическое обследование через 1-2 месяца после выздоровления (в некоторых случаях — через пару недель).
Для диагностики используются следующие методы:
- биохимическое исследование крови;
- иммунологическая диагностика (иммунограмма);
- электрокардиография;
- рентгенография грудной клетки;
- фонокардиография;
- эхокардиография.
Важно! Симптоматика ревматизма имеет обширную клиническую картину, поэтому его важно отличать от других болезней. Дифференциальная диагностика необходима детям с врожденными пороками сердечной мышцы, геморрагическим васкулитом, детским церебральным параличом
В большинстве случаев ребенку потребуется консультация узкопрофильных специалистов: невролога, кардиолога, ортопеда и иммунолога.
Из видео можно узнать, как протекает заболевание, почему ревматизм распространяется среди детей.
Причины развития ревматизма
Родителям детей, у которых диагностирован «ревматизм», следует твердо усвоить один важный момент: это заболевание является системным, поскольку при ревматизме происходит диффузное поражение соединительной ткани, которая есть практически в каждом органе.
В основе развития ревматизма у ребенка лежит инфицирование гемолитическим стрептококком, который на начальном этапе вызывает развитие тонзиллита (воспаления небных миндалин), также известного как ангина. У большинства людей ангина заканчивается полным выздоровлением, однако у определенного небольшого процента детей с нарушениями работы иммунной системы развивается ревматизм.
Нарушение в работе иммунной системы в такой ситуации приводит к тому, что она утрачивает способность различать антигены стрептококков и структуры собственной соединительной ткани немного похожие друг на друга. В результате иммунная система начинает атаковать собственную соединительную ткань организма, прежде чего – расположенную в сердце, и продолжает атаку даже после полного уничтожения стрептококков, попавших в организм.
Стоит упомянуть, что резервуаром стрептококковой инфекции могут быть не только небные миндалины – спровоцировать развитие ревматизма могут стрептококковый отит, фарингит, а также скарлатина.
Разновидности ревматизма и симптомы ревматизма у детей.
В зависимости от того, какой орган принимает основной удар иммунной системы, различают 3 основные формы ревматизма у детей:
- сердечная форма (ревмокардит),
- суставная (ревмополиартрит),
- нервная (ревмохорея).
В силу специфических особенностей детского организма, чаще и тяжелее всего у маленьких пациентов поражается именно сердце. Изменения в суставах также довольно типичны, но, как правило, они не тяжелые и носят преходящий характер. Эту особенность ревматизма отражает известная в среде врачей поговорка: ревматизм лижет суставы и кусает сердце.
Сначала поражение сердца при ревматизме может протекать практически бессимптомно. Иногда дети жалуются на повышенную утомляемость при физической нагрузке, что родители ошибочно могут объяснить недавно перенесенной простудой. Другими возможными симптомами ревматизма у детей являются боли в сердце, ощущение сердцебиения и учащенное сердцебиение. При появлении подобных симптомов ребенка, перенесшего ангину, отит, скарлатину (особенно детей с хроническим тонзиллитом или гайморитом), необходимо показать врачу.
При суставной форме ревматизма ребенок может жаловаться на сильные боли в суставах, суставы могут быть отечными, покрасневшими и болезненными при дотрагивании. Нередко изменения в суставах сопровождаются повышением температуры тела.
При поражении нервной системы, которое, к счастью, встречается достаточно редко, возможны разнообразные изменения нервной деятельности – от общей раздражительности и плаксивости до нервных тиков и судорог. В этом случае неврологические симптомы вызваны воспалением соединительной ткани мелких сосудов мозга, которое называется васкулит.
Существуют еще несколько форм ревматизма, которые у детей встречаются редко – это ревмоплеврит, проявляющийся болями в грудной клетке при дыхании (особенно на вдохе), кожная форма ревматизма, а также ревматический гепатит и ревматический нефрит.
Лечение ревматизма у детей
Лечение ревматизма проводится в 3 этапа:
1-й этап – стационарное лечение (в течение 4–6 недель).
2-й этап – санаторно-курортное лечение.
3-й этап – диспансерное наблюдение.
I этап
Активная фаза ревматизма требует соблюдения постельного режима с постепенным расширением двигательной активности ребенка. Срок соблюдения постельного режима определяет врач в зависимости от степени активности процесса. При II–III ст. активности назначается на 1–2 недели строгий постельный режим, затем на 2–3 недели постельный режим с разрешением участия в играх в кровати и пассивные движения, дыхательная гимнастика. И только спустя полтора месяца разрешен щадящий режим: возможность пользоваться туалетом, столовой; расширяется и лечебная физкультура.
Лечение должно быть комплексным. Медикаментозное лечение включает: антибактериальные препараты, нестероидные противовоспалительные препараты, противоаллергические средства, иммуносупрессивные препараты, при необходимости – сердечные средства, мочегонные и другие медикаменты.
В качестве антибактериальных препаратов применяются антибиотики пенициллинового ряда в возрастных дозах в течение 2 недель. В случае выделения стрептококка антибиотики назначаются в зависимости от чувствительности к ним возбудителя. Из нестероидных противовоспалительных средств применяются ацетилсалициловая кислота, Вольтарен, Индометацин, Амидопирин, Бутадион и прочие препараты пиразолонового ряда.
При непрерывно рецидивирующем процессе применяются препараты хинолинового ряда (Плаквенил, Делагил). В случае тяжелого течения процесса применяют кортикостероидные препараты – дозировку и длительность курса определяет врач.
Длительность лечения в стационаре – в среднем 1,5 месяца. При непрерывно рецидивирующем ревматизме лечение может быть более длительным. Применяются также физиотерапевтические методы лечения, лечебная физкультура. Выписка проводится при выраженной положительной динамике процесса и лабораторных показателях, свидетельствующих о снижении активности процесса.
II этап
 На любом этапе лечения важная роль принадлежит рациональному, сбалансированному, богатому витаминами и микроэлементами питанию.
На любом этапе лечения важная роль принадлежит рациональному, сбалансированному, богатому витаминами и микроэлементами питанию.
Реабилитация детей (2-й этап) проводится за 2–3 месяца в условиях местного санатория. На этом этапе проводится и долечивание: лечебные средства применяются в половинной дозе. Используется лечебная гимнастика, аэрация, полноценное питание, витаминотерапия.
III этап
Диспансерное наблюдение проводится с целью выявления проявлений активации процесса, проведения круглогодичной профилактики рецидива. Используются антибиотики пролонгированного действия (бициллин-5). Проводится также санация очагов хронической инфекции и определяется возможность учебы (для школьников).
Комплексное лечение детей при ревматизме может растянуться на несколько лет с учетом поддерживающего лечения (профилактическое назначение пролонгированного антибиотика весной и осенью).
Диета
Страдающие ревматизмом дети должны соблюдать определенную диету. Пища должна легко усваиваться, содержать достаточное количество белков, витаминов (особенно рутин, витамин С и группы В) и солей калия. В рацион обязательно надо включать фрукты и овощи. Утром можно рекомендовать пить натощак с горячей водой сок 1 лимона.
Трудноперевариваемые и богатые экстрактивными веществами продукты следует исключить. При недостаточности кровообращения необходимо контролировать количество поваренной соли (не более 5 г в сутки) и жидкости. В случае II–III степени недостаточности кровообращения врач может рекомендовать проведение разгрузочных дней.
Количество углеводов (выпечка, сладости, шоколад) следует ограничить, учитывая их аллергизирующее действие на организм. Рекомендуется дробный прием пищи небольшими порциями. В каждом конкретном случае желательно обсудить рацион ребенка с врачом.
Фитотерапия
Лечение травами при ревматизме используется с древних времен. Но в наше время фитотерапия может применяться лишь как дополнение к медикаментозному лечению и только по согласованию с врачом. Для лечения ревматизма используют кору ивы, собранную ранней весной, цветки лабазника, корень мыльника, цветы черной бузины, цветы адониса весеннего, травы лесной земляники, вереска, сабельника, березовые почки и многие другие растения. Используются отвары и настои растений, ванны с травами. Рецептов сборов очень много. Но применять их в лечении ребенка можно только по разрешению врача.
Профилактика ревматизма у взрослых
Чтобы понять каким образом можно предупредить развитие ревматизма у взрослых, необходимо сначала разобраться в причинах возникновения заболевания. Главная причина патологии — стрептококковая инфекция, которая обычно поражает верхние дыхательные пути.
Пациент сначала заболевает ангиной, фаригнитом, скарлатиной или тонзиллитом, а через несколько дней после ОРЗ возникает воспаление соединительной ткани. Организм реагирует на возбудителя бурным иммунным ответом, клетки начинают активно бороться с стрептококками.

У пациентов с ревматизмом происходит в организме сбой, точные причины которого врачи до сих пор не озвучивают. Иммунные клетки начинают уничтожать не только возбудителя, но и соединительную ткань, принимая ее за врага. Известно, что риск заболеть повышается у людей с наследственной предрасположенностью.
Увеличивает риск заболевания и образ жизни пациента. Если человек ведет неправильный образ жизни, постоянно подвергается стрессам, плохо питается, мало двигается, то вероятность заболеть высока.
Таким образом, можно сделать вывод об основных мерах профилактики ревматизма у взрослых. Так как болезнь провоцирует инфекция на фоне слабого иммунитета, необходимо первым делом заняться укреплением организма, чтобы избежать инфекционного заболевания верхних дыхательных путей.
Первичная профилактика ревматизма у взрослых подразумевает прием следующих мер:
- Нужно откорректировать питание. В рационе человека должно быть достаточное количество необходимых белков, жиров и углеводов, а также витаминов и минералов.
- Для укрепления иммунитета рекомендуется принимать витаминные комплексы, но только после консультации с врачом.
- Важную роль в профилактике ревматизма играет закаливание организма.
- Чтобы снизить риск заражения стрептококком, во всех помещениях, где находятся люди, должна регулярно проводиться влажная уборка и дезинфекция по необходимости.
- Пациент должен своевременно лечить все инфекционные заболевания в организме, в том числе и в ротовой полости. Причиной тонзиллита нередко становятся кариозные зубы.
- Во избежании заражения окружающих, носителям стрептококковой инфекции необходимо избегать общения с людьми до полного выздоровления.
Работникам различных предприятий необходимо помнить, что стрептококковая инфекция заразна, поэтому при появлении первых признаков простуды необходимо остаться дома и вызвать на дом терапевта. Возвращаться в общество можно только после полного выздоровления. Халатное отношение к себе и окружающим может стать причиной ревматизма как и у самого носителя инфекции из-за несвоевременного лечения, так и у его окружения из-за заражения.
Классификация
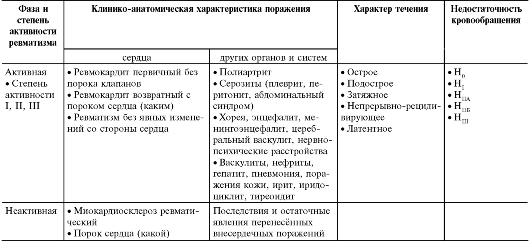
Общепринятой в настоящее время является классификация и номенклатура ревматизма А.И. Нестерова (табл. 13-1). Классификация составлена с учётом фазы болезни, клинико-анатомического пораже- ния органов, характера течения болезни и состояния кровообращения.
Таблица 13-1. Рабочая классификация и номенклатура ревматизма
Диагностика
Критерии диагностики ревматизма разработали А.А. Кисель (1940), Джонс (1944), дополнил А.И. Нестеров (1963). Основные проявления
1. Кардит.
2. Полиартрит.
3. Хорея.
4. Подкожные узелки.
5. Кольцевидная эритема.
6. «Ревматический» анамнез (связь с перенесённой носоглоточной стрептококковой инфекцией, наличие случаев ревматизма в семье).
7. Доказательство ex juvantibus — улучшение состояния больного после 2-3-недельного курса специфического лечения.
Дополнительные проявления А. Общие
1. Повышение температуры тела.
2. Адинамия, утомляемость, слабость.
3. Бледность кожных покровов.
4. Потливость.
5. Носовые кровотечения.
6. Абдоминальный синдром.
Б. Специальные (лабораторные показатели)
1. Лейкоцитоз (нейтрофильный).
2. Диспротеинемия: увеличение СОЭ, гиперфибриногенемия, появление С-реактивного белка, повышение концентрации ?2и ?-глобулинов, повышение концентрации сывороточных му- копротеинов.
3. Изменения серологических показателей: появление Аг стрептококков в крови, повышение титров антистрептолизина-О, антистрептокиназы, антистрептогиалуронидазы.
4. Повышение проницаемости капилляров.
В настоящее время наиболее распространены критерии ВОЗ (1989), разработанные Американской ревматологической ассоциацией (табл. 13-2).
Наличие у больного двух больших или одного большого и двух малых критериев свидетельствует о высокой вероятности острого ревматизма, особенно при подтверждённых данных о перенесённой инфекции, вызванной стрептококками группы А.
Таблица 13-2. Критерии диагностики ревматизма*

* Из: Насонова В.А. и соавт. Клиническая ревматология. М., 1989.
Дифференциальная диагностика
Ревматический полиартрит дифференцируют с РеА, дебютом ЮРА и ЮАС, СКВ, геморрагическим васкулитом. Ревмокардит следует отграничить от неревматического кардита, ПМК, ВПС, инфекционного эндокардита. Хорею дифференцируют с функциональными тиками, гиперкинезами при СКВ, тиреотоксикозе, опухолях мозга.
Лечение
Комплексный метод терапии первичного ревматизма включает одновременное назначение небольших доз (0,5-0,7 мг/кг/сут) глюко- кортикоидов и НПВС.
• Дозы глюкокортикоидов выбирают в зависимости от тяжести патологического процесса и выраженности изменений в сердце. Начальную дозу постепенно снижают до полной отмены в среднем через 1,5 мес.
• Из НПВС наиболее часто назначают индометацин и диклофенак. НПВС комбинируют с глюкокортикоидами и одним из базисных препаратов, особенно при затяжном течении заболевания и формировании порока сердца.
• В качестве базисной терапии используют хинолиновые производные: хлорохин, гидроксихлорохин.
Учитывая стрептококковую природу ревматизма, в течение первых 10-14 дней терапии назначают бензилпенициллин или его аналоги. В комплексную терапию входит также санация очагов хронической инфекции, в частности хронического тонзиллита. При декомпенсиро-
Симптомы болезни
Симптомы ревматизма у детей имеют большое разнообразие, так как многие факторы зависят от формы и тяжести течения недуга. Так как в организме появляется патогенный возбудитель, то организма ребенка приходится вырабатывать особый С-реактивный белок. Как раз по этому веществу и можно определить воспаление и поражение тканей.
Сама болезнь может начать развиваться уже через 1-3 недели после попадания в организм стрептококка. Недуг способен начаться остро, с повышением температуры, лихорадкой, сильной слабостью.
Суставная форма
Существует три формы ревматизма: сердечная, суставная и нервная. Зачастую у детей в начале болезни поражается именно суставная ткань. Эта форма всегда протекает с повышением температуры, болью в крупных суставах и яркой болезненностью. Симптомы суставной формы:
- Боль в суставах быстро появляется и быстро пропадает, может буквально за несколько дней переходит с одного сустава на другой;
- Суставы не деформируются;
- Припухлость в области крупных суставов.
Параллельно с такими симптомами у ребенка поражается и сердечно-сосудистая система. Сердце может долгое время не проявлять никакого дискомфорта или болей, поэтому ревматизм может быть долгое время без диагностики. Но стоит помнить, что поражение сердца может и вовсе отсутствовать, особенно, если пациент юного возраста.

Сердечная форма
Ребенок с такой формой ревматизма способен пережимать быструю утомляемость, слабость. Обычный подъем по лестнице может вызывать у него нарушение сердечного ритма, учащенный пульс. У доктора могут наблюдаться шумы в сердце, или на УЗИ может отмечаться увеличение его границ.
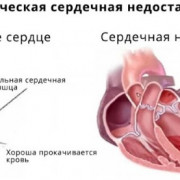
При ревматизме сердце поражается у каждого больного по-разному. Иногда все может закончиться поражением сердечной мышцы, но бывают случаи, когда у ребенка диагностируется уже порок сердца. При наличии такого диагноза кровь в процессе сокращения мышцы возвращается обратно из желудочка в предсердие.
Максимально опасным считается то состояние, которое сопровождается поражением наружной оболочки сердца. Перикардит сопровождается яркими болезненными ощущениями в области сердца, одышкой, синими губами и бледностью кожи лица. Пульс в таком состоянии зачастую учащенный или наоборот сильно замедленный. Расширенные границы сердца появляются по той причине, что в перикарде начинает скапливаться жидкость.
Тяжелая форма протекания такой формы ревматизма приводит к развитию сердечной недостаточности, что в будущем приведет маленького пациента к инвалидности.
Если у больного была диагностирована рецидивирующая форма болезни, то о лечении возвратного ревмокардита тоже нельзя забывать. Рецидивы при таком состоянии могут проявляться часто, особенно при постоянном инфицировании организма.
Нервная форма или малая хорея
Нервная форма ревматизма чаще обнаруживается у девочек. Она проявляется следующими симптомами:
- Дети часто гримасничают из-за непроизвольного подергивания лицевых мышц;
- У ребенка может быть нервный тик рук, ног или глаз;
- Непроизвольные движения еще больше проявляются, когда ребенок нервничает или находится в стрессе;
- Координация движений нарушается, поэтому дети становятся медлительными, рассеянными;
- Быстро меняется настроения;
- Меняется речь, она становится более нечеткой;
- Меняется почерк.
Такие состояния могут привести даже к тому, что у детей могут возникнуть параличи. Вместе с такими симптомами у ребенка могут протекать и поражения сердечной системы. Продолжительность такого состояния у каждого разная, но зачастую занимает до 4 недель.
Внимание! Если такой формой ревматизма болен ребенок дошкольного возраста, то болезнь может часто затягиваться или возвращаться с новой симптоматикой. Если диагностирована тяжелая форма, то дети могут страдать поражением периферических нервов, а также воспалением мозговых оболочек