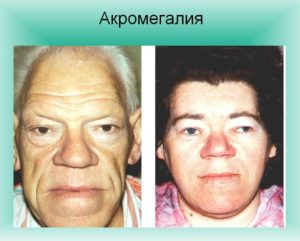
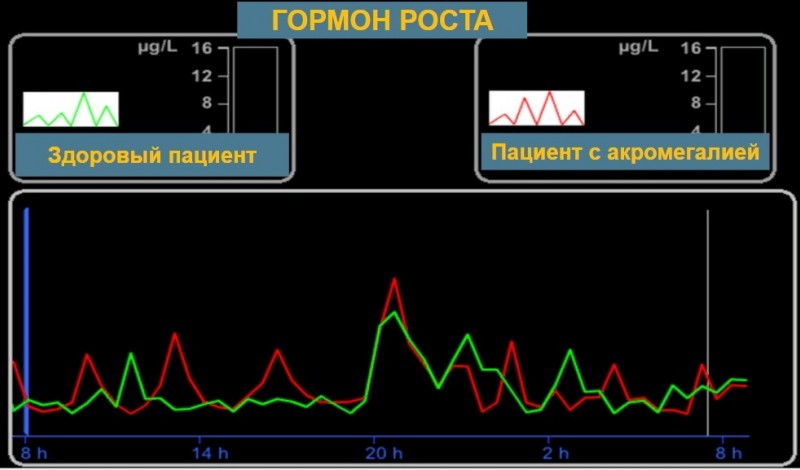
Ахондроплазия
Содержание:
Причины
Основной причиной развития диастрофической дисплазии является мутация в гене SLC26A2, который располагается на 5-й хромосоме. Этот ген широко известен в медицинских кругах, так как его дефекты обуславливают большое количество наследственных и врожденных аномалий развития скелета, в том числе – некоторых типов ахондрогенеза и ателостеогенеза, множественной эпифизарной дисплазии и синдрома Де ля Шапеля. Причина заключается в том, что SLC26A2 кодирует особый белок-переносчик сульфат-ионов, принимающий активное участие в образовании протеогликанов хрящей и других соединительных тканей. Различные по своему типу мутации гена ведут к неодинаковым структурным изменениям данного протеина, что, в свою очередь, по-разному меняет его функциональную активность и обуславливает разнообразие пороков развития. Согласно данным современной генетики, причиной развития диастрофической дисплазии (особенно финляндского типа) является мутация IVS1+2TC. При этом сульфирование протеогликанов хрящей становится недостаточным, что приводит к накоплению «необработанных» продуктов в матриксе хрящевой ткани. Нарушается плотность хряща и его функциональная активность, что ведет к проблемам при формировании костей с эндохондральным окостенением (костей туловища, конечностей и основания черепа). Именно этими процессами обусловлены практически все симптомы диастрофической дисплазии, которые наблюдаются у больных и обнаруживаются в ходе пренатальной диагностики. Все мутации гена SLC26A2 делятся на летальные и нелетальные. Диастрофическая дисплазия относится к последней группе, больные в ряде случаев способны доживать до преклонного возраста.
Ахондроплазия — лечение
Эффективное лечение ахондроплазии на данный момент не представляется возможным. Врачи могут лишь минимизировать последствия, чтобы улучшить качество жизни пациентов.
Есть случаи, когда в детском возрасте назначают гормонотерапию, что позволяет незначительно компенсировать недостаток роста. Для взрослых гормонотерапия не применяется. В случае, если родители решились на хирургическое решение проблемы, то в том случае необходимо обращаться в специализированную клинику, которая имеет достаточный опыт проведения подобных операций.
- Оперативное вмешательство проводится в том случае, если заболевание приносит явный дискомфорт пациенту. Однозначное решение в пользу операции принимается при угрозе ущемления спинного мозга, возникновении кифоза среднего отдела спины, «о»-образной форме ног.
- Возможно также удлинение костей, для чего делается несколько оперативных вмешательств поэтапно. В возрасте четырех-шести лет детям делают операции для удлинения голеней (до шести см), бедер (приблизительно до семи-восьми см) и плечей (возможный результат – до пяти сантиметров). Длительность таких этапов – около пяти месяцев с перерывом в два-три месяца. Следующая серия вмешательство проводится в возрасте четырнадцати-пятнадцати лет. Здесь пациент также проходит три этапа, ожидаемый результат такой же, как и в первый раз.
Однако, такие действия не позволяют полностью устранить заболевание и его симптоматику, поскольку при малом росте удлинение костей даже до десяти сантиметров не делает пациентов похожими на обычных людей. К тому же, не все пациенты готовы пройти целый ряд операций и болезненных реабилитационных периодов.
Предпосылки развития хондродисплазии
Почаще всего патология развивается у детей, когда они вступают в период полового созревания, и начинается интенсивный рост всех органов, систем, гормональная перестройка организма.
Разглядим, чем небезопасна заболевание:
- Во-1-х, она нарушает формирование скелета.
- Во-2-х, развивается патология суставов, позвоночника, что вызывает инвалидность.
- В-3-х, разрастается хрящевая ткань (текстильное полотно, изготовленное на ткацком станке переплетением взаимно перпендикулярных систем нитей), плохо воздействуя на окружающие органы.
В список более вероятных обстоятельств заходят:
- Генетический нрав болезни.
- Возникает не лишь у детей, но и людей старшей возрастной группы, так как в организме протекает гормональная перестройка и наблюдается кислородная дефицитность стен сосудов.
- Неблагоприятная экологическая обстановка.
- Поражение организма заразой и вирусами, что нередко наблюдается у людей со слабеньким иммунитетом и беременных.
- Наличие у дам родовых и послеродовых травм.
Фото указывает, что заболевание проходит несколько стадий развития, потому принципиально найти ранешние признаки ее проявления.
Диагностика
Постановка диагноза ахондроплазия производится детским ортопедом , не вызывает затруднений из-за характерного внешнего вида и пропорций тела пациента. Всех детей подробно осматривают, чтобы оценить степень отклонений от нормального развития скелета, данные заносят в таблицу. Эта таблица регулярно дополняется по мере роста ребенка, а внесенные в нее данные сравниваются со стандартной таблицей, специально составленной для больных с ахондроплазией.
Для оценки состояния различных органов и систем проводится комплексное обследование, назначаются консультации различных специалистов. Для исключения гидроцефалии новорожденных детей с ахондроплазией осматривает нейрохирург, при подозрении на гидроцефалию назначается МРТ головного мозга или более доступная компьютерная томография . Для изучения состояния носовых ходов и ЛОР-органов больных ахондроплазией направляют на консультацию к отоларингологу. Может также потребоваться консультация пульмонолога.
При рентгенографии черепа выявляется диспропорция между лицевой и мозговой частью. Затылочное отверстие уменьшено в размере, нижняя челюсть и кости свода черепа увеличены. Турецкое седло имеет характерную башмакообразную форму и плоское, удлиненное основание. Рентгенография грудной клетки при ахондроплазии обычно без изменений, в отдельных случаях грудина выдается вперед и несколько изогнута. Возможно утолщение ребер и их деформация в области перехода в хрящевые дуги. Иногда отсутствуют нормальные анатомические изгибы ключиц.
На снимках позвоночника больных ахондроплазией грубых изменений, как правило, также не выявляется, физиологические изгибы выражены слабее, чем у здоровых людей, при этом может выявляться поясничный гиперлордоз. Рентгенография таза свидетельствует об изменении размера и формы крыльев подвздошных костей – они имеют прямоугольную форму, развернуты и укорочены. Определяется также горизонтальное расположение крыши вертлужных впадин.
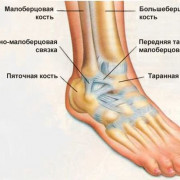
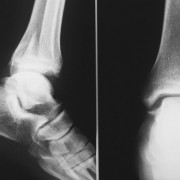
При рентгенографии трубчатых костей у пациентов с ахондроплазией выявляется укорочение и истончение диафизов, утолщение и бокаловидное расширение метафизов. Эпифизы погружены в метафизы по типу шарниров. На рентгенографии суставов видны деформация и неконгруэнтность суставных поверхностей, расширение суставных щелей и нарушение формы эпифизов. Рентгенограммы коленного сустава больных ахондроплазией свидетельствуют об удлинении малоберцовой кости, при рентгенографии голеностопного сустава определяется ротация и супинация.
Симптомы и признаки
Симптоматология множественных экзостозов очень разнообразна. Она варьирует от легких почти незаметных форм до тяжелых поражений всего скелета с множественными крупными экзостозами, карликовым ростом, деформациями и микромелией вследствие укорочения длинных трубчатых костей конечностей.
Заболевание проявляется при рождении или, чаще, в первые годы жизни, вначале в виде мало заметных опухолей вблизи суставов, определяемых визуально или при пальпации.
Чаще всего множественные экзостозы локализуются в области нижнего метафиза бедра, верхнего метафиза большеберцовой и малоберцовой костей, верхнего конца плеча, нижних концов предплечья и других длинных трубчатых костей. У некоторых лиц экзостозы развиваются в области ребер, лопаток, таза, трубчатых костей кисти и стопы, реже основания черепа и позвонков.
Установлено, что, за редким исключением, экзостозы никогда не образуются на костях, имеющих соединительнотканное происхождение, а также на костях запястья, предплюсны и эпифизах длинных трубчатых костей.
Величина и быстрота роста экзостозов различна. Одни из них остаются маленькими, едва заметными на глаз или на ощупь, другие растут очень быстро, выпячиваясь под кожей и достигая больших размеров, например куриного яйца или кулака. Число множественных экзостозов может достигать 20, 50, 100 и даже 1000. Расположение их почти всегда симметрично.
При пальпации они кажутся твердыми, неподвижными, гладкими или бугристыми, заостренными или округлыми.
Развитие костей, из которых исходят экзостозы, замедляется, они отстают в росте, укорачиваются и часто искривляются. Особенно резкое искривление костей наблюдается при поражении предплечья, где вследствие укорочения локтевой кости происходит вывих головки луча, инкурвация его диафиза, смещение суставных концов обеих костей в дистальном отделе и резкое ограничение движений. Иногда между локтевой и лучевой костью развивается синостоз. Возникает картина деформации типа Маделунга или штыкообразного искривления области лучезапястного сустава. При поражении малоберцовой кости и ее укорочении образуется вальгусное искривление коленного сустава или стопы с уплощением ее свода.
В том случае, если множественные экзостозы развиваются в области суставных концов или между подвижными парными костями, например костями предплечья, возникает более или менее значительное ограничение движений. Уменьшение тазового канала вследствие разрастания экзостозов может служить препятствием для нормальной родовой деятельности.
Субъективно множественные экзостозы никаких неприятных ощущений не вызывают и могут длительное время оставаться нераспознанными
Они привлекают к себе внимание лишь когда достигают больших размеров, ограничивают движения и оказывают давление на окружающие ткани. У некоторых больных экзостозы вызывают чувство болезненного напряжения при сокращении мышц, с которыми они обычно связаны
Иногда боли появляются в связи с развитием новых экзостозов или воспалением слизистых сумок, расположенных над ним. Из других явлений, связанных с прогрессирующим ростом множественных экзостозов, надо отметить возможность возникновения двигательных, чувствительных или трофических расстройств вследствие сдавления нервных стволов.
Длительное давление на крупные артериальные сосуды может привести к нарушению кровообращения, разрыву артериальной стенки и образованию аневризмы. Экзостозы, локализующиеся в области основания черепа или позвоночного канала, могут вызывать развитие черепно-мозговых или спинальных расстройств. Наконец, никогда не исключена опасность злокачественного перерождения отдельных экзостозов и перехода их в саркому, хондромиксосаркому и др.
С наступлением половой зрелости и слиянием эпифизов с диафизами увеличение экзостозов прекращается. Некоторые из них могут даже редуцировать.
В связи с нарушением энхондрального развития и отставанием роста костей в длину происходит задержка роста тела. У взрослых рост может достигать всего 150 см, нередко значительно меньше. В тяжелых случаях множественного экзостоза у некоторых больных наблюдается общая недостаточность физического развития, карликовый рост и микромелия. Со стороны внутренних органов и обмена веществ никаких патологических изменений обычно не наблюдается. Психическое развитие происходит нормально.
Причины
Ахондроплазия – следствие нарушения процессов энходрального окостенения (развития кости внутри хряща). Клетки ростковой зоны при патологии располагаются хаотично, что нарушает нормальное окостенение и замедляет рост костей. За счет этого происходит недоразвитие только костной ткани, растущей по энхондральному типу. Это длинные трубчатые, а также кости основания черепа. С другой стороны, кости свода черепа, растущие из соединительной ткани, развиваются нормально, поэтому пропорции головы и тела не соответствуют типичным для взрослого здорового человека, а череп приобретает неправильную форму.
Главная виновница патологии роста – мутация гена FGFR3, отвечающего за развитие хрящевой ткани, из-за нее рост хряща угнетается. В большинстве случаев возникает она спонтанно: такое нарушение называют внезапным генетическим дефектом. Но риск выше, если заболевание диагностировано у одного из родителей, в особенности отца.
Симптомы ахондроплазии
Нарушение анатомических пропорций заметно уже при рождении: ребенок с ахондроплазией имеет относительно большую голову, короткие ручки и ножки.
Нижние и верхние конечности больных ахондроплазией равномерно укорочены, в основном – за счет проксимальных сегментов (бедер и плеч). Ручки новорожденного ребенка достают только до пупка. Все сегменты конечностей несколько искривлены. Стопы широкие и короткие. Ладони широкие, II-V пальцы короткие, практически одинаковой длины, I палец длиннее остальных. В первые месяцы жизни у пациентов с ахондроплазией на конечностях видны жировые подушки и кожные складки. Туловище нормально развито, грудная клетка не изменена, живот выпячен вперед, а таз наклонен кзади, поэтому ягодицы выступают сильнее, чем у здоровых детей.
У грудных детей с ахондроплазией чаще, чем у их здоровых сверстников, развивается внезапная смерть во сне. Предполагается, что причиной смерти в таких случаях является сдавление продолговатого мозга и верхней части спинного мозга из-за аномалии формы и размера затылочного отверстия. Кроме того, для детей страдающих ахондроплазией характерны нарушения дыхания из-за особенностей строения лица, больших миндалин и небольшой грудной клетки.
На 1-2 году жизни из-за нарушения мышечного тонуса у больных ахондроплазией может формироваться шейно-грудной кифоз, исчезающий после начала ходьбы. У всех детей с ахондроплазией отмечается некоторое отставание в физическом развитии. Они начинают держать головку только после 3-4 месяцев, учатся сидеть в 8-9 месяцев и позже и начинают ходить в 1,5-2 года. При этом интеллектуальное развитие пациентов с ахондроплазией обычно остается в пределах нормы, психических отклонений нет.
По мере взросления из-за извращения эпифизарного роста костей при нормальном периостальном росте кости все больше утолщаются, изгибаются, становятся бугристыми. Из-за повышенной эластичности эпифизарных и метафизарных отделов трубчатых костей возникают вальгусные и варусные деформации конечностей, быстро прогрессирующие при ранней нагрузке. Искривление еще больше усугубляется вследствие чрезмерной тяги хорошо развитых мышц и значительной массы нормально развивающегося туловища. Из-за нарушения нормальной оси конечностей у больных ахондроплазией формируются плосковальгусные стопы, коленные суставы становятся разболтанными.
Возникает ряд характерных для ахондроплазии деформаций.
У взрослых больных ахондроплазией отмечается дефицит роста, обусловленный, в основном, укорочением нижних конечностей. Средний рост женщин составляет 124 см, мужчин – 131 см. Сохраняются и даже становятся более выраженными изменения головы и лицевого скелета: увеличенная мозговая часть черепа, выступающий и нависающий лоб, глубокая переносица, видимое нарушение прикуса. Возможно косоглазие. Пациенты с ахондроплазией склонны к ожирению. Из-за зауженных носовых ходов у них часто развиваются средние отиты и формируется кондуктивная тугоухость. Из-за обструкции верхних дыхательных путей могут выявляться признаки дыхательной недостаточности.
При ахондроплазии достаточно часто наблюдается сужение спинномозгового канала. Обычно оно возникает в поясничном, реже – в шейном или грудном отделе позвоночника. Может проявляться нарушениями чувствительности, парестезиями и болями в ногах. В тяжелых случаях возможно нарушение функции тазовых органов, парезы и параличи.
Методы лечения
Терапия хондродисплазии является достаточно кропотливым делом и зачастую консервативное лечение помогает на короткий промежуток времени. Избавиться от патологии полностью нельзя в силу его генетического происхождения. Чаще всего применяют хирургическое вмешательство, если необходимо:
- Улучшить качество жизни;
- Предотвратить инвалидизацию пациента;
- Устранить большие объемы наростов;
- Контрактуры, требующие корректировки.
В некоторых ситуациях может потребоваться ампутация конечностей, если таковую сохранить не удается. Также, если поврежден нервный корешок, то он подлежит удалению.
Симптомы ахондроплазии
Нарушение анатомических пропорций заметно уже при рождении: ребенок имеет относительно большую голову, короткие ручки и ножки. Лоб выпуклый, мозговая часть черепа увеличена, затылочные и теменные бугры выпирают. В отдельных случаях возможна гидроцефалия . Отмечаются нарушения строения лицевого скелета, возникшие вследствие неправильного развития костей основания черепа. Глаза пациентов с ахондроплазией широко расставлены, находятся глубоко в орбитах, около внутренних углов глаз есть дополнительные складочки. Нос седловидный, сплющенный, с широкой верхней частью, лобные кости заметно выступают вперед, верхняя челюсть также значительно выступает вперед над нижней. Язык грубый, небо высокое.
Нижние и верхние конечности больных ахондроплазией равномерно укорочены, в основном – за счет проксимальных сегментов (бедер и плеч). Ручки новорожденного ребенка достают только до пупка. Все сегменты конечностей несколько искривлены. Стопы широкие и короткие. Ладони широкие, II-V пальцы короткие, практически одинаковой длины, I палец длиннее остальных. В первые месяцы жизни у пациентов с ахондроплазией на конечностях видны жировые подушки и кожные складки. Туловище нормально развито, грудная клетка не изменена, живот выпячен вперед, а таз наклонен кзади, поэтому ягодицы выступают сильнее, чем у здоровых детей.
У грудных детей с ахондроплазией чаще, чем у их здоровых сверстников, развивается внезапная смерть во сне. Предполагается, что причиной гибели в таких случаях является сдавление продолговатого мозга и верхней части спинного мозга из-за аномалии формы и размера затылочного отверстия. Кроме того, для детей страдающих ахондроплазией характерны нарушения дыхания из-за особенностей строения лица, больших миндалин и небольшой грудной клетки.
На 1-2 году жизни из-за нарушения мышечного тонуса у больных ахондроплазией может формироваться шейно-грудной кифоз , исчезающий после начала ходьбы. У всех детей отмечается некоторое отставание в физическом развитии. Они начинают держать головку только после 3-4 месяцев, учатся сидеть в 8-9 месяцев и позже и начинают ходить в 1,5-2 года. При этом интеллектуальное развитие пациентов с ахондроплазией обычно остается в пределах нормы, психических отклонений нет.
По мере взросления из-за извращения эпифизарного роста костей при нормальном периостальном росте кости все больше утолщаются, изгибаются, становятся бугристыми. Из-за повышенной эластичности эпифизарных и метафизарных отделов трубчатых костей возникают варусные деформации конечностей , быстро прогрессирующие при ранней нагрузке. Искривление еще больше усугубляется вследствие чрезмерной тяги хорошо развитых мышц и значительной массы нормально развивающегося туловища. Из-за нарушения нормальной оси конечностей у больных ахондроплазией формируются плосковальгусные стопы , коленные суставы становятся разболтанными.
Возникает ряд характерных для ахондроплазии деформаций. Бедренные кости искривляются и скручиваются внутрь в нижних отделах. Из-за неравномерного роста костей голени малоберцовая кость в верхнем отделе «выдвигается» вверх и перестает сочленяться с большеберцовой, а в нижнем «перекашивает» вилку голеностопного сустава. В результате голеностопный сустав разворачивается на 10-15 градусов внутрь, стопа уходит в положение супинации под углом 10-20 градусов. Верхние конечности также искривляются, особенно в области предплечий. Укорочение верхних конечностей сохраняется, однако у взрослых пациентов с ахондроплазией пальцы достают уже не до пупка, а до паховой складки.
У взрослых больных отмечается дефицит роста, обусловленный, в основном, укорочением нижних конечностей. Средний рост женщин составляет 124 см, мужчин – 131 см. Сохраняются и даже становятся более выраженными изменения головы и лицевого скелета: увеличенная мозговая часть черепа, выступающий и нависающий лоб, глубокая переносица, видимое нарушение прикуса . Возможно косоглазие .
Причины и наследование
Ахондроплазия вызвана мутацией в гене, который контролирует производство (коды) рецептора фактора роста фибробласта 3 типа. Этот ген, FGFR3, расположен на коротком плече хромосомы 4 (4p16.3).
Эта мутация вызывает изменение в рецепторе фактора роста, обуславливая сигнал замедления роста кости. Считается, что рецептор найден во всех зонах роста скелета. Причина, почему это затрагивает в особой степени зоны рук и ног, неизвестна.
Ахондроплазия характеризуется аутосомно-доминантным типом наследования. Это означает, что если хотя бы у одного из родителей есть генетически обусловленная болезнь, то с вероятностью 50% это заболевание передастся ребенку. Мальчики и девочки болеют с одинаковой частотой. У детей, которым не передался мутировавший ген, этого заболевания нет, и они не передают его дальше.
В подавляющем большинстве наследственное нарушение вызвано новой мутацией. Это означает, что генетическая мутация происходит у человека впервые, а не передается от одного из родителей. Следовательно, для родителей, у которых есть ребенок с новой мутацией, как правило, нет повышенного риска того, что у другого ребенка будет это заболевание. Однако новые генетические мутации будут наследуемыми, и взрослая женщина или взрослый мужчина с этой мутацией рискует передать мутировавший ген своим детям. Тип наследования в этом случае уже является аутосомно-доминантным.
Если у двух людей с ахондроплазией есть ребенок, то риск, что этот ребенок получит две копии мутировавших генов (гомозигота в отношении этого особого гена), составляет 25 процентов, что приведет к значительным нарушениям скелета. Поскольку при этих нарушения размеры грудной клетки крайне маленькие, ребенок не выживет в неонатальный период. Существует 50-процентый риск того, что ребенку передастся одна копия мутации и таким образом он унаследует данное заболевание, в то время как 25 процентов детей наследуют два нормальных гена и не будут иметь ахондроплазию.
Лечение ахондроплазии
Полное излечение пациентов силами современной ортопедии пока невозможно. Предпринимались попытки проводить лечение с использованием гормона роста, однако достоверных свидетельств эффективности этой методики при ахондроплазии получить не удалось. В раннем возрасте проводится консервативная терапия, направленная на укрепление мышц и профилактику деформации конечностей. Больным ахондроплазией назначают ЛФК, массаж, рекомендуют носить специальную ортопедическую обувь и т. д. Проводится профилактика ожирения.
Хирургические вмешательства при ахондроплазии показаны при выраженных деформациях конечностей и сужении спинномозгового канала. Для коррекции деформаций выполняется остеотомия, для устранения спинального стеноза – ламинэктомия . В ряде случаев также осуществляются операции для увеличения роста. Удлинение конечностей при ахондроплазии обычно проводится перекрестно, в два этапа: сначала удлиняется бедро с одной стороны и голень с другой, затем выполняются оперативные вмешательства на оставшихся сегментах.
Заболевание не является скрытым, таким образом, врачи ведут наблюдение за несовершеннолетним пациентом уже с рождения и по мере того как проявляется ахондроплазия. Чаще всего, причина врожденной патологии заключается в мутации гена FGFR3. Именно он отвечает за процесс окостенения и развития хрящевых тканей, а нарушения данного процесса — то, от чего может быть карликовость. При наличии «сбоев», хрящи в теле ребёнка перестают расти в длину. Мутация может проявляться спонтанно или обуславливаться наследственным фактором. Специалисты считают, что ахондроплазию может вызвать зачатие после достижения возраста 40 лет отцом ребёнка. В некоторых случаях это также актуально и для матерей.
Заболевание неразрывно связано с генетическим фактором. В случае, если карликовость зафиксирована у одного из родителей или и у отца, и у матери, риски наследования заболевания увеличиваются до 50-75 процентов соответственно
Важно обратить внимание, что риск возникновения патологии в результате новой мутации гораздо выше риска её наследования. Нарушения на уровне яйцеклеток и сперматозоидов приводят к ахондроплазии в 80 процентах случаев. Если рассматривать общее число детей с карликовостью, то большинство из них имеет родителей нормального роста
Если рассматривать общее число детей с карликовостью, то большинство из них имеет родителей нормального роста.
Разновидности патологии
Одним из более всераспространенных врожденных нарушений развития (это тип движения и изменения в природе и обществе, связанный с переходом от одного качества, состояния к другому, от старого к новому) скелета считается хондродистрофия.
В итоге развития этой патологии для нездоровых соответствующ непропорциональный карликовый рост.
Суть отданного болезни была обрисована Кауфманом, который тщательно исследовал отданную патологию.
В частности, ученый установил несколько форм хондродистрофии:
- гипопластическая – в этом варианте наблюдается недостающее развитие хрящевой ткани, а также уменьшение эпифизов;
- гиперпластическая – для нее соответствующ стремительный беспорядочный рост эпифизарного хряща, а также повышение эпифизов;
- маляцийная – в отданной ситуации наблюдается желатинообразное размягчение хряща.
В большая части вариантов диагностируется гипопластическая форма.
Время от времени наблюдается сходу три вида конфигурации хрящевой ткани.
В крайние годы возникает достаточно много атипических форм (может означать: Форма предмета — взаимное расположение границ (контуров) предмета, объекта, а также взаимное расположение точек линии) патологии, которые имеют невелико общих признаков с классическим видом заболевания.