Симптомы и лечение разных типов остеохондропатии
Содержание:
- Строение тазобедренного сустава
- Разновидности хондропатии
- К каким докторам обращаться, если у Вас остеохондропатия
- ХОНДРОПАТИЯ: СИМПТОМЫ, ЛЕЧЕНИЕ И ПРОФИЛАКТИКА ЗАБОЛЕВАНИЯ
- Этиология и патогенез
- Основные виды
- Виды болезни
- Остеохондропатии ладьевидной кости (болезнь Келера I)
- Симптомы
- Причины появления остеоартроза ТБС
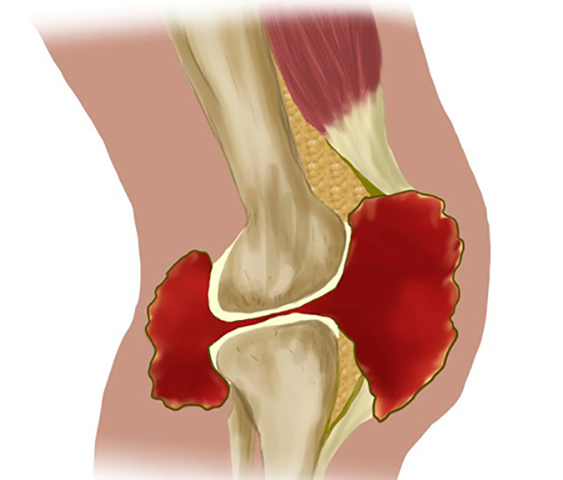
Строение тазобедренного сустава
Тазобедренный сустав — непростой по строению механизм. Он достаточно большой по размеру и отвечает за движение в 3-х плоскостях:
- 1 — сгибание и разгибание конечности;
- 2 — отведение в сторону ноги;
- 3 — вращательные движения.
Ежели знать анатомию, то можно без труда осознать когда тазобедренный сустав может получить повреждения или болезни.
Немного анатомии
Из чего состоит тазобедренный сустав?
- Вертлужная впадина подвздошной части таза.
- Шарообразное окончание бедренной кости.
- Суставный хрящ.
- Связки.
Патологии
К патологиям тазобедренного сустава относятся деформации, смещения, болезни. Поведаем о неких из них.
Коксартроз
Заболевание представляет собой разрушение хряща.
При этом человек ощущает мощную боль. Коксартроз приводит к деформации сустава из-за оказываемого давления и пораженная нога миниатюризируется в длине, что угрожает хромотой и инвалидностью.
Заболевание Пертеса
Есть иное заглавие — остеохондропатия тазобедренного сустава. Патология («» (от греч), встречающаяся у детей. Возникает из-за заморочек с кровообращением бедренной головки.
Ежели впору не начать исцеление, то развивается некроз со ужасным последствием — ампутацией конечности.
Бурсит
Воспалительное болезнь околосуставной капсулы. При движении возникает боль, а в последствии становиться тяжело передвигаться. При запущенных вариантах образовывается нагноение и сепсис тканей тазобедренного сустава. Исцеление бурсита консервативное, но ежели заболевание запущенная, то без помощи доктора не совладать.
Народ опешил! Суставы восстановятся за 3 дня! Приложите…
Мало кто знает, но именно это лечит суставы за 7 дней!
Тендинит
Воспалительное болезнь сухожилий. Распознать просто — пораженное место краснеет и возникает боль.
Движения стают затрудненными. Выявить заболевание можно при помощи осмотра и УЗИ.
Исцеление почаще всего консервативное.
Синдром бедренно-вертлужного соударения
Ежели огласить проще, то это столкновение костей при движении. До сих пор медицина не нашла предпосылки, приведшие к таковой патологии. Симптомы — боль, почаще во время сгибания и ограничение в неких движениях. Для диагностики пригодится итог рентгена. Лечится лишь хирургическим методом.
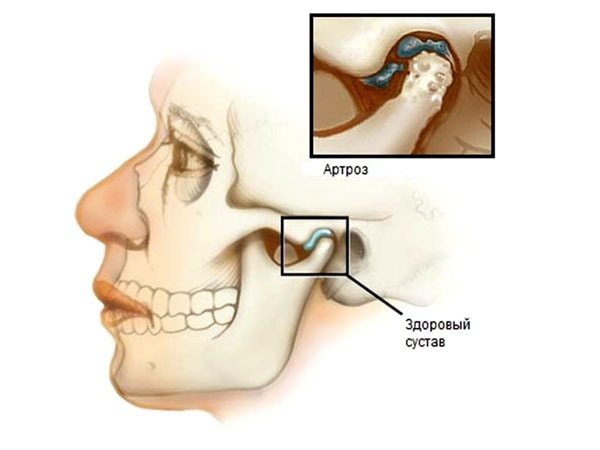
Артроз тазобедренного сустава
Это болезнь носит заглавие коксартроз тазобедренного сустава, немного выше уже упоминали о нем.
Характеризуется действием разрушения и дегенерации в:
- суставном хряще;
- связках;
- суставной капсуле;
- синовиальной оболочке;
- мускулах;
- субхондральной кости.
Эта патология стоит на первом месте посреди заболеваний опорно-двигательного аппарата человека.
Артроз нередко является следствием какого-нибудь болезни, вызывающего воспалительные процессы в организме.
В результате разрушение затрагивает не лишь мягенькие ткани, но и костные.
Хрящ со временем истощается, теряет амортизационные характеристики, поражается кость сустава, образовываются костные разрастания.
Могут сформироваться кисты.
Потому артроз считается — деформирующей и остеоартозной патологией.
- изменение гормонального фона — сладкий диабет, остеопороз;
- возраст старше 50 лет;
- дисплазия;
- заболевание Пертеса;
- неизменные стрессы, которые составляют самый большой процент появления артроза;
- генетическая расположенность;
- мышечные спазмы и гипертонус вокруг сустава;
- недостающее кровообращение по причинам травмы, стрессов, алкогольной зависимости, перегрузок;
- воспалительные и инфекционные болезни;
- ожирение;
- механические повреждения — вывихи, растяжения, разрывы, переломы;
- недочет витаминов и кальция;
- физические перегрузки.
Разновидности хондропатии
-
Болезнь Легга-Кальве-Пертеса. Иначе этот вид хондропатии именуется юношеским остеохондрозом головки бедренной кости. Наиболее подвержены такой остеохондропатии мальчики 4-12 лет. Толчком к началу заболевания служит травма тазобедренного сустава, влекущая за собой нарушение кровоснабжения головки бедренной кости.Подробнее о болезни Легга-Кальве-Пертеса вы узнаете из видео:Сначала симптомов не ощущается, но вскоре появляется боль в тазобедренном суставе, переходящая в колено.
Боль может быть ненавязчивой и ребенок не будет жаловаться на нее, однако болезнь даст о себе знать ограничением движения в суставе. Мышцы постепенно атрофируются, и визуально это проявляется заметным похудением бедра с обратной стороны. Однако, для постановки диагноза хондропатии ребенка необходимо сделать рентген.
- Болезнь Келлера. Имеет две формы: болезнь Келлера I, болезнь Келлера II.Болезнь Келлера I чаще встречается у детей 8-12 лет и затрагивает ладьевидную кость стопы. Недуг может поражать одновременно обе стопы. При этом дети испытывают боль (особенно ночью), хромают, при ходьбе опираются на наружный край стопы. Случается, что в области проявления заболевания возникает припухлость.Подробнее о болезни Келлера смотрите в видео:От болезни Келлера II страдают в основном девочки и девушки 10-20 лет. Первые проявления болезни заключаются в боли у оснований 2-3 пальцев стопы, которая усиливается при ходьбе и внешнем воздействии. Основания пальцев также могут характеризоваться отечностью. Пациенты ходят с опорой на пятки, стремясь разгрузить переднюю часть стопы. Развивается деформирующий артроз.
-
Болезнь Кинбека, или остеохондропатия полулунной кости кисти. Заболевание характеризуется развитием асептического некроза в данной кости.
Также поводом к развитию заболевания могут служить серьезные травмы или регулярные микротравмы рук.
-
Болезнь Осгуда Шлаттера поражает бугристый участок большеберцовой кости, в результате чего в этом месте возникает некроз (омертвение) ткани. Наиболее часто этим недугом страдают дети 10-18 лет, активно занимающиеся спортом. Болезнь можно распознать по появившейся болезненной шишке под коленной чашечкой.Подробности о данном заболевании вы узнаете из видео:
Однако за медицинской помощью стоит обратиться, ведь хондропатия коленного сустава может провоцировать осложнения, такие как ограничение подвижности коленного сустава, гипотрофия мышц ноги или полное ее обездвиживание.
-
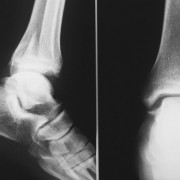
Болезнь Хаглунда, или хондропатия пяточной кости, проявляется в виде шишки (экзостаза) на задней поверхности пятки. Также наблюдается отек в месте повреждения и воспаление слизистой сумки, оболочки сухожилия.
Может возникать боль и при движении, и в покое. Функции стопы при этом сохраняются. Диагностировать данную болезнь можно после проведения рентгенографии, а также МРТ.
Хондропатия пяточной кости чаще возникает у детей, а именно у девочек подросткового возраста.
-
Болезнь Шейермана-Мау поражает 1% детей (как девочек, так и мальчиков) в период их интенсивного роста (10-15 лет). Данный недуг представляет собой прогрессирующий кифоз позвоночника. Появляется в результате того, что мышцы вследствие ускоренного роста не успевают окрепнуть и хорошо поддерживать спину. Грудной отдел позвоночника при этом деформируется, вслед за ним компенсаторно искривляется поясничный.
Неправильное распределение нагрузки на позвоночник влечет смещение всех межпозвонковых суставов. Общее состояние больного также становится хуже, ведь защемляются сосуды и нервы. В наиболее запущенном случае наблюдается «горбатость» со сжатием грудной клетки, уменьшением объема легких. Симптоматика заболевания проявляется в виде чувства усталости, тяжести в спине, незначительных болей, ограничении движении грудного отдела позвоночника, сутулости.Подробности о данном заболевании вы узнаете из видео:
К каким докторам обращаться, если у Вас остеохондропатия
- Ортопед
- Ревматолог
- Травматолог
Когда имеет место остеохондропатия ладьевидной кости, то при пальпации боль локализуется в проекции ладьевидной кости. Кожа над повреждение сохраняет нормальный цвет, локальная температура не повышается. Болевой синдром может длиться от нескольких дней и недель до года.
На рентгенограммах прилегающие кости расширены, ладьевидная кость сначала остеопоротическая, затем становится сплющенной (напоминает полумесяц) и фрагментируется. В дальнейшем происходит восстановление ее формы и размера, но она все еще обладает склеротической структурой.
В начале остеохондропатии плюсневых костей (I стадия) при рентгенологическом исследовании в их головках определяется серповидное костное уплотнение, расширение суставной щели. Во II стадии суставная щель расширяется, головки уплощаются, становятся волнообразными, метафизная часть кости уплотняется. При III стадии эпифиз (головка) теряет свою однообразную структуру, в нем чередуются очаги просветления и уплотнения костной ткани. Нарастает фрагментация головки, контуры которой расширены, поверхность уплощена, а по бокам появляются костные разрастания. Зона метафиза утолщается. IV стадия — репаративная. Структура головки восстанавливается, становится однообразной, но всегда остается деформированной, блюдцевидной; плюсневая кость становится короче. Суставная поверхность I фаланги уплощается, расширяется и деформируется. V стадия — стадия развития деформирующего остеоартроза с костными наростами вокруг уплощенной, расширенной и деформированной головки, метафиз костей утолщенный, в полости сустава могут быть свободные костные тела (суставные мыши). Утолщение дистального конца плюсневой кости обусловлено биомеханическими и статическими факторами.
В начале остеохондропатии тела позвонка на рентгенограмме центральной части позвонка определяется остеопороз с неравномерной толщиной замыкающей пластинки. В дальнейшем происходит уплощение позвонка сначала наполовину, а затем на четверть его высоты.
ХОНДРОПАТИЯ: СИМПТОМЫ, ЛЕЧЕНИЕ И ПРОФИЛАКТИКА ЗАБОЛЕВАНИЯ
Остеохондропатия различается по месту локализации болезни, которая имеет 3 основных «излюбленных» места:
- эпифизы (суставные концы) трубчатых костей;
- апофизы костей (выступы, бугристости);
- короткие кости (позвонки, кости предплюсны стопы).
В области эпифизов костей развиваются следующие виды остеохондропатии:
- головки бедренной кости;
- головок плюсневых костей стопы;
- верхнего эпифиза голени;
- пальцев кисти;
- грудинного эпифиза ключицы.
Апофизарные остеохондропатии:
- большеберцовой кости голени;
- апофизов позвонков;
- пяточной кости;
- коленного сустава;
- лонной (лобковой) кости.
Изучите более подробно лечение остеохондропатии коленного сустава на нашем портале.
Остеохондропатии коротких костей:
- тел позвонков;
- ладьевидной кости стопы;
- полулунной кости запястья;
- сесамовидной (дополнительной) кости у основания 1-го пальца стопы.
Редактор нашёл для вас ещё два интересных материала:
- Дисплазия тазобедренного сустава у новорожденных – почему появляется и чем опасна?
- Причины появления гигромы запястья и методы устранения патологии без операции
Заболевание может развиваться в области костного эпифиза.
Патология развивается в трубчатых костях на следующих участках:
- эпифизы — зона роста костной ткани;
- апофизы — расположенные рядом с эпифизами выступы кости с мышцами и связками.
Остеохондропатия — клинический процесс с характерной сменой фаз. В развитии патологии выделяют 5 стадий:
- асептический некроз;
- импрессионный перелом и фрагментация;
- рассасывание некротизированных тканей;
- регенерация;
- восстановление.
Хондропатия не является самостоятельным заболеванием, а выступает как группа патологических состояний, для которых характерно поражение суставов и костей, связанное с нарушениями в зоне роста губчатых тканей. В медицинской терминологии эта патология также известна как остеохондропатия, код по МКБ 10 – М93.
Данное заболевание, по сути, является асептическим некрозом костной ткани, что связывают с нарушениями ее питания. Патология дистрофического характера имеет прямую связь с генетическим фактором.
Также как ювенильный ревматоидный артрит, болезнь чаще диагностируется у детей и подростков разных возрастных категорий и развивается по причине врожденных аномалий, вследствие травматизации и при обменных нарушениях в организме.
Основной удар приходится на суставы и кости, подвергающиеся большим нагрузкам: стопы, колена, тазобедренный сустав и т. д.
У взрослых при схожих дегенеративно-дистрофических поражениях сустава диагностируется остеоартроз, имеющий похожую клиническую картину.
Подростки чаще страдают патологией 2 типа.
Врачи выделяют 2 разновидности болезни при диагностике остеохондропатии стопы. Вид патологии зависит от локализации поражения:
- Болезнь Келлера 1. Повреждается ладьевидная кость, расположенная медиально.
- Болезнь Келлера 2. Сопровождается поражением второй или третьей плюсневой кости, соединяющейся с поверхностью пальцевых фаланг. Чаще встречается в подростковом возрасте.
В клинической картине в зависимости от доминирующих симптомов выделяют 4 формы, от которых зависит подход при выборе метода лечения:
- Некротическая. Сопровождается асептическим разрушением костных балок.
- Компрессионный перелом. Характерно синтезирование новых балочных структур. Но из-за недостаточной прочности возникают вклинивающиеся переломы.
- Фрагментационная. Остеокласты окончательно растворяют костные балочные компоненты.
- Завершающая. Начинается восстановление структуры и формы.
Этиология и патогенез
Заболевание остеохондропатия возникает в результате местных расстройств питания кости, вероятные причины которых, по-видимому, различны в разных местах (перегрузка, микротравма и др.).
Остеохондропатия отличается определенным фазным течением. Этот процесс основан на автоматически возникающем асептическом некрозе, начинается разрушение костной ткани (I фаза), которая может осложняться вторичным патологическим переломом некротизированной области (фаза II, перелом). Смешанная соединительная ткань (суставный и зародышевый хрящ, сумочка, надкостница, связки) участвует в разрешении некроза и замене элементов его остеогенного вещества (III фаза, фазовая резорбция, фрагментация). Затем костная структура поврежденного отдела восстанавливается (фаза IV, фаза восстановления) и спонтанно заканчивается, однако, с различной степенью деформации пораженного отдела (фаза V, конец). Значение этой деформации постепенно изменяется, суставной конец соседней кости этого сустава; так что постепенно может произойти деформирующий процесс (остеоартрит) который является распространенным осложнением О. Практически разные фазы частично дополняют время от времени друг друга.
Есть определенные кости скелета, а так же типичные места в этих костях (обычно покрытые хрящом) для локализации остеохондропатии. Справочники обычно указывают на различную локализацию О., часто (не всегда точно) указывают к какой локализации относиться остеохондропатия. Таким образом, О. лонно-седалищного соединения, называемая болезнью ван Накки, позвоночного тела – болезни Кальве, болезни чешуйчатой ноги Келлера I, вызывает болезнь плюсневой кости Келлера II-лунного заболевания кисти Кинбаку, головку бедренной кости – болезнь Пертеса, туберкулез голени – болезнь Осгуд, ладьевидное запястье – болезнь Preiser, сесамоидные кости I метатарсофаланговое заболевание суставов Ренандера – Мюллера, болезнь ключицы Фридриха, ядро окостенения костей – болезнь Хаглунда – шица, эпифизов болезни позвоночных тел Лейерманна-май, медиальный мыщелок бедренной кости и заболевания плечевой кости Кениг. Некоторые авторы ссылаются на остеохондропатию и изменение формы позвонков – болезнь Нумела. Ограниченное диагностическое заключение – короткая фраза, такая как «болезнь Келлера II»; она должна быть идентифицирована, а фаза заболевания зависит от тех или иных терапевтических и трудовых целей и ограничений.
Начальная стадия заболевания не изучена, так как операции при остеохондропатии производятся на поздних стадиях. При сильно запущенной болезни макроскопически выражена деформация пораженной кости, отдела или всех костей в процессе локализации в небольших костях. Возможно появление сплюснутого “телячего” позвонка, позвоночник сплющивается в заднем отделе. Когда появляется болезнь Пертеса, сплющивается головка бедренной кости; вдоль его краев образуются утолщение кости в виде роликов. Когда болезнь Келлера I зачищала кость, сплющенная нога. В случае Нуммелы пораженные позвонки уменьшаются в высоту, принимают конические формы. Заболевание Осгуд (Tibia) деформирует тубелесность региона большеберцовой кости. Болезнь Кениг (остеохондрит рассекает) часть медиального мыщелка бедренной кости со временем отвергается и находится в суставной полости в виде свободной суставной кости, покрытой суставным хрящом. Вдоль линии отделения от костей находится узкая область волокнистой ткани. В длинных костях и небольших костях рук и ног основные изменения локализуются.
Все заболевания остеохондропатией условно можно разбить на 4 группы: эпифизов трубчатых костей – плечей (болезнь Хасса), кистевые кости, кости фаланги пальцев (см.болезнь Тиманна), голова бедренной кости (см. Болезнь Пертезы ), головки II, встречаются реже, чем III, кости стопы (см. Köhler); скоплений коротких губчатых костей – тел позвонков (см. Болезнь Кальвы), полулунной кости (см. Болезнь Кинбека), ладья кисти (болезнь Пойзера), ладьевидной ноги (см. Köhler of a болезнь); Озеро апофиза (апофизит) – подростковый апофизит позвонков (см. Sheyermanna – Mau a disease), апофизит костей бедра, большеберцовая кость (см. Osgood – Shlattera a disease), коленный сустав – болезнь Ларсена – Yuhanssona (см. Пателла), пяточная (см. Haglunda – Shintsa a disease), апофизит кости V plusnevy (болезнь Исена); частичные клиновидные некрозы костных суставных окончаний (режущий остеохондроз) – головки кости плеча, дистальный эпифиз кости плеча, дистальный эпифиз бедра (см. болезнь Кениги), тела астрагала (Haglund’s болезнь – север).
Основные виды
Чаще всего коленные суставы поражаются болезнью Осгуда-Шлаттера и хондропатией надколенника. От вида патологии зависит не только выраженность клинических проявлений, но и терапевтическая тактика. Несмотря на схожесть патогенеза, заболевания разнятся длительностью течения и локализацией поврежденных участков кости.
Это хондропатия бугристости большеберцовой кости, которая развивается у детей 12-15 лет, преимущественно у мальчиков. На начальном этапе патологии в области колена наблюдается небольшая припухлость. Затем ребенок ощущает боль, усиливающуюся при движении, особенно при подъеме или спуске по лестнице.
Она возникает также при опоре на колено, сгибании или разгибании сустава. Но в целом коленное сочленение функционирует нормально, не происходит какого-либо ограничения движений. Болезнь Осгуда-Шлаттера хорошо поддается консервативному лечению, проходит без последствий.
Заболевание также чаще всего диагностируется у мальчиков 10-14 лет. Хондропатия надколенника развивается в области крепления сухожилий к коленной чашечке, препятствуя поступлению питательных веществ из синовиальной жидкости к хрящевым тканям. Ведущие симптомы патологии — спонтанные боли, выраженность которых повышается при движении или при пальпации коленной чашечки.
Если в полости сустава накапливается выпот, то кожа над ним разглаживается, краснеет, становится горячей на ощупь. Длительность течения этого вида хондропатии — несколько месяцев. Интенсивность болевого синдрома постепенно снижается, а затем происходит полное восстановление поврежденных структур.
Хондропатия надколенника.
Виды болезни
Эту болезнь можно разделить условно на IV группы, у каждого вида проявления своя характерность и индивидуальность.
Как же распределяют?
1. В трубчатых костях (в эпифизе):
- в бедренной кости (головке) – болезнь Легга-Кальве-Пертеса;
- в І-ІІІ плюсневой кости (головке), ключице (её грудинном конце), пальцах рук (их фалангах) – б. Келер ІІ.
2. В коротких трубчатых костях:
- в стопе (ладьевидной кости) − болезнь Келер I;
- в кисти (полулунной к.) – б. Кинбека;
- в запястье (ладьевидной к.) – б. Прайзера;
- в теле позвонка – б. Кальве.
3. В апофизах:
- в большеберцовой кости (её бугристости) – б. Осгуда – Шлаттера;
- в пяточной кости (её бугре) – б. Хаглунда – Шинца;
- в апофизарных кольцах позвонков – б. Шейермана – May.
4. В поверхностях суставов – заболевание Кёнига.
Остеохондропатия головки бедренной кости (б. Легга-Кальве-Пертеса) – это поражение тазобедренного сустава, чаще его правой части. Проявляется больше у мальчиков (в 5-10 лет). Может иметь разные стадии заболевания (I-V). Эта болезнь сначала проявляется неприятными ощущениями в нижних конечностях, потом в области таза. Боль может быть не на месте очага, а в коленном суставе, начинается хромота. При сложной форме проявления этой болезни, нарушается функция тазобедренного сустава с сопровождением сильной боли, происходят изменения в головке бедренной кости.
Остеохондропатия бугристости большеберцовой кости (б. Осгуда – Шлаттера) это своеобразное омертвение кости в области колена (некроз). Происходит часто после многочисленных травм и повреждений в этом участке (чаще у мальчиков, которые профессионально занимаются спортом, в возрасте от 10-15 лет). Появляются боли в колене, припухлость. Лечится длительное время, проходит после полного приостановления роста.
Остеохондропатия позвоночника (б. Шейермана – May) – это разрушение позвоночника (дисков, позвонков, замыкательных пластинок). Чаще всего страдает от этого заболевания грудной отдел (возраст 11-18 лет). Сначала появляются неприятные ощущения в области спины, потом усиливаются и при прогрессивном развитии появляется кифоз (искривление позвоночника), межпозвоночная невралгия.
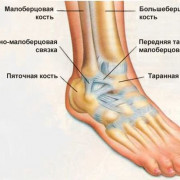
Остеохондропатия пяточной кости (б. Хаглунда – Шинца) – это заболевание проявляется неприятными болями в области ахилловой стопы, пятки, образуется припухлость. Обычно проявляется у девочек, после длительных нагрузок (в возрасте 12-16 лет).
Если ваши дети жалуются на неприятные боли в области стопы, колена, позвоночника, таза, то следует обратить на это внимание. Особенно, когда боль усиливается, нужно обратиться к врачу
Заболевание сложно выявить на ранних стадиях, лучше не допускать осложнений. Эта болезнь очень долго лечится и полностью проходить, когда рост организма остановился. Лучше не заниматься самолечением. Врач установит диагноз и назначит лечение.
Остеохондропатии ладьевидной кости (болезнь Келера I)
Заболевание встречается в основном у мальчиков в возрасте 3—10 лет, иногда старше. Наблюдается как одностороннее, так и двустороннее (чаще всего) поражение ладьевидной кости. У взрослых поражение ладьевидной кости выделено в самостоятельную нозологическую форму асептического некроза, которая получила название синдрома (болезни) Мюллера— Вейсса. Имеются различия в патогенезе заболевания у детей и взрослых.
Асептический некроз у детей объясняется нарушением процесса окостенения ладьевидной кости, что находит подтверждение на рентгенограммах: отмечается увеличение плотности, сплющивания ядра окостенения, которое состоит из нескольких фрагментов. В норме количество ядер окостенения ладьевидной кости не должно быть больше двух. Другой характерный признак заболевания — видимое на рентгенограммах увеличение межкостного пространства, отделяющего ладьевидную кость от таранной и клиновидной. Разрешение пространства вокруг ладьевидной кости объясняется уменьшением ее размеров в переднезаднем направлении.
Причиной асептического некроза ладьевидной кости у взрослых обычно являются травма стопы, реже другие причины (последствия перегрузок стопы у спортсменов, лиц физического труда и др.). В этом случае асептический некроз поражает не ядра окостенения, а сформированную уже кость. Поражение ладьевидной кости часто сочетается с плоскостопием, деформацией стопы и пальцев. Заболевание следует дифференцировать от перелома кости, изолированного туберкулезного поражения, воспалительного процесса.
Независимо от причины заболевания клинические проявления поражения асептическим некрозом кости одни и те же: имеется строго локальная болезненность при надавливании в области данной кости и при ходьбе; наблюдается хромота, ограничение движений в суставах стопы.
У детей ограничиваются разгрузкой стопы и соблюдением покоя (ношение ортопедической обуви, по показаниям наложение гипсового «сапожка»).
Для купирования болевого синдрома применяют тепловые процедуры, массаж. Восстановление структуры кости происходит в течение 1,5—2 лет. У взрослых этих мероприятий может быть недостаточно для выздоровления. В таких случаях показано выполнение артродеза в таранно-ладьевидном суставе.
Симптомы
В зависимости от локализации патологического процесса, остеохондропатия может проявляться по-разному. Но есть и общие признаки, характерные для всех разновидностей заболевания. Начинается болезнь с болей в кости. Сначала она появляется после сильных нагрузок, но при прогрессировании некроза может стать постоянной. Потом развивается воспалительный процесс с покраснением кожи и отеком.
Еще советуем прочитать:Остеохондропатия Осгуда Шляттера
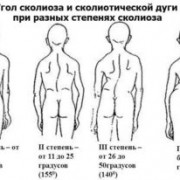
Если поражены нижние конечности, меняется походка, пациент начинает хромать. При некрозе тел позвонков развивается остеохондропатический кифоз или сколиоз. На поздних стадиях недостаток минералов приводит к повышенной ломкости костей. Возникают патологические переломы даже от веса собственного тела.
Нарушение обменных процессов и кровообращения отражается на состоянии мышц. Их тонус снижается. Часто поражаются суставы, ограничивается их подвижность. От некроза может пострадать колено, локоть или запястье. Но при своевременном лечении их функции восстанавливаются.
Причины появления остеоартроза ТБС
Этиология хондропатии коленного сустава не установлена. Наиболее часто заболевание диагностируется у подростков мужского пола, активно занимающихся спортом. Поэтому травматологи предполагают, что толчком к развитию хондропатии становятся избыточные физические нагрузки на пока еще окончательно не сформировавшиеся костные и хрящевые ткани, связочно-сухожильный аппарат.
- повышение и снижение функциональной активности гипофиза, щитовидной железы, надпочечников;
- метаболические расстройства;
- нарушение кровообращения в области колена;
- недостаток в питании микроэлементов, водо- или жирорастворимых витаминов;
- длительное нахождение на ногах.
Тазобедренный сустав – это крупное синовиальное сочленение шарнирного вида, которое называют самым мощным, поскольку на него приходится больший спектр нагрузок. Его образуют шарообразная головка бедренной кости и чашеобразная впадина тазовой кости (вертлужная впадина), поверхности которых покрыты гладким гиалиновым хрящом. Вместе они представляют шарнир, где осуществляется их опорно-двигательное контактное взаимодействие между собой.
Силы, проходящие через тазобедренный суставной аппарат, довольно значительные. Например, при обычном положении «стоя на двух нижних конечностях» сустав испытывает нагрузку в 1/3 веса человека, в момент стояния на одной конечности – в 2,5 раза выше от массы тела, при ходьбе и беге – нагрузка в 2-6 раз превышает исходный вес человека.
Специалисты определенно факт существенных нагрузок относят к одному из объяснений высокой предрасположенности сустава к дестабилизации и износу, следовательно, и развитию остеоартроза. Однако говорить, что виной заболевания является естественная функциональная физиология сочленения, в корне неверно, без отягощающего фактора патологический процесс невозможен.
И еще немаловажный момент: чтобы ТБС хорошо функционировал, он должен обладать достаточным объемом движений при очень хорошей стабильности. А это, в свою очередь, возможно при условии крепких связочно-мышечных групп, контролирующих движения и опорные функции в суставе, а также прочной суставной капсулы, защищающей и удерживающей костное соединение.
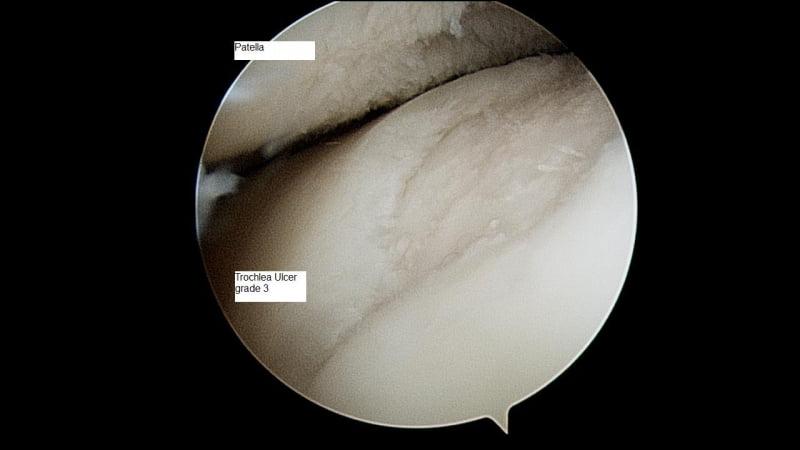
Так выглядит полость сустава через артроскоп.
Все вышесказанное – общая вступительная информация, ее тоже важно знать и понимать. Безусловно, мы не оставим читателей без ответа на животрепещущий вопрос: какие конкретно причины вызывают такой сложный диагноз? Специалисты называют следующие первопричинные факторы, приводящие чаще всего к остеоартрозу тазобедренных суставов:
- генетические дефекты развития ТБС, характеризующиеся врожденными нарушениями развития и роста костных, хрящевых, связочных, мышечных структур сочленения (дисплазии);
- пожилой возраст, так как на фоне возрастных изменений снижается гидратация хряща, упругость мышц, кровообращение в суставах и т. д.;
- системные патологии, где остеоартроз является одним из последствий (подагра, ревматизм, коллагеноз, сахарный диабет, сложные виды аллергии, пр.);
- различные хондропатии, приводящие к видоизменению относящихся к суставу костных структур;
- хронические артриты (длительно протекающие воспалительные явления в сочленении вследствие инфекции, аутоиммунных и метаболических нарушений);
- аваскулярный остеонекроз головки бедренной кости (омертвение костной ткани) как следствие локального нарушения кровообращения травматического или нетравматического генеза;
- гормональный дисбаланс, особенно у женщин при наступившем климаксе, когда уровень эстрогена, защищающего суставы, резко снижается;
- ожирение любой стадии (лишний вес является злейшим врагом, поскольку в разы увеличивает нагрузку на ТБ отдел и в целом на конечности);
- перенесенные травмы с локализацией таз-бедро (переломы, вывихи, ушибы и др.), а также хирургические манипуляции на тазобедренном отделе в анамнезе;
- ортопедические нарушения, в частности вальгусные и варусные деформации конечностей, плоскостопие, искривления позвоночника;
- малоподвижный образ жизни, который вызывает дефицит мышечной массы, дряблость связок, плохое кровоснабжение и ограниченное поступление питательных веществ в ТБС, что и способствует зарождению, прогрессии остеоартроза;
- постоянная перегрузка тазобедренного отдела и нижних конечностей на почве усиленных спортивных тренировок, выполнения работы стоя с подъемом тяжестей, долгие однообразные позы (особенно в статических положениях «стоя» на одном месте, «сидя»), вынужденная по роду деятельности долгая ходьба.