Полная характеристика артрита: виды, причины, симптомы, диагностика и лечение
Содержание:
- Диагностика Инфекционного (пиогенного) артрита:
- Лабораторная диагностика процесса
- Комплексное лечение заболевания
- Методы лечения
- Как проявляется артрит, как начинается и как с ним жить
- Способ применения и дорзировки
- Жидкость в коленном суставе. Лечим без промедления
- Диагностика
- Гиалуроновая кислота и кортикостероиды
- Симптомы ревматоидного артрита: поражение суставов
- Лекарственные препараты для лечения ревматоидного артрита: Кетопрофен и Мовалис
- Особенности лечения
- Особенности заболевания у женщин
- Противопоказания и побочные действия
Диагностика Инфекционного (пиогенного) артрита:
Диагноз “септический артрит” ставится только на основании проведенных лабораторных анализов, тщательного врачебного осмотра пораженного сустава и внимательного изучения медицинской карты пациента
Важно иметь в виду, что подобные симптомы — боль в суставе и температура — могут быть вызваны другими причинами, например, иными видами артрита, подагрой, ревматической лихорадкой, болезнью Лайма (боррелиоз) и др. В некоторых случаях врач вынужден прибегнуть к консультации специалиста — ортопеда или ревматолога, чтобы исключить ошибку в диагнозе
Анамнез при инфекционном артрите
История болезни пациента позволит врачу определить, не принадлежит ли больной к одной из групп риска. Случаи внезапной боли в суставах также являются важной информацией. Медицинский осмотр Врач оценит степень отечности и болезненности пораженного сустава, его температуру и другие признаки инфекционного процесса. В некоторых случаях месторасположение может явиться ключом к верному диагнозу, например, поражение грудино-ключичных или тазовых сочленений часто случается у наркозависимых пациентов. Лабораторные анализы Лабораторные исследования необходимы, чтобы подтвердить диагноз «инфекционный артрит». Врач проведет пункцию сустава, эта процедура представляет собою прокол с помощью шприца для извлечения образца синовиальной жидкости. Синовиальная жидкость — это смазка, вырабатываемая окружающими сустав тканями. Образец отсылается в герметичном шприце для посева. Синовиальная жидкость из пораженного сустава обычно содержит хлопья гноя и выглядит мутной. Определение количества клеток обычно выявляет высокий уровень лейкоцитов; уровень выше 100000 кл/мм куб. или нейтрофильная пропорция более 90% свидетельствует о септическом артрите. Для предварительной идентификации возбудителя инфекции используется т.н. окраска по Граму (все бактерии делятся на два вида: окрашивающиеся по Грам и неокрашивающиеся по Граму — грамположительные и грамотрицательные. Эти группы бактерий по-разному чувствительны к антибиотикам. Для окончательной идентификации проводится посев синовиальной жидкости. Если посев синовиальной жидкости не дает роста, врач может назначить биопсию и посев синовиальной ткани вокруг сустава. Другие анализы, такие как посев мочи, крови или слизи, выделяемой шейкой матки, могут быть назначены только в дополнение к пункции.
Аппаратная диагностика инфекционного артрита
Аппаратная диагностика неэффективна на ранних стадиях развития инфекционного артрита. Рентгеновские лучи не выявляют разрушение костей или хрящей в течение 10-14 дней с момента возникновения симптомов. Получение каких-либо изображений лишь иногда может быть эффективно, если очаг инфекции находится в глубоко расположенном суставе.
Лабораторная диагностика процесса
В лабораторной диагностике рассматриваемого заболевания уделяется большое внимание воспалительным показателям крови. Первыми на неблагополучие в организме отзываются лейкоциты и СОЭ.
Ц-реактивный белок при артрите имеет несколько отсроченный по времени возникновения показатель и его количественное наличие оценивается в плюсах
При высокой степени активности реактивного артрита С-реактивный белок обнаруживается в трёх плюсах (+++).
Для диагностики реактивного артрита у пациента берут анализ крови
Реактивное поражение суставов относится к серонегативным суставным поражениям, поэтому ревматоидного фактора в крови не обнаруживается, равно как и антинуклеарных антител при реактивном артрите не бывает.
Комплексное лечение заболевания
Лечение ревматоидного артрита начинается с комплексного обследования пациента, для определения его общего состояния. Терапия включает в себя прием препаратов, коррекцию образа жизни, изменение рациона, включение физиотерапевтических процедур и ЛФК. Все это направлено на контролирование динамики, устранения неприятной симптоматики, предотвращения дальнейшего повреждения суставов, и улучшение общего здоровья. Полученная базисная терапия в первые два года увеличивает шансы на стойкую ремиссию, а также отсутствие осложнений и инвалидности.
 Для уточнения диагноза используются различные лабораторные и инструментальные методики
Для уточнения диагноза используются различные лабораторные и инструментальные методики
Медикаментозная терапия
Основной метод лечения, направленный на купирование неприятной симптоматики – это прием лекарств. Назначают пациентов следующие группы препаратов:
- Нестероидные противовоспалительные препараты («Мелоксикам», «Напроксен», «Целекоксиб»).
- Кортикостероиды («Преднизолон», «Дипроспан», «Дексаметазон»).
- Иммунодепрессанты («Азатропин», «Циклофосфамид», «Метотрексат»).
- Болезнь-модифицирующие антиревматические медикаменты («Метотрексат»).
Подбираются лекарства всегда индивидуально, так как некоторым дополнительно требуются витаминные комплексы с целью укрепления организма
Важно соблюдать рекомендованную схему приема препаратов, это влияет на качество терапии, в целом. Сегодня предлагаются новые методы в лечении, в качестве экспериментальных
Это биологические средства, которые блокируют противовоспалительный белок-цитрин. К таким препаратам относится «Этанерсепт», «Адалимумаб», «Инфликсимаб». Они используются только вместе с базовыми лекарственными средствами.
Физические упражнения
Умеренная нагрузка на организм позволит укрепить мышечный корсет в целом, улучшить качество сна, обеспечить здоровье сердца и сохранить гибкость суставов. При диагностировании ревматоидного артрита рекомендуются такие занятия:
- Плавание.
- Йога.
- Тай-чи.
- Ходьба.
- Утренняя гимнастика.
Дополнить занятия лучше здоровым питанием, включив в рацион много свежих овощей, фруктов, продуктов, богатых омега-3. Правильная диета обеспечит поступление в организм полезных компонентов, которые поддерживают здоровье хрящей и костной ткани, нормализуют количество иммунных антител.
Хирургическое вмешательство
Если комплексная терапия не дает ожидаемого результата, а процесс протекает слишком стремительно, врач может назначить хирургическое вмешательство. Самыми распространенными операциями выделяют:
- Эндопротезирование. Подразумевает замену пораженных участков имплантами. Проводится в области плеч, колен, бедер, пальцев рук.
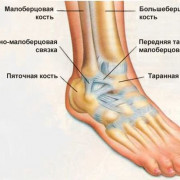
- Артродез. Поврежденный сустав удаляется, а кости соединяются между собой. В этом случае увеличивается стабильность, но сильно ограничивается движение. Проводится в области голеностопа и запястьях.
- Синовэктомия. Удаляется воспаленная синовиальная оболочка вокруг сустава. Это приводит к уменьшению проявления неприятной симптоматики. Но не все ткани могут быть удалены таким образом, поэтому есть риск, что отечность и болевой синдром вернуться.
Подбирается операция индивидуально врачом, в зависимости от особенностей протекания болезни и степени поражения суставов.
Методы лечения

Лечебный массаж суставов полезен для сочленений
Лечение артрита должно быть комплексным и систематичным, оно должно быть направлено на купирование провоцирующих факторов, снятие болей и воспаления. Прогноз на излечение будет зависеть от степени, формы и вида патологии.
Если своевременно не приступить к лечению острой формы заболевания, она перейдет в хроническую, вероятность излечить которую близится к нулю.
Противопоказаны следующие терапевтические процедуры:
- лечебные физические нагрузки
- массаж
- физиотерапия.
Подход к лечению острого артрита должен быть комплексным, в противном случае не удастся унять боль и предупредить переход в хроническую форму.
Лекарственные препараты
Для лечения острого подагрического артрита и других видов болезни применяют такие группы медикаментов:
- НПВС (нестероидные противовоспалительные препараты).
- Обезболивающие лекарства и антибиотики широкого спектра действия.
- Препараты местного применения (медицинские лечебные мази, крема и гели против артрита).
- Хондропротекторы (восстанавливают поврежденные хрящевые ткани, замедляют дегенеративные процессы).
- Кортикостероидные препараты, предназначенные для внутрисуставных инъекций.
Хирургическое лечение
В большинстве случаев острый артрит удается лечить консервативным путем, но если применение всех методов безрезультатно– врачи прибегают к оперативному вмешательству. С помощью оперативной коррекции удастся удалить гной и нежизнеспособные ткани.
После проведения операции в сустав вводится ударная доза антибиотика и противовоспалительных лекарств
Стоит обратить внимание, что большинство операций проводится в условиях стационарного лечения
Народные средства
Народная медицина применяется довольно давно. Перед использованием рецептов народной медицины, необходимо обязательно проконсультироваться с врачом.
Рецепт отвара из нетрадиционной медицины:
Отвар из листьев брусники. 2 ст. л. сухих листьев брусники заливают одним стаканом кипящей воды. В течение 20 минут напиток томится на небольшом огне. Остужается и процеживается. Небольшими порциями выпивается в течение 60 минут. Средство результативно при лечении «острейшей» формы подагры, поскольку снижает концентрацию мочевой кислоты в организме.
С рецептами нетрадиционной медицины следует быть аккуратным, поскольку многие растения способны вызвать сильную аллергическую реакцию.
Лечебная диета
Врачи рекомендуют скорректировать питание таким образом:
- обогатить рацион лимонами, ананасами, апельсинами, морковью и сладким перцем
- включить в меню семена тыквы и льна, рапсовое масло, сою, лосось, сельдь, скумбрию и рыбий жир
- свести к минимуму или исключить употребление сахара, макарон и белого хлеба
- отказаться от вредных привычек: бросить курить, не злоупотреблять спиртными напитками
- приправлять блюда гвоздикой, имбирем и/или куркумой
- ежедневно выпивать не менее 1,5 литров воды в день.
Как проявляется артрит, как начинается и как с ним жить
Заболевание обычно поражает женщин, провоцируя у них необратимые деформации суставов, не дающие жить полноценно.
Симптомы артрита
Кроме этого, распознать ревматоидный артрит помогут симптомы:
Если артрит ревматоидный, то пальцы деформируются и принимают различные формы, либо развивается контрактура.
Лечение всех стадий артрита
- противовоспалительного воздействия;
- кортикостероиды.
Когда артрит ревматоидный, то следует обеспечить восстановление иммунных сил организма. Нужно принимать:
- цитостатики (Сульфасалазин, Метотрексат);
- иммуносупрессоры (Циклоспорин, Азатиоприн).
Полезно будет пересмотреть привычный рацион и всю жизнь пациента. Следует кушать пищу, богатую витамином Е.
Максимального результата пациент достигнет, если четко будет соблюдать рекомендации:
Способ применения и дорзировки
Инструкция по применению Стоп Артрит зависит от вида заболевания у человека. Разные формы лекарства также различаются по способу применения. Стандартная схема приема лекарства выглядит следующим образом:
- Нормал – по 1 капсуле 3 раза в день;
- Супер – 1 капсула в день;
- Форте – 2 капсулы в день сразу или в два приема.
Такая схема применения подходит для лечения хронических артритов и артрозов. При остро протекающем патологическом процессе в суставе, после травмы можно давать лекарство в удвоенной дозировке. Наибольшая эффективность отмечается, если начать принимать лекарство на ранних стадиях заболеваний.
Следует учесть, что Стоп Артрит Форте желательно назначать после травм, так как препарат обладает дополнительным противоотечным и обезболивающим действием.
Инструкция указывает, что время приема препарата также зависит от вида заболевания. Минимальный курс лечения составляет 3 месяца, максимальный может достигать года.
Жидкость в коленном суставе. Лечим без промедления
Многие годы пытаетесь вылечить СУСТАВЫ?
- Роль жидкости в коленном суставе
- Причины появления жидкости
- Симптомы заболевания
- Лечение
Симптомы заболевания
Клинические симптомы жидкости в коленном суставе следующие:
- значительное увеличение размера ноги в колене;
- ограничение двигательной функции (сковывающие ощущения при попытках полностью согнуть ногу);
- плотно-эластичная на ощупь припухлость вокруг колена;
- испытание болевых ощущений при движениях ногой;
- покраснение кожи или появление ощущения ее горячей.
В комплексное лечение синовитов, при которых собирается жидкость в коленном суставе, входят:
При травме, которая провоцирует собрание излишнего количества жидкости в коленном суставе, используют прохладные примочки.
Причины болезни суставов могут иметь разный характер. В медицине рассматривают четыре основных фактора.
- Генетически. Нарушение определенных генов, отвечающих за течение иммунных процессов, влечет развитие заболевания.
- Инфекционный. Влияние вирусов на клеточный ген приводит к его аномалии.
- Внешнее воздействие. Понижение иммунитета под влияние негативных факторов внешней среды (погода, радиация, химические вещества и т.д).
- Сбой гормонов. Гормональные нарушения так же ведут к снижению иммунитета и как следствие развитию болезни.
Поражение других систем и органов
Терапевтическое лечение включает комплексный подход:
- медикаментозное лечение;
- криотерапия;
- диета;
- гимнастика.
Диета и гимнастика
2016-11-29
Общепринятые правила при диете:
Эти несложные правила помогают в борьбе с обострениями.
Исключение аллергенов
- Исключение аллергенов
- Эффективная диета Донга
- Безглютеновое питание
- Средиземноморская кухня
- «Русский подход»
- Рекомендации скандинавов
- Витамины и минералы

Узнав, какие продукты нельзя употреблять, можно подобрать диету питания с учетом всех нюансов протекания болезни.

Запрещенные продукты при лечении:
- Злаки.
- Мясо, рыба.
- Молочные продукты яйца.
- Сахар рафинад.
- Цитрусовые фрукты.
Диагностика
Диагностика артрита представляет собой довольно сложную задачу. Это связано с тем, что причины, вызывающие воспалительные процессы в суставах могут быть различными. Некоторые виды артритов распространены широко и легко диагностируются, а есть такие, при которых поставить правильный диагноз может только опытный врач, после проведения тщательного обследования пациента. Причиной развития артрита может быть какой-либо инфекционный процесс (местный или общий), травма сустава, аллергия, аутоиммунные заболевания, нарушения обмена веществ. Существуют и такие воспалительные заболевания суставов, этиология которых до сих пор представляется недостаточно ясной, примером такой патологии является «Ревматоидный артрит» Для выбора терапии лечения артрита необходимо поставить диагноз и определить, какой именно фактор привел к развитию патологического процесса. Диагностика артрита складывается из следующих данных:
- Тщательного анамнеза заболевания.
- Выявления его связи с аллергическими, инфекционными заболеваниями, травмой.
- Характерной клинической картины артрита.
- Лабораторного метода обследования (при обследовании пациента выявляют признаки воспаления, повышение уровня мочевой кислоты, наличие антител к гемолитическому стрептококку группы А и т. д.).
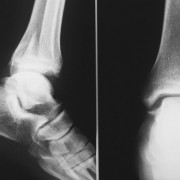
- Инструментальной диагностики (рентгенография, УЗИ, компьютерная или магниторезонансная томография).
- Исследования синовиальной жидкости.
В последние годы для более точной диагностики артритов применяют артроскопию, которая позволяет произвести тщательный осмотр суставной полости, произвести забор синовиальной жидкости для её последующего анализа.
Основным методом инструментальной диагностики при артритах является рентгенография. Её обычно проводят в двух проекциях, по показаниям рентгеновские снимки могут делаться и дополнительных проекциях, позволяющих более детально выявить локальные изменения, происходящие в пораженных суставах. Для уточнения изменений в суставных тканях, которые обычно плохо различимы при рентгенологическом исследовании, например, участки эпифизов, применяют компьютерную или магниторезонансную томографию.
Основной трудностью в диагностике артрита является то, что ни один из методов лабораторной или инструментальной диагностики заболевания не позволяет однозначно и точно поставить правильный диагноз. Для диагностики артрита, выявления его причины, а следовательно, правильного выбора назначаемого лечения, необходимо комплексное обследование пациента. Все данные, полученные при обследовании, затем должны быть связаны с клинической картиной заболевания.
Гиалуроновая кислота и кортикостероиды
Если пероральные нестероидные противовоспалительные лекарства не помогают, а пациент не готов к оперативному вмешательству, врачи рекомендуют проводить лечение артрита суставов инъекциями. Для быстрого снятия боли и воспаления непосредственно в коленный сустав колют глюкокортикостероиды. Они снимают все признаки артрита на долгое время. Инъекции часто при артрите делать нельзя. Повторное лечение кортикостероидами может привести к распаду хряща. По этой причине, введены ограничения на их количество.
Технически гиалуроновая кислота не является лекарством. Она выступает в качестве амортизатора и смазки, позволяя суставам плавно двигаться относительно друг друга. Инъекции при артрите уменьшают боль и приостанавливают воспалительные процессы. Такое лечение суставов проводится в течение трех или пяти недель, в зависимости от выбранного врачом продукта («Синвиск» или «Гиалган»).
Иногда, проводят совместные инъекции гиалуроновой кислоты и кортикостероидов. Вместе они быстрее действуют. Потенциальные побочные эффекты включают боль и припухлость, изменение цвета кожи, повышение уровня сахара в крови, заражение, аллергическую реакцию. Нельзя проводить инъекционное лечение при септическом или инфекционном артрите суставов.
Симптомы ревматоидного артрита: поражение суставов
В случае ревматоидного артрита при изучении жалоб больного особое внимание обращается на такие симптомы:
- Боли в суставах, их характер (ноющие, грызущие), интенсивность (сильные, умеренные, слабые), продолжительность (периодические, постоянные), связь с движением;
- Утреннюю скованность в суставах, ее продолжительность;
- Внешний вид суставов (отечность, краснота, деформации);
- Стойкое ограничение подвижности суставов.
У больного ревматоидным артритом также можно отметить наличие других симптомов:
- Гиперемию кожи над воспаленными суставами;
- Атрофию прилежащих мышц;
- При подвывихах в проксимальных межфаланговых суставах кисть имеет вид “лебединой шеи”, при подвывихах в пястно-фаланговых суставах – ”ласты моржа”.
При пальпации можно обнаружить: повышение кожной температуры над поверхностью суставов; болезненность пораженных суставов; симптом “бокового сжатия”; атрофию мышц и уплотнение кожи; подкожные образования в области суставов чаще локтевых, так называемые ревматоидные узелки; симптом баллотирования надколенника для определения наличия жидкости в коленном суставе.
В зависимости от клинических и лабораторных данных, существует 3 степени обострения РА:
- Низкая (боль в суставах оценивается пациентом не более 3 баллов по 10-бальной шкале, утренняя скованность длится 30-60 минут, СОЭ 15-30 мм/час, СРБ – 2 плюса);
- Средняя (боль – 4-6 баллов, скованность в суставах до 12 часов после сна, СОЭ – 30-45 мм/час, СРБ – 3 плюса);
- Высокая (боль – 6-10 баллов, скованность наблюдается на протяжении всего дня, СОЭ – более 45 мм/час, СРБ – 4 плюса).
При РА, в первую очередь, страдают периферические суставы, но нельзя забывать о том, что это системное заболевание, и в патологический процесс могут втягиваться любые органы и ткани, где присутствует соединительная ткань.
Лекарственные препараты для лечения ревматоидного артрита: Кетопрофен и Мовалис
Кетопрофен — это еще один эффективный лекарственный препарат от ревматоидного артрита, обладающий обезболивающим, противовоспалительным и жаропонижающим действием. Кроме того, Кетопрофен исключает склеивание тромбоцитов.
Препарат уменьшает болевой синдром в суставах в состоянии покоя и во время движения, снимает утреннюю скованность и припухлость. Его прием позволяет человеку, страдающему ревматоидным артритом, увеличить объем движений, не ощущая болей в суставах.
Назначается Кетопрофен при длительном симптоматическом лечении этого воспалительного процесса, при хроническом артрите, артрозах с выраженным болевым синдромом. В виде таблеток препарат используется для длительного лечения воспалительного процесса. В виде геля Кетопрофен применяется при неосложненных травмах.
Вначале лечения артрита назначается Кетопрофен в высоких дозах – 300 мг в сутки во время еды. В сутки рекомендовано 2-3 приема препарата. Для поддерживающей терапии назначается 150-200 мг в сутки во время приема пищи.
Кетопрофен имеет такие противопоказания:
- язвенная болезнь желудка и 12-перстной кишки в период обострения заболевания;
- тяжелые нарушения в функционировании печени;
- заболевания почек;
- третий триместр беременности;
- возраст до 14 лет;
- грудное вскармливание;
- дерматозы, экзема;
- повышенная чувствительность к препарату.
Иногда в пациентов во время приема лекарства могут возникать такие побочные явления, как тошнота, рвота, боли в животе, диарея, желудочно-кишечные кровотечения. В таких случаях прием лекарства должен быть приостановлен и назначен другой медикамент из этой фармакологической группы.
Мовалис. Действующим веществом препарата является мелоксикам. Оно оказывает сильное противовоспалительное, обезболивающее и жаропонижающее действие. Мовалис блокирует действие особого фермента, принимающего участие в развитии воспалительного процесса в суставах.
Препарат может оказать негативное действие на все органы и системы. Чаще всего при передозировке или непереносимости медикамента страдает пищеварительная система – возникает тошнота, рвота, диарея. Нередко нарушается работа дыхательной системы, пациенты могут жаловаться на возникновение приступов бронхиальной астмы. Возможные и аллергические реакции – зуд, сыпь, крапивница, стоматит.
Более тяжелыми препаратами, которые могут вызвать серьезные побочные явления, считаются Индометацин, Пироксикам, Кеторолак.
Особенности лечения

Травмы суставов, даже легкие и без осложнений – это не те проблемы, которые можно полностью устранить за несколько дней. Поэтому их лечение всегда проводится длительными курсами, по несколько месяцев, а иногда и лет. При этом одного только приема глюкозамина и хондроитина в любой их форме может быть недостаточно, помимо этого, вам понадобится:
- Нормализовать рацион, добавив в него продукты, содержащие в своём составе коллаген, и желатин и убрав слишком острую, соленую и копченую пищу.
- Нормализовать образ жизни, добавив в него необходимые физические нагрузки при гиподинамии или же, наоборот, уменьшить их интенсивность, если вы активно занимаетесь спортом.
Особенности заболевания у женщин
Согласно официальным данным, чаще всего страдают воспалительными состояниями сочленений костей женщины, при этом наиболее подвержены представительницы прекрасного пола начиная с тридцатипятилетнего возраста, и вплоть до наступления пятидесятилетнего юбилея.
Болезнь отличает половой диморфизм: у женщин в основном поражаются некрупные суставы, например, характерен артрит пальцев рук, симптомы которого те же, что и у мужчин:
- уродливое изменение суставной формы;
- опухание близлежащих тканей;
- разной силы боли и т.п.
Примечательно, что почти все виды ревматоидного артрита у женщин начинают развиваться в молодом возрасте (до сорока лет) и после пятидесяти.
Американская наука объясняет этот факт особыми гормональными перестройками, наблюдаемыми в организме женщин репродуктивного возраста.
По неоднократным наблюдениям изобретателя гормональных медикаментов (глюкокортикоидов) из Германии, женщины, страдающие воспалением костей и околосуставных тканей, забеременев, получали стойкую ремиссию уже к пятому месяцу «интересного положения».
Облегчение состояния связано с повышенным продуцированием кортизола в первой половине беременности, после родов к женщинам возвращаются обострения.
По другой, не менее интересной гипотезе, молодые женщины чаще болеют ревматоидным типом ввиду большей подверженности стрессов и психической возбудимости.
Женщины, перешагнувшие полувековой юбилей тоже в группе риска: у них наследственность, состояние климакса и естественная ослабленность организма инфекциями играют роль пускового механизма болезни.
Усиливают вероятность воспалений и процессы неизбежного старения соединительной и костной тканей, появляется:
- скованность движений;
- боли в конечностях;
- из-за дефицита эстрогена развивается остеопороз.
Противопоказания и побочные действия
Основными противопоказаниями являются:
- беременность;
- период грудного вскармливания;
- детский возраст (хотя, иногда его детям назначают, но не на продолжительное время);
- индивидуальная непереносимость компонентов препарата.
С осторожностью Иммард назначается при наличии таких проблем, как:
- печеночная недостаточность;
- гепатит;
- почечная недостаточность;
- фосфатдегидрогеназ;
- порфирия;
- псориазе;
- угнетение, нарушение кроветворения в тканях костного мозга;
- ретинопатия.
Список возможных побочных явлений, которые могут возникнуть на фоне приема препарата, очень большой:
- нарушения сократимости миокарда;
- дистрофия сердечной мышцы;
- нейропения;
- апластическая или гемолитическая анемия;
- тошнота;
- снижение аппетита;
- рвота;
- кожный зуд;
- обострение псориаза при его наличии;
- головные боли;
- сенсорные нарушения;
- общая усталость и слабость;
- головокружения;
- нарушения остроты зрения и многое другое.
Дозировка подбирается индивидуально врачом
Крайне важно соблюдать ее, чтобы не было осложнений. Передозировка очень опасна, и могут появиться симптомы, говорящие о развитии нейро- или кардиотоксичности
Это проявляется в снижении АД, ухудшении зрения. В некоторых случаях может даже дыхание остановиться, иногда сердце.
Очень опасна передозировка препарата для детей, превышение норм приема препарата может привести к серьезным и необратимым последствиям.