Что такое сосудистая миелопатия?
Содержание:
Причины возникновения и виды миелопатии поясницы
Классификация этой патологии настолько запутана, что даже специалисты не могут прийти к единому мнению. Но длительные исследования заболевания дали четкие понятия о причинах возникновения:
Постепенно добавляются и новые причины патологии. Например, недавно к фактору риска добавили спинномозговую пункцию. Это говорит о том, что природа миелопатии изучена не до конца, и возникать патология может из-за абсолютно не похожих друг на друга процессов.
Чаще всего причиной проявления этого соматического синдрома является остеохондроз. На фоне постоянно прогрессирующего остеохондроза, миелопаитя может менять свой характер (дискогенная, компрессионная, дегенеративная и пр.), но это не влияет на суть заболевания, а лишь указывает на место локализации.
Миелопатия поясничного отдела подразделяется на несколько видов:
- Вертеброгенная.
Связана с повреждением спинного мозга из-за полученных травм или прогрессирования патологий, приводящим к сдавливанию сосудов. -
Атеросклеротическая.
Чаще всего связана с тромбом или образованием холестериновой бляшки, но может стать следствием гипертонии, которая приводит к сбою в кровообращении. В таком случае проявляется специфическая симптоматика:- онемение конечностей;
- нарушение речи;
- спазмы и другие нарушения в мышцах.
- Сосудистая.
При этом виде патологии наблюдается неприятное покалывание в ногах, онемение и потеря эластичности мышечного корсета. - Поясничная.
Характерна только для поясничного отдела и проявляется:- острой люмбалгией;
- тянущими ощущениями в области бедра и ноги;
- нарушениями в работе органов малого таза.
- Дегенеративная.
Связана с развитием ишемического синдрома и недостаточной насыщенностью витаминами группы В и Е. - Компрессионная.
Возникает на фоне сдавливания позвоночного столба. Часто причиной становятся разнообразные заболевания ОДА. - Спондилогенная.
Является следствием травмирования позвоночника, при котором пациент не может принять нормальное анатомическое положение тела. - Дискогенная.
Возникает на фоне длительных изменений в структурных элементах позвоночника. Чаще всего это окостеневшие ткани, сдавливающие сосуды. -
Дисциркуляторная.
Появляется на фоне хронических болезней и характеризуется мышечными спазмами, нарушением в работе органов малого таза и потерей чувствительности конечностей. - Очаговая.
Вызванная облучением или наличием в организме радиоактивных элементов.
Симптомы миелопатии
Клинически миелопатия проявляется целым рядом неврологических симптомов, которые практически не имеют специфики, отражающей ее этиологию, и всецело зависят от уровня и степени поражения спинного мозга. В целом миелопатический симптомокомплекс включает периферический парез/паралич с мышечной гипотонией и гипорефлексией, развивающийся на уровне пораженных сегментов; центральный парез/паралич с мышечным гипертонусом и гиперрефлексией, распространяющийся ниже уровня локализации патологических изменений; гипестезиею и парестезию как на уровне поражения, так и ниже его; тазовые нарушения (задержка или недержание мочи и кала).
Дискогенная миелопатия, инфекционная миелопатия и компрессионная миелопатия рассмотрены в соответствующих самостоятельных обзорах.
Ишемическая миелопатия
Спинномозговые сосуды гораздо реже подвергаются образованию атеросклеротических бляшек и тромбозу, чем церебральные (сосуды головного мозга). Как правило, это происходит у лиц старше 60 лет. Наиболее чувствительными к ишемии являются мотонейроны, находящиеся в передних рогах спинного мозга. По этой причине в клинической картине сосудистой миелопатии ведущее место занимают двигательные нарушения, что напоминает проявления БАС. Расстройства чувствительной сферы минимальны и выявляются лишь при тщательном неврологическом осмотре.
Посттравматическая миелопатия
Представляет собой развивающийся в зависимости от тяжести травмы и течения ближайшего посттравматического периода спинальный синдром. По клиническим проявлениям часто имеет много общего с сирингомиелией, в частности диссоциированный тип чувствительных расстройств: выпадение поверхностной (температурной, болевой и тактильной) чувствительности при сохранности глубокой (мышечно-суставной и вибрационной). Обычно посттравматическая миелопатия носит необратимый характер и составляет основу резидуальных (остаточных) явлений травмы. В отдельных случаях отмечается ее прогредиентное течение с прогрессированием сенсорных нарушений. Зачастую посттравматическая миелопатия осложняется интеркуррентными инфекциями мочевыводящих путей (циститом, уретритом, пиелонефритом); возможен сепсис.
Радиационная миелопатия
Наиболее часто наблюдается в шейных спинномозговых сегментах у пациентов, прошедших лучевую терапию рака глотки или рака гортани; в грудном отделе — у больных, получавших облучение по поводу опухолей средостения. Развивается в период от 6 мес до 3-х лет после лучевых нагрузок; в среднем спустя 1 год. В таких случаях миелопатия нуждается в дифференциальной диагностике со спинномозговыми метастазами имеющейся опухоли. Типично медленное прогрессирование клиники, обусловленное постепенным некрозом тканей спинного мозга. При неврологическом осмотре может выявляться синдром Броун-Секара. В цереброспинальной жидкости изменения не наблюдаются.
Карциноматозная миелопатия
Обусловлена токсическим влиянием опухоли и воздействием синтезируемых ею биологически активных веществ, что в конечном итоге приводит к некротическим изменениям спинномозговых структур. Клинический симптомокомплекс во многом повторяет неврологические нарушения при боковом амиотрофическом склерозе. Поэтому некоторые авторы относят этот вид миелопатии к особой форме БАС. В ликворе может выявляться плеоцитоз и умеренный гиперальбуминоз.
Распространенные заболевания
Рассеянный склероз – демиелинизирующее, аутоиммунное заболевание с хроническим течением, поражающее главные элементы нервной системы (головной и спинной мозг). В ходе прогрессирования патологии происходит замещение нормальных мозговых структур соединительной тканью. Очаги появляются диффузно. Средний возраст пациентов составляет 15-40 лет. Распространенность – 30-70 случаев на 100 тысяч населения.
Геморрагический лейкоэнцефалит, протекающий в острой форме, развивается вследствие повреждения мелких элементов сосудистой системы. Часто определяется как постинфекционное осложнение с выраженной аутоиммунной реакцией. Характеризуется быстрым прогрессированием воспалительного процесса и многочисленными очаговыми поражениями мозговой ткани, сопровождается отеком мозга, появлением очагов кровоизлияния, некрозом.
Предшественником патологии обычно являются заболевания верхних дыхательных путей инфекционной этиологии. Спровоцировать болезнь также могут вирусы гриппа и Эпштейна-Барр или сепсис. Обычно приводит к летальному исходу. Смерть наступает из-за отека мозга в течение 3-4 дней с момента появления первых симптомов.
Для некротизирующей энцефалопатии, протекающей в острой форме, свойственно многоочаговое, симметричное поражение структур головного мозга демиелинизирующего характера. Сопровождается отеком тканей, некрозом и возникновением очагов геморрагии. В отличие от геморрагического лейкоэнцефалита, не обнаруживаются клетки, указывающие на воспалительный процесс – нейтрофилы.
Часто развивается на фоне вирусной инфекции, проявляется эпилептическими припадками и помрачением сознания. В цереброспинальной жидкости отсутствует плеоцитоз (аномально повышенная концентрация лимфоцитов), увеличена концентрация белковых соединений. В сыворотке крови выявляется повышенная концентрация аминотрансферазы. Развивается спорадически (единично) или вследствие наследственной генной мутации.
Псевдотуморозная демиелинизация проявляется общемозговой и очаговой церебральной симптоматикой. В 70% случаев сопровождается отеком мозгового вещества с повышением значений внутричерепного давления. Очаги демиелинизации обнаруживаются в белом веществе в ходе исследования МРТ головного мозга с использованием контрастного вещества.
Склероз Бало (концентрический) проявляется болями в области головы, патологическим изменением поведения, когнитивными расстройствами, эпилептическими приступами, гемисиндромами (неврологические нарушения в одной половине тела). Течение патологии клинически напоминает развитие внутримозговой опухоли. Очаги поражения ткани чаще наблюдаются в белом веществе.
В цереброспинальной жидкости обнаруживается лимфоцитарный плеоцитоз, повышенная концентрация белковых соединений. Нередко наблюдается присутствие олигоклональных антител в меньшем количестве, чем при обычном рассеянном склерозе. МРТ-исследование показывает типичные для рассеянного склероза .
На снимках отчетливо видны множественные кольцевидные очаги демиелинизации в белом веществе, чаще в лобных долях головного мозга, окруженные характерными участками ремиелинизации (восстановления нормального миелина). В большинстве случаев наступает летальный исход в течение нескольких недель или месяцев острого течения патологии. При ранней диагностике прогноз более благоприятный.
Классификация причин миелопатии
В современной неврологии миелопатия традиционно классифицируется по этиологическому принципу.
- Спондилогенная (в т. ч. дискогенная) — связана с различными дегенеративными процессами позвоночного столба.
- Ишемическая (дисциркуляторная, атеросклеротическая, сосудистая) — развивается на фоне хронического нарушения спинномозгового кровообращения.
- Посттравматическая — обусловлена как непосредственной травмой спинного мозга (сотрясение, ушиб), так и с компрессионным воздействием гематомы, смещенных позвонков или их частей при переломе.
- Карциноматозная — является проявлением паранеопластического поражения ЦНС при лейкемии, лимфоме, лимфогранулематозе, раке легкого и др. онкологической патологии.
- Инфекционная — встречается при ВИЧ, сифилисе (нейросифилис), болезни Лайма, энтеровирусной инфекции у детей.
- Токсическая — обусловлена токсическим воздействием на ЦНС. Может наблюдаться при дифтерии.
- Радиационная — зависит от дозы и времени радиоактивного облучения. Радиационная миелопатия может возникать после лучевой терапии злокачественных новообразований.
- Метаболическая — редко встречающееся осложнение эндокринных и метаболических расстройств.
- Демиелинизирующая — результат наследственных или приобретенных демиелинизирующих процессов в ЦНС.
Согласно МКБ 10 к классу заболеваний миелопатий относится целая группа патологических процессов, при которых поражение спинного мозга возникает на фоне других заболеваний.В международной классификации миелопатии присвоен код по МКБ 10 – G95.9 (неуточненная болезнь спинного мозга).Что касается более подробной классификации патологического процесса, как уже говорилось ранее, спинальная миелопатия делится на множество отдельных видов. В каждом случае речь идет об разновидности патологии, со своими причинами развития, симптомами и прочими условностями. Для создания полноценного представления о болезни, рассмотрим каждый вид патологического процесса отдельно.
Вертеброгенная
Вертеброгенная миелопатия развивается ввиду повреждений спинного мозга разного характера и степени тяжести. Основной причиной являются всевозможные функциональные поражения позвоночника как врожденного, так и приобретенного характера.В большинстве случаев участком поражения становится грудной или шейный отдел позвоночника. Объясняется это повышенной нагрузкой на этих участках. Касательно того, что именно приводит к развитию вертеброгенной миелопатии, выделяют ряд наиболее распространенных факторов:
- межпозвоночные грыжи;
- состояние спинного мозга ухудшается при остеохондрозе;
- физические повреждения после ударов, ушибов, переломов;
- любые смещения межпозвоночных дисков, приводящие к защемлению;
- ишемия сосудов, спровоцированная их сдавливанием вследствие одного из упомянутых выше пунктов.
Выделяют острую и хроническую формы вертеброгенной миелопатии. В первом случае болезнь развивается стремительно из-за тяжелых повреждений. Во втором речь идет о вялотекущих патологических процессах, которые приводят к медленному развитию миелопатии.
Причины возникновения дискогенной миелопатии
Дискогенная миелопатия напрямую связана с повреждением межпозвоночного диска. Причиной этого патологического процесса является осложнение остеохондроза позвоночника. Зачастую заболевание с такой этиологией диагностируют у пациентов в возрасте 45-60 лет. Проявляется оно постепенным развитием симптоматики болезни. В редких случаях причиной дискогенной миелопатии становится травмирование позвоночника. Обычно такая патология имеет крайне острое течение.
Механизм развития заболевания напрямую связан с дегенеративными процессами в межпозвоночном диске. Они приводят к сильному растяжению и разрыву фиброзного кольца этого диска, а также к отрыву от тел позвонков его периферических волокон. В результате происходит смещение диска. Если во время смещения происходит разрыв фиброзного кольца, диагностируют экструзию диска, если разрыва нет — протрузию диска.
Зачастую смещение диска локализуется в задне-латеральном направлении — в месте, где находится спинной мозг и сосуды, которые снабжают его кровью. Смещение диска является далеко не единственной причиной дискогенной миелопатии. Этиологическими фактором могут также послужить нарушение спинального кровообращения из-за сдавливания грыжей позвоночных артерий. Ишемия спинного мозга развивается постепенно и носит хронический характер.
Еще одной не менее значимой причиной болезни считается усугубление спаечного процесса, возникшего после перенесенной травмы или операции на позвоночнике. Усугубить течение патологии могут остеофиты, которые образовываются при остеохондрозе. Они интенсивно сдавливают спинной мозг, его сосуды и корешки. Ухудшение спинального кровообращения из-за сдавливания позвоночных сосудов рано или поздно приводит к серьезным последствиям: нарушению трофики и гипоксии мозговых клеток. Из-за этого в очаге патологического процесса происходит гибель нервных клеток.
Профилактика и прогноз инфекционной миелопатии
Миелопатия предполагает неоднозначный прогноз состояния пациента по окончанию лечения. Решающее значение в этом имеет то, насколько патология затронула нервные волокна и был ли поражен спинной мозг. Если он не был затронут или лечение было проведено грамотно и оперативно, можно прогнозировать полное выздоровление. Инфекционный тип данного заболевания поддается полному излечению при условии своевременно проведенного курса терапии, направленного на устранение заражения, которое было причиной его развития.
Хроническое заболевание, такое как артрит или остеопороз, может усугубить состояние больного и помешать выздоровлению, однако временное улучшение и отсутствие прогрессирования патологии достижимо.
В случае, когда несмотря на усиленное лечение, заболевание продолжает развиваться, больному присваивается группа инвалидности ввиду потери трудоспособности. Состояние инвалидности может быть спровоцировано нарушением пропускания нервных импульсов в частях тела, что в свою очередь вызывает ограничение подвижности конечностей.
После хирургического вмешательства прогноз зависит от того, насколько глубоким было поражение патологией нервных тканей. К примеру, после удаления грыжи, являвшейся причиной миелопатии, пациенты выздоравливают, но при условии небольших изменений из-за сдавливания тканей.
Вследствие данного заболевания велика вероятность зависимости от анальгетиков. Сниженный уровень проводимости нервных импульсов в конечностях — еще одно возможное последствие.
Профилактика инфекционной миелопатии напрямую зависит от борьбы с вирусными заболеваниями. Она подразумевает мероприятия по их предупреждению, а также по укреплению иммунитета, чтобы повысить уровень сопротивляемости организма.
Причина в сосудистой патологии
Причиной поражения спинного мозга может быть нарушение кровообращения. Это сосудистая миелопатия. Данная патология протекает в острой или хронической форме. В основе размягчения спинного мозга лежит ишемия тканей. Сосудистая форма миелопатии — это собирательное понятие, которое объединяет следующую патологию:
-
- спинальный тромбофлебит и флебит;
- гематомиелию;
- подострую некротическую миелопатию;
- инфаркт спинного мозга;
- отек;
- тромбоз спинальных артерий.
Причина может крыться в патологии локальных или отдаленных сосудов. Ишемическая миелопатия возникает преимущественно у людей старше 60 лет. Наиболее часто поражаются двигательные нейроны передних рогов спинного мозга. Основными причинами развития этой патологии являются:
-
- травмы;
- системный васкулит;
- атеросклероз;
- эмболия;
- тромбоз;
- сифилитическое поражение артерий;
- узелковый периартериит;
- аневризма;
- гипоплазия сосудов.
Данная спинальная патология чаще всего возникает у людей, страдающих артериальной гипотензией и другой сердечно-сосудистой патологией. Ишемическую миелопатию могут спровоцировать медицинские манипуляции и хирургические вмешательства. Это могут быть эпидуральная блокада, спинномозговая анестезия, пластика и клипирование артерий.
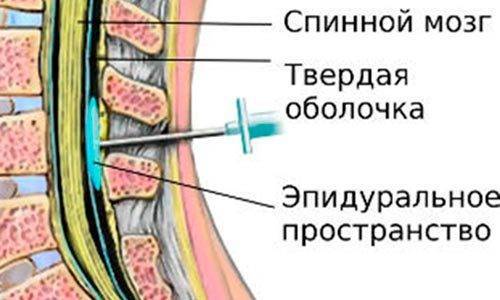
Нарушение кровообращения становится причиной ишемии тканей спинного мозга. Нарушается функция органа. Если не лечить человека, то возникает некроз. Проявляется это двигательными и чувствительными расстройствами. Острая ишемическая форма миелопатии протекает по типу инсульта, перемежающейся хромоты, синдрома Преображенского и поражения спинномозговых артерий.
Возможны следующие симптомы:
-
- слабость в ногах;
- онемение;
- парестезии во время движений;
- снижение температурной и болевой чувствительности;
- нарушение сенсорного восприятия;
- затруднение движений.
При одностороннем поражении центральной спинномозговой артерии развивается синдром Броун-Секара. Он проявляется повышением тонуса мышц, покраснением кожи, язвами, пролежнями, нарушением глубокой чувствительности, болью и затруднением движений на стороне поражения. Развиваются вялый и спастический параличи.
Лечение
Выбор методики лечения миелопатии зависит от причины её прогрессирования и от формы. Основная цель – вылечить первопричину недуга, а также устранить неприятные симптомы.
Лечение миелопатии компрессионного типа осуществляется только после того, как будет устранена компрессия позвонков. Проводится:
- дренирование кистозных образований;
- удаление сформированной гематомы;
- удаление клина Урбана.
Лечение сужения позвоночного канала:
- фастэктомия;
- ламинэктомия;
- микродискэктомия.
Если была диагностирована ишемическая миелопатия, то сначала специалисты устраняют причину компрессии сосудов. В план лечения включают сосудорасширяющие и спазмолитики:
- кавинтон;
- но-шпа;
- папаверин (помогает унять спазм и уменьшить проявление неприятных симптомов);
- компламин.
Медикаментозное и физиотерапевтическое лечение:
- метаболиты;
- нейропротекторы;
- витаминотерапия;
- парафинотерапия;
- диатермия и прочее.
Чтобы нормализовать двигательную активность, а также пресечь прогрессирование различных опасных осложнений, назначают:
- водолечение;
- массаж;
- рефлексотерапию;
- электрофорез с прозерином;
- СМТ паретичных мышц;
- электростимуляцию.
Все ли корректно в статье с медицинской точки зрения?
Ответьте только в том случае, если у вас есть подтвержденные медицинские знания
Патология, возникающая вследствие повреждения спинного мозга, называется миелопатия. Если поражение приходится на первые семь позвонков (шею), то речь идет о миелопатии шейного отдела, симптомы, причины возникновения и варианты лечения которой будут рассмотрены в этой статье. Спинной мозг человека является частью ЦНС, на которую возложены важные функции. Любое его заболевание приведет к нарушениям нормального функционирования организма и сбоям в работе внутренних органов.
Любое заболевание, в том числе и миелопатия шейного отдела, не появляется просто так. На все есть причины. К наиболее распространенным относятся:
- Сильные ушибы и другие травмы в области шеи;
- Неудачно сделанные пункции и операции;
- Воспалительные и инфекционные процессы;
- Чрезмерные нагрузки на позвоночник;
- Занятия некоторыми видами спорта на профессиональном уровне;
- Патологии сердечно-сосудистой системы;
- Опухоли, грыжи, вызывающие компрессию спинного мозга;
- Разрушение костной ткани, усыхание межпозвоночных дисков ввиду возрастных изменений;
- Нехватка питательных элементов, нарушение обмена веществ в организме.
Причиной шейной миелопатии может стать мышечное воспаление, полученное на сквозняке или при иных неблагоприятных условиях. В результате начинается отек мышечной ткани, нарушение сокращения.
Сопровождается болезненными ощущениями в области , сдавливанием нервных окончаний, спазмами.
Из-за нарушений в работе нервной системы, развивается миелопатия шейного отдела. Это влияет на работу всего организма, ухудшает рефлекторную функцию и снижает защитную. Провоцируют болезнь воспаления суставов (артрит), патологии аутоиммунной системы ( , рассеянный склероз), онкологии, радиоактивное облучение, врожденные аномалии позвоночника.
Виды миелопатии
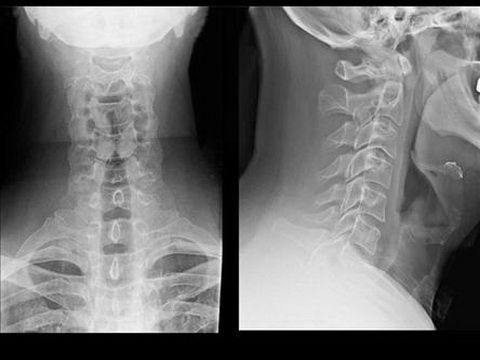
Шейной миелопатией называют повреждение спинного мозга в области от черепа до седьмого позвонка включительно. Именно этот вид повреждения спинного мозга считается самым опасным и нежеланным, ведь в шейном отделе мозг берет свое начало и любая травма или давление может негативно сказаться на работе разных органов человеческого организма.
Миелопатия шейного отдела может возникать по следующим причинам:
- Травми, связанные с механическими повреждениями костной ткани или самого спинного мозга;
- Межпозвоночные грыжи, которые давят на спинной мозг и вызывают заболевание;
- Сколиоз является причиной миелопатии в том случае, когда идет смещение позвонков и они начинают давить на сам мозг;
- Опухоли, образовавшиеся на позвонке, могут давить на спинной мозг, при этом вызывая миелопатию и влияя на работу нервной системы;
- Аутоиммунные заболевания, такие как рассеянный склероз, болезнь зрительного нерва, поперечный миелит.
Если имеет место миелопатия шейного отдела позвоночника, то у больного могут возникать следующие симптомы:
- Нарушается мелкая моторика, человеку тяжело щелкать пальцами или подвижность конечностей стала меньше.
- Неожиданное и систематическое головокружение;
- Онемение конечностей или болевые ощущения. Чаще всего болевые ощущения дают о себе знать в верхних конечностях и плечевых суставах;
- Боль в области шейного отдела. Голова з трудом поворачивается на право или на лево и при этом боль острая или неприятная и ноющая;
- Артериальное давление дает большие и резкие скачки своих показателей. Этот симптом часто встречается при шейной миелопатии, поскольку в зависимости от источника болезни разного вида опухоли и искривления могут давить на артерию;
Причины миелопатии в поясничном отделе:
- Позвоночные грыжи. Грыжи в позвонках поясничного отдела совсем не редкость. Несвоевременное их лечение или удаление может привести к более серьезным осложнениям, таким как миелопатия;
- Механические повреждения позвоночника и спинного мозга в поясничном отделе. Любые виды повреждений, что ведут за собой травму спинного мозга могут вызвать миелопатию;
- Онкологические опухоли на позвоночнике;
- Кровоизлияния в спинной мозг и нарушение кровообращения.
Основными симптомами миелопатии поясничного отдела считаются:
- Онемение в ногах, а именно в ступнях. Рефлексы становятся угнетенными, в особенности ахилловы и подошвенные;
- Мышцы в области ягодиц и голени теряют прежние объемы, при этом снижается их тонус;
- Боли с корешковым характером, которые в основном отдают на заднюю поверхность ягодиц и ног;
- Если нарушение попадает на второй позвонок, то возможны серьезные нарушения с мочеиспусканием и работой прямой кишки. В генитальной области уменьшается чувствительность, а иногда даже пропадает анальный рефлекс.
Миелопатия грудного отдела позвоночника встречается гораздо реже, чем предыдущие виды этого заболевания. Такую статистику обеспечивает строение человеческого позвоночника. Основными причинами, по которым может образоваться заболевание в грудном отделе можно считать:
- Межпозвонковая грыжа, хоть и встречается она довольно редко;
- Травмы, полученные механическим путем;
- Следствия оперативного вмешательства.
Симптомы миелопатии грудного отдела так же отличаются от шейной и поясничной миелопатии:
- Тупая тянущая боль в области сердца (иногда путают с симптомами инфаркта);
- Боль в области ребер при наклонах вперед или назад;
- Слабость в руках.
Отдельным видом можно выделить заболевание под названием сосудистая миелопатия.
Сосудистая миелопатия возникает в любом из отделов спинного мозга в следствии нарушения кровообращения
Важно понимать, что кровоснабжение может быть нарушено не только в области позвоночника, но и по всему организму, но такая ситуация будет производной для того, чтобы образовалась сосудистая миелопатия
К заболеванию могут привести следующие диагнозы:
- Спинальный инфаркт;
- Тромбоз артерий в области спинного мозга;
- Тромбофлебиты и флебиты;
- Отек участков спинного мозга.
Все причины, при которых развивается сосудистая миелопатия делят на 3 группы:
- Внешние раздражители, связанные с различного рода травмами, опухолями, грыжами;
- Изменения именно в сосудистой системе;
- Последствия оперативного вмешательства.