Огнетушитель охп 10: назначение, принцип действия
Содержание:
- Стадии развития и клинические проявления остеохондропатии
- Остеохондропатия бугристости V плюсневой кости
- Изменения в костной ткани
- Остеохондропатия позвоночника — симптомы, причины, лечение
- Лечение остеохондропатии
- Этиология и эпидемиология
- Остеохондропатия позвоночника
- ХОНДРОПАТИЯ: СИМПТОМЫ, ЛЕЧЕНИЕ И ПРОФИЛАКТИКА ЗАБОЛЕВАНИЯ
- Клиническая картина
- Диагностика
- Течение остеохондропатий
- Болезнь Шейермана-Мау (юношеский кифоз)
Стадии развития и клинические проявления остеохондропатии
Течение О., как правило, длительное (2—3 года). Д. Г. Рохлин (1952) различает 3 фазы клин, течения асептического некроза: фазу некроза, дегенеративнопродуктивную фазу, или фазу фрагментации, и фазу исхода. В первой фазе больной жалуется на утомляемость, неясные болезненные ощущения; появляются небольшие функц, нарушения, локальная боль, хромота (при поражении нижних конечностей), затем возникает компрессия некротизировавшегося участка кости.
У детей в период роста асептический некроз приводит к нарушению остеогенеза — торможению энхондральной оссификации. При развитии вторичных ишемических нарушений наблюдается преждевременное закрытие зоны роста и деформация суставного конца кости.
Болезнь развивается постепенно, в течение 2-3 лет, проходя следующие 3 фазы:
- Первая стадия — начальная, когда происходит омертвение (некроз) участка кости вследствие нарушения кровообращения. Проявляется болями ноющего характера в костях, суставах или позвоночнике (в зависимости от локализации), повышенной утомляемостью, нарушением движений.
- Вторая стадия — разрушение, фрагментация кости (разделение на фрагменты). Характерно усиление болей, деформация кости, появление патологических переломов (без видимой травмы). Функция нарушена значительно.
- Третья стадия — восстановление кости. Разрушенная кость постепенно восстанавливается, дефекты восполняются костной тканью, но развиваются склеротические явления, артроз близлежащих суставов. Болевой синдром уменьшается, но может остаться деформация и ограничение функции.
Остеохондропатия бугристости V плюсневой кости
Не все авторы признают существование остеохондропатии апофиза V плюсневой кости. Заболевание отождествляют с задержкой оссификации его, исходящей из нескольких добавочных точек окостенения.
Сходная рентгенологическая картина может наблюдаться при несросшемся переломе бугристости, персистирующем апофизе, добавочной кости Везалия.
Заболевание встречается в детском и подростковом возрасте при значительной нагрузке на стопу. Клинически отмечается утолщение бугристости V плюсневой кости, болезненность ее при пальпации, умеренный отек мягких тканей. Больные ходят прихрамывая, нагружая внутренний отдел стопы. Рентгенологическая картина характеризуется нарушением структуры в ядре окостенения и фрагментированием апофиза, появлением в нем участков уплотнения. В.П.Селиванов и Г.Н.Ишимов (1973) описали характерный для данного заболевания рентгенологический симптом, нашедший подтверждение в наших наблюдениях. В отличие от нормального варианта оссификации из нескольких добавочных точек окостенения, при котором они располагаются в одной плоскости по оси плюсневой кости, фрагменты апофиза при остеохондропатии бугрстости V плюсневой кости располагаются в двух плоскостях. Симптом «двухплоскостного расположения фрагментов» имеет абсолютное для диагностики значение лишь при наличии клинических проявлений заболевания. Известно, что при любом варианте нормальная оссификация протекает безболезненно.
Хорошие результаты достигаются с помощью консервативных методов лечения (разгрузка стопы на 3—4 нед, массаж, микроволновая терапия, электрофорез кальция). Болевой синдром купируется даже при отсутствии синостоза апофиза.
Изменения в костной ткани
В клинической практике принято выделять несколько стадий изменений таранной кости при аваскулярном некрозе:
- первая стадия характеризуется функциональными нарушениями кровообращения в костной ткани и не имеет признаков органических повреждений кости;
- сохранение нарушения кровотока в области таранной кости приводит к развитию склероза под надкостницей и появлению кист, которые соответствуют областям некроза костной ткани;
- третья стадия, наблюдаемая при значительных изменениях в кости, проявляется деформацией костной ткани с развитием поднадкостничного коллапса;
- четвертая, или терминальная стадия патологии характеризуется выраженной деформацией кости, разрушением хрящевых поверхностей, образованием больших полостей внутри костной ткани. Как правило, подобные изменения полностью необратимы.
Основная задача врачей – выявить заболевание на начальных стадиях его развития, не допустив дегенеративных изменений в кости с ее деформацией.
Остеохондропатия позвоночника — симптомы, причины, лечение
Остеохондропатия позвоночника или болезнь Шейермана-Мау – это заболевание, которое чаще всего диагностируется у подростков и молодых людей, в возрасте от одиннадцати до восемнадцати лет. Оно характеризуется поражением тел грудных позвонков и дисков, а также замыкательных пластинок
Важно, что в подавляющем большинстве случаев поражается исключительно грудной отдел позвоночника. Кроме того встречаются и изменения в его пояснично-грудном отделе
Особенности развития болезни
До конца этиология данной болезни не изучена. Чаще всего на ее развитие влияют активные спортивные нагрузки, тяжелый физический труд, травмы, а также гормональные расстройства.
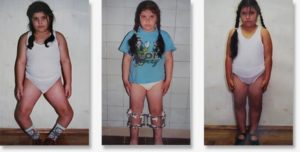
Болезнь развивается достаточно медленно. От возраста пациента зависят ее клинические проявления. Симптомы остеохондропатии позвоночника могут быть разнообразными. У больных отмечаются мышечная гипотония, асимметрия мышц спины, интенсивные боли в области позвоночника. К сожалению, со временем описанный недуг только прогрессирует, особенно активно это происходит в период быстрого роста и полового созревания ребенка. Постепенно происходит деформация позвоночника, из-за чего формируется плоская спина, изменяются голени, происходит воронкообразная деформация грудины.
Наиболее тяжелые формы болезни сопровождаются серьезными неврологическими расстройствами. Некоторые пациенты отмечают у себя невозможность наклона головы вперед, а также различные ограничения движений позвоночника.
Диагностика и лечение заболевания
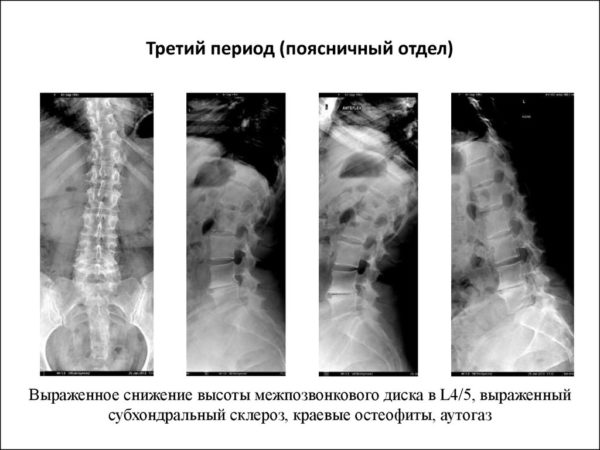
Постановка диагноза остеохондропатия позвоночника происходит на основании проведенных рентгенологических исследований. Тяжесть заболевания возможно определить по распространенности патологического процесса, наличием и количеством грыж Шморля, а также по степени выраженной деформации позвонков.
Крайне редко используются хирургические методы лечения описанного недуга. Операция проводится при развитии фиксированного кифоза. Для большинства пациентов с указанным диагнозом существует благоприятный прогноз.
Лечение остеохондропатии позвоночника проводится в основном консервативным путем. Медикаментозная терапия направлена на блокирование болевого синдрома, нормализацию подвижности и осанки, а также на профилактику остеохондроза. Прекрасный эффект дает лечебная физкультура, при этом комплекс упражнений разрабатывается исключительно с учетом индивидуальных особенностей пациента.
Если боли, возникающие в позвоночнике, очень сильные, то показано вытяжение человека на наклонной плоскости с последующем использованием специального корсета. Больным прописывают прием таких препаратов, как целебрекс, аэртал, нимесил, дексалгин.
Лечение остеохондропатии
Консервативная терапия

- Устранение воспалительных процессов и болевых ощущений с помощью таких средств: обезболивающие — убирают резкие ощущения;
- противовоспалительные — устраняют болевую симптоматику;
- гормональные — быстро купируют боль;
Применение физиотерапевтических процедур, лечебных упражнений, гимнастики, согревающих процедур.
Восстановление поврежденных тканей с помощью хондропротекторов, регенерирующих ткани хрящей, улучшение кровотока в колене при помощи специальных упражнений, исключающих чрезмерные нагрузки, которые провоцируют повторное заболевание.
Хирургическое вмешательство
Непрерывное возобновление симптомов болезни, бездействие консервативных методов требуют использования радикального метода — оперативной терапии. Показаниями к хирургическому вмешательству являются прогрессирующие разрушительные процессы в области пораженных сочленений. Однако целью является сохранить функциональность колена путем скрепления костно-хрящевых частей.
Этиология и эпидемиология
В условиях повышенного функционального и статического давления в губчатой костной и хрящевой ткани начинаются патологоанатомические изменения, выражающиеся деструктивными процессами с образованием секвестра (участка некроза), перестройкой костей и суставных структур. Болезнь Ларсена — это остеохондропатия коленного сустава, при которой поражается область нижнего полюса колена. В месте соединения надколенной чашечки и сухожилий начинается воспаление, в результате чего развивается некроз тканей на этом участке. Развитию недуга способствует недостаточное питание местной костной ткани, которое может возникать по следующим причинам:
Человек может быть предрасположен к патологии на генетическом уровне.
- Травмы. Частые повреждения, ушибы или чрезмерные перенагрузки костно-мышечного аппарата приводят к сдавливанию и облитерации мелких сосудов губчатой кости в местах, где происходит наибольшее давление.
- Нарушение обмена веществ. Чаще всего детскому организму не хватает кальция и витаминов.
- Наследственность. Врожденная предрасположенность к остеохондропатиям.
- Нейротрофический фактор. Изменения костной ткани происходит вследствие сосудистых расстройств;
- Нарушение пропорций. Быстрый рост костей в подростковый период опережает развитие мышечно-связочного аппарата;
- Дисфункция эндокринных желез.
Остеохондропатия позвоночника
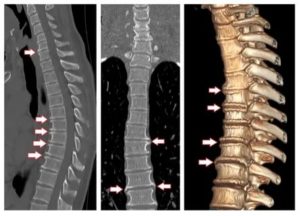
Остеохондропатия – это патология костной и хрящевой ткани, которая встречается в основном у молодых людей. Считается, что разрушение позвонков происходит из-за повышенных физических нагрузок, а также недостатка питательных веществ. Заболевание довольно редкое, но лечится тяжело. Подвержены ему чаще мальчики в подростковом возрасте, проживающие в местности с холодным влажным климатом.
Причины развития заболевания
Омертвение и разрушение костной ткани чаще всего развивается из-за нарушения ее кровоснабжения. Эту патологию могут спровоцировать такие факторы:
- генетическая предрасположенность;
- гормональный дисбаланс;
- тяжелые инфекционные заболевания;
- нарушение усвоения кальция и некоторых витаминов;
- врожденные патологии опорно-двигательного аппарата;
- нарушения кровообращения;
- частые микротравмы, высокая нагрузка на позвоночник.
Остеохондропатию позвоночника очень сложно диагностировать
Лечение заболевания
Наиболее частое осложнение, которое развивается при несвоевременной терапии заболевания – это кифоз, смещение позвоночника и так называемая плоская спина. В среднем возрасте из-за этого появляется остеохондроз. Вследствие некроза костной ткани возможны переломы
Поэтому очень важно, чтобы лечение было начато сразу, при появлении жалоб на боли. Его основными целями должно быть:
- купирование болевого синдрома;
- исправление осанки и восстановление естественных изгибов позвоночника;
- профилактика остеохондроза;
- восстановление функций позвонков и дисков, подвижности тела, особенно при наклонах вперед.
При остеохондропатии важно исправить осанку и восстановить функции позвонков
Лечение остеохондропатии позвоночника включает в себя исключение больших физических нагрузок, лечебную физкультуру, массаж, физиотерапевтические методы и прием назначенных врачом лекарств. Иногда показано полное ограничение подвижности – постельный режим на жесткой кровати. При сильных болях и деформации позвонков применяют вытяжение с грузом на наклонной плоскости или под водой.
Водные процедуры при остеохондропатии очень полезны, особенно плавание и лечебные ванны. Лечение заболевания включает также правильную диету, в которой много продуктов, богатых витаминами В и А, а также кальцием. В редких случаях запущенного течения болезни назначается хирургическое лечение. Оно нужно, если развились осложнения или сильная деформация позвоночника.
Какие назначаются лекарственные препараты
Советуем почитать статью:Спондилез грудного отдела позвоночника
Остеохондропатия позвоночника характеризуется болями и разрушением тканей. Поэтому применяются такие лекарства, которые избавляют больного от этих признаков:
- обезболивающие препараты – «Парацетамол», «Кетанов», «Ибупрофен»;
- противовоспалительные – «Нимесил», «Аэртал», «Дексалгин»
- сосудорасширяющие, например, «Актовегин»;
- поливитамины с кальцием;
- средства для восстановления микрофлоры кишечника, которые нужны, чтобы лучше усваивались микроэлементы из пищи, например, «Вобэнзим».
Физические нагрузки при остеохондропатии
Основное лечение заболевания – это лечебная физкультура. Тяжелые физические нагрузки необходимо исключить, особенно подъем тяжестей, прыжки. При отсутствии сильных болей выполняются специальные упражнения с постепенным увеличением их количества и числа повторений. Заниматься желательно 2-3 раза в день.
Полезное упражнение для всех больных – сидеть или ходить с использованием специальной реклинирующей палки, расположенной на уровне грудного отдела позвоночника. Сзади ее нужно обхватить локтевыми сгибами. Другие упражнения разрабатываются индивидуально с учетом особенностей течения заболевания.
Специальные упражнения – важное условие для возвращения подвижности позвоночника
Боли у детей чаще всего возникают после нагрузок или длительного сидения за столом. Поэтому рекомендуется часть домашних заданий выполнять в положении лежа, а для сидения использовать стул с высокой спинкой, выгнутой вперед. Спать нужно на жесткой постели, положив под матрас деревянный щит.
ХОНДРОПАТИЯ: СИМПТОМЫ, ЛЕЧЕНИЕ И ПРОФИЛАКТИКА ЗАБОЛЕВАНИЯ
Остеохондропатия различается по месту локализации болезни, которая имеет 3 основных «излюбленных» места:
- эпифизы (суставные концы) трубчатых костей;
- апофизы костей (выступы, бугристости);
- короткие кости (позвонки, кости предплюсны стопы).
В области эпифизов костей развиваются следующие виды остеохондропатии:
- головки бедренной кости;
- головок плюсневых костей стопы;
- верхнего эпифиза голени;
- пальцев кисти;
- грудинного эпифиза ключицы.
Апофизарные остеохондропатии:
- большеберцовой кости голени;
- апофизов позвонков;
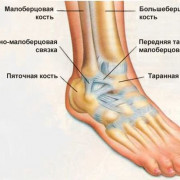
- пяточной кости;
- коленного сустава;
- лонной (лобковой) кости.
Изучите более подробно лечение остеохондропатии коленного сустава на нашем портале.
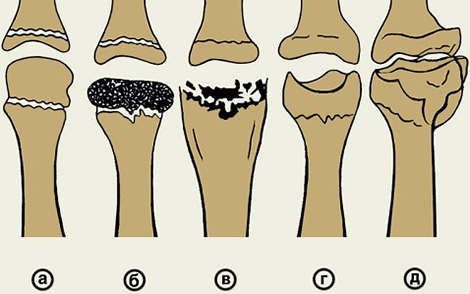
Остеохондропатии коротких костей:
- тел позвонков;
- ладьевидной кости стопы;
- полулунной кости запястья;
- сесамовидной (дополнительной) кости у основания 1-го пальца стопы.
Редактор нашёл для вас ещё два интересных материала:
- Дисплазия тазобедренного сустава у новорожденных – почему появляется и чем опасна?
- Причины появления гигромы запястья и методы устранения патологии без операции
Заболевание может развиваться в области костного эпифиза.
Патология развивается в трубчатых костях на следующих участках:
- эпифизы — зона роста костной ткани;
- апофизы — расположенные рядом с эпифизами выступы кости с мышцами и связками.
Остеохондропатия — клинический процесс с характерной сменой фаз. В развитии патологии выделяют 5 стадий:
- асептический некроз;
- импрессионный перелом и фрагментация;
- рассасывание некротизированных тканей;
- регенерация;
- восстановление.
Хондропатия не является самостоятельным заболеванием, а выступает как группа патологических состояний, для которых характерно поражение суставов и костей, связанное с нарушениями в зоне роста губчатых тканей. В медицинской терминологии эта патология также известна как остеохондропатия, код по МКБ 10 – М93.
Данное заболевание, по сути, является асептическим некрозом костной ткани, что связывают с нарушениями ее питания. Патология дистрофического характера имеет прямую связь с генетическим фактором.
Также как ювенильный ревматоидный артрит, болезнь чаще диагностируется у детей и подростков разных возрастных категорий и развивается по причине врожденных аномалий, вследствие травматизации и при обменных нарушениях в организме.
Основной удар приходится на суставы и кости, подвергающиеся большим нагрузкам: стопы, колена, тазобедренный сустав и т. д.
У взрослых при схожих дегенеративно-дистрофических поражениях сустава диагностируется остеоартроз, имеющий похожую клиническую картину.
 Подростки чаще страдают патологией 2 типа.
Подростки чаще страдают патологией 2 типа.
Врачи выделяют 2 разновидности болезни при диагностике остеохондропатии стопы. Вид патологии зависит от локализации поражения:
- Болезнь Келлера 1. Повреждается ладьевидная кость, расположенная медиально.
- Болезнь Келлера 2. Сопровождается поражением второй или третьей плюсневой кости, соединяющейся с поверхностью пальцевых фаланг. Чаще встречается в подростковом возрасте.
В клинической картине в зависимости от доминирующих симптомов выделяют 4 формы, от которых зависит подход при выборе метода лечения:
- Некротическая. Сопровождается асептическим разрушением костных балок.
- Компрессионный перелом. Характерно синтезирование новых балочных структур. Но из-за недостаточной прочности возникают вклинивающиеся переломы.
- Фрагментационная. Остеокласты окончательно растворяют костные балочные компоненты.
- Завершающая. Начинается восстановление структуры и формы.
Клиническая картина
По-другому остеохондропатия называется болезнь Келлера. Среди основных причин врачи выделяют нарушение кровообращения в нижних конечностях с преимущественной локализацией в стопах. Для остеохондропатии характерно нарушение микроциркуляции в костных структурах ладьевидной кости. В результате ткань недополучает питательные элементы, нарушается оксигенация.
Ладьевидная кость сплющивается и фрагментируется, может деформироваться в форме чечевицы. У ребенка это приводит к отмиранию костной ткани, развивается асептический некроз без присоединения инфекционных агентов. К факторам, которые провоцируют развитие болезни, относят:
- циркуляторные расстройства;
- травматические повреждения;
- артрит;
- остеоартроз;
- эндокринные нарушения;
- гормональные дисфункции;
- наследственность.
 Нога может заболеть, если ребенок долго бегал.
Нога может заболеть, если ребенок долго бегал.
Остеохондропатии преимущественно подвержены мальчики дошкольного возраста. Пик приходится на возраст от 3-х до 7-ми лет. Болезнь проявляется с одной стороны, редко появляется с противоположной стороны. Боль в стопе — первый и самый типичный признак, который возникает у пациентов с хондропатией. Максимальная болезненность появляется после резкой нагрузки и ближе к вечеру. Появление боли провоцирует длительная ходьба или бег. Отдых не дает должного облегчения.
Диагностика
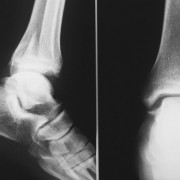
Решающее значение в диагностике хондропатии принадлежит рентгенографии:
- При первой стадии на снимке выраженных изменений нет,
- Вторая стадия характеризуется появлением на фото в месте поражения гомогенных бесструктурных затемнений, поверхность теряет свою гладкость,
- Третья стадия – секвестроподобная картина, структура кости не даёт четкого гомогенного вида. Поражённый участок состоит из костных остатков и ещё больше уплощается,
- Четвёртая стадия – секвестроподобные участки не видны, нет правильного структурного рисунка. В ряде случаев определяются округлые кистовидные просветления,
- Пятая – остаточные явления деформации.
Для ранней диагностики остеохондропатии пяточного бугра эффективным методом является компьютерная томография. С помощью этого исследования можно уточнить анатомические формы пяточной кости.
Ультразвуковое исследование обнаруживает увеличенную позади пяточную слизистую сумку.
Электрофизиологическое исследование мышц, биомеханическое обследование больного выявляет снижение биоэлектрической активности мышечной ткани (в1,5 раза) в пораженной ноге, уменьшение статической опороспособности и коэффициента ритмичности ходьбы.
Течение остеохондропатий
Первая стадия остеохондропатии. Некроз костной ткани. Продолжается до нескольких месяцев. Больного беспокоят слабые или умеренные боли в пораженной области, сопровождающиеся нарушением функции конечности. Пальпация болезненна. Регионарные лимфатические узлы обычно не увеличены. Рентгенологические изменения в этот период могут отсутствовать.
Вторая стадия остеохондропатии. «Компрессионный перелом». Продолжается от 2-3 до 6 и более месяцев. Кость «проседает», поврежденные костные балки вклиниваются друг в друга. На рентгенограммах выявляется гомогенное затемнение пораженных отделов кости и исчезновение ее структурного рисунка. При поражении эпифиза его высота уменьшается, выявляется расширение суставной щели.
Третья стадия остеохондропатии. Фрагментация. Длится от 6 месяцев до 2-3 лет. На этой стадии происходит рассасывание омертвевших участков кости, их замещение грануляционной тканью и остеокластами. Сопровождается уменьшением высоты кости. На рентгенограммах выявляется уменьшение высоты кости, фрагментация пораженных отделов кости с беспорядочным чередованием темных и светлых участков.
Четвертая стадия остеохондропатии. Восстановление. Продолжается от нескольких месяцев до 1,5 лет. Происходит восстановление формы и, несколько позже – и структуры кости.
Полный цикл остеохондропатии занимает 2-4 года. Без лечения кость восстанавливается с более или менее выраженной остаточной деформацией, в дальнейшем приводящей к развитию деформирующего артроза.
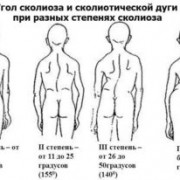
Болезнь Шейермана-Мау (юношеский кифоз)
Другое название болезни Шейермана-Мау – остеохондропатия апофизов тел позвонков или юношеский кифоз.
Чаще встречается у молодых людей в период интенсивного роста (с 11 до 18 лет). Нередко бессимптомное течение болезни, поэтому выявляется далеко не всегда.
Считается, что основное звено патогенеза болезни Шейермана-Мау – врожденные дефекты развития межпозвоночных дисков и недостаточная прочность замыкательных пластинок тел позвонков.
Среди факторов риска также наличие эндокринных заболеваний, наследственная предрасположенность, функциональные перегрузки (неправильный режим, долгое сидение в согнутом положении, нарушения осанки, тяжелая физическая работа, профессиональные спортивные нагрузки). В результате всех этих процессов нарушаются нормальные процессы оссификации (т.е. окостенения) в зоне роста тел позвонков (апофизах), происходит их клиновидная деформация, формируется кифоз, часто возникают грыжи Шморля.
Симптомы болезни Шейермана-Мау
По клинической картине и рентгенологическим изменениям выделяют 3 стадии заболевания:
- 1 стадия (до оссификации тел позвонков): жалобы могут отсутствовать, характерен несколько увеличенный грудной кифоз, часто выявляется асимметрия надплечий, лопаток, линий и треугольников талии, паравертебральная асимметрия, определяются выступающие остистые отростки на уровне
патологических изменений, а при их пальпации может быть болезненность, в ряде случаев рано может наблюдаться ограничение наклона корпуса вперед, отклонение корпуса назад и в сторону; - 2 стадия (появление оссификации апофизов): боль в спине (особенно при длительной ходьбе, сидении), быстрая утомляемость и слабость мышц спины и ног (симптомы обычно исчезают после сна и отдыха, поэтому их часто приписывают обычной усталости), увеличение грудного кифоза при усилении шейного и поясничного лордозов, деформация
- становится заметной и фиксированной, в ряде случаев формируется плоская спина, появляется корешковый синдром, ограничение подвижности позвоночника;
- 3 стадия (слияние апофизов с телами позвонков — синостоз): кифоз и клиновидная деформация тел позвонков несколько уменьшаются, но фиксированный кифоз и поясничный лордоз остаются на всю жизнь, присоединяются признаки артроза позвоночника с характерным болевым синдромом.
Диагностика юношеского кифоза
- В 1 стадии заболевания достоверные признаки остеохондропатии отсутствуют, но могут иметься косвенные: проекционное сужение дисков, односторонняя ротация позвонков в грудном и поясничном отделах, легкая клиновидная деформация позвонков на уровне формирующегося патологического кифоза, уплощение тел позвонков с увеличением их дорсовентрального размера, сужение дисков в сравнении с выше и ниже расположенными.
- На 2 стадии заболевания появляются: зазубренность апофизов, клиновидная деформация тел позвонков с увеличением их передне-заднего размера, сужение межпозвонковых дисков, нарушение целостности замыкательных костных пластинок позвонков с образованием грыж Шморля, формирование патологического кифоза грудного отдела позвоночника, краевой отлом тел (чаще поясничных позвонков), кальцификация диска, ретролистез и спондилолистез.
- В 3 стадии кифоз и сколиоз несколько уменьшаются. У взрослых клиновидная деформация тел наиболее пораженных позвонков уменьшается, а платиспондилия увеличивается.
Лечение болезни Шейермана-Мау
- Общеукрепляющие процедуры.
- Витаминотерапия.
- Рациональный режим труда и отдыха.
- Общие рекомендации: жесткий матрац, выработка правильной осанки, разгрузка позвоночника, по показаниям — ношение корректора осанки.
- Исключение ряда спортивных нагрузок, связанных с физическими усилиями, прыжками, рывками, подъемом тяжестей.
- Лечебная гимнастика, плавание в бассейне, массаж мышц спины.
- Физиотерапевтические методы: ультразвук, коротковолновая диатермия, йонофорез новокаина и другие.
- Хирургическое лечение — применяется при выраженном кифозе с неврологическими проявлениями.