Причины, диагностика и лечение корешкового синдрома шейного отдела позвоночника
Содержание:
Причины формирования ↑
Корешковый синдром, вызванный дегенеративными изменениями позвоночника, формируется вследствие ряда факторов, действующих как по-отдельности, так и в совокупности между собой.
Дегенеративно-дистрофические процессы в позвоночнике развиваются длительно, годами и десятилетиями:
- уже в возрасте 20-25 лет происходит физиологическое запустевание артерий, питающих межпозвонковый диск, нарушаются обменные процессы;
- с течением времени диск становится жестким, уплощается, выпячивая окружающее его фиброзное кольцо, возникает диффузная протрузия диска (иногда ее неправильно называют диффузным остеохондрозом);
- в дальнейшем кольцо может разорваться, образуется межпозвонковая грыжа. Если грыжевое выпячивание направлено в боковую сторону, оно приводит к сдавлению спинномозговых корешков;
- кроме того, хрящевая ткань межпозвонковой грыжи, попав в эпидуральное пространство, запускает каскад иммунологических и биохимических реакций, вызывая процессы аутоиммунного воспаления, когда организм повреждает свои же ткани и клетки;
- одновременно нарастают возрастные изменения – окостенение межпозвонковых и суставных хрящей, образование костных наростов, появляется патологическая подвижность позвонков.
Рис.: изменения тканей позвоночника
Создаются основные предпосылки развития корешкового синдрома:
- механическое сдавление спинномозговых корешков при диффузной протрузии межпозвонкового диска, грыжей диска, костными разрастаниями в телах позвонков или защемление между сместившимися друг относительно друга позвонками;
- воспаление, отек корешков;
- демиелинизация (потеря миелиновой оболочки) корешков;
- ишемия спинномозговых нервов.
обострение остеохондроза
Остеохондроз развивается постепенно и незаметно для больного. Приблизительно с 25 лет происходят различные физиологические изменения артерий, питающих межпозвоночные диски. Они начинают запустевать, нарушается питание и обменные процессы замедляются, что приводит к дегенеративным изменениям межпозвоночных дисков.
Кроме того, к факторам, провоцирующих болезнь, можно отнести:
- Ожирение, в результате лишнего веса на позвоночник возрастают дополнительные нагрузки;
- Неравномерная нагрузка при постоянном хождении на каблуках;
- Врожденные (приобретенные) деформации позвоночника;
- Травмы позвоночника;
- Чрезмерные нагрузки;
- Неправильное питание, употребление в пищу большого количества соленой, копченной, жареной еды;
- Частые инфекции.
Дегенеративно-дистрофические процессы в позвоночнике обусловлены нарушением обмена веществ и питания. Позвонки не получают кровоснабжения по сосудам, они питаются благодаря близлежащим клеткам. Если в организме что-то не так, то позвонки и диски начинают страдать от недостатка питательных веществ, усыхают, теряют эластичность.
Ядро диска и его фиброзное кольцо сохнут, трескаются, межпозвонковые диски теряют упругость и амортизационные свойства. Нагрузка на позвоночник с каждым днем растет. В результате диски и позвонки могут покинуть свои анатомические пределы – возникают грыжи, протрузии, порой фиброзное кольцо разрывается, формируются костные наросты – остеофиты.
Предпосылки болезни:
- Малоподвижный образ жизни, офисная работа, отсутствие активности
- Чрезмерные нагрузки, травмоопасный спорт
- Злоупотребление курением, алкоголем, жирной и соленой пищей/li>
- Наследственная предрасположенность
- Неправильная поза во время сна
- Сколиоз
- Переохлаждение
Симптомы и признаки корешкового синдрома в поясничном отделе
Независимо от того, где локализована боль, причина почти всегда одна: дистрофические изменения позвоночника. Остеохондроз провоцирует много синдромов, но корешковый самый яркий и болезненный.
Иногда такой синдром может возникнуть на активности туберкулеза или другой инфекции.Травмы, падения, чрезмерная нагрузка также могут провоцировать защемление и обострять синдром. Помимо этих причин, есть еще несколько:
- межпозвонковая грыжа;
- опухоли спинного мозга;
- спондилез;
- инфекционное поражение мозга;
- малоподвижный образ жизни;
- переохлаждение;
- нагрузки.
Корешковый болевой синдром практически в 100% сопровождает дегенеративно-дистрофические заболевания позвоночника и дорсопатию (обобщённое название болезней спины).
Основными же причинами служат:
- грыжи дисков;
- стенозы различных типов;
- остеофиты.
На рисунке схематично показано, что происходит при дорсопатии с корешковым синдромом
Рассмотрим пример дорсопатии, а именно ддзп, с корешковым синдромом на случае остеохондроза.
Остеохондроз зачастую приводит к корешковому синдрому, так как болезнь бесповоротно изменяет позвонки и диски между ними. Например, из-за утончения хряща, отверстие, из которого выходят нервы, уменьшается. Симптомы остеохондроза с КС зависят от его локализации.
Если ищите реабилитационный центр для восстановления,
, где проводится реабилитация неврологических заболеваний и хронических болей, с применением самых современных методов физиотерапии.
Само лечение компрессионного корешкового синдрома одинаково для всех случаев: и для грудного, и для шейного, и для поясничного. Как лечить корешковый синдром и заболевание, которое к нему привело может решить только врач после точной диагностики.
Хирургическое
Операция назначается крайне редко, чаще всего для удаления разного рода грыж. Хирургическим путём может исправляться и деформация, ставшая следствием КС.
Медикаментозное
Так как синдром сопровождается сильными болями, назначают приём обезболивающих препаратов:
- Баралгин;
- Кетарол;
- лекарства группы анальгетиков.
Также нестероидные противовоспалительные препараты:
- Диклофенак;
- Нурофен;
- Мовалис.
Необходимы и разогревающие мази:
- Капсикам;
- Финалгон;
- Никофлекс.
Врач также может назначить антиконвульсанты и антидепрессанты. Но крайне редко из-за побочных действий и плохого взаимодействия с другими лекарствами.
В роли дополнительных мер лечения применимы:
- Физиопроцедуры, в том числе электрофорез и фонофорез.
- Массаж лечебного и профилактического вида.
- Гимнастические упражнения и ежедневная разминка.
- Низкоуглеводные и низкосолевые диеты.
- Лечебный бандаж.
Проконсультировавшись с доктором, можно применить и такие методы, как:
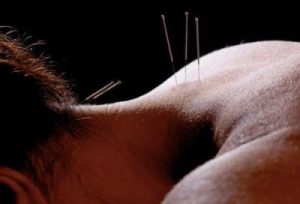
- Рефлексотерапия.
- Иглоукалывание.
- Мануальная терапия и остеопатия.
- Вакуумная терапия.
- Криотерапия.
Бабушкины методы
Народные средства, используемы для лечения КС, основываются изготовлении разогревающих мазей и компрессов из травяных сборов, включающих:
- ромашку;
- валериану;
- чабрец;
- зверобой.
А также приготовлении настоек, например, из зелёного ореха или подсолнечника.
Лечение
В остром периоде больным с радикулопатией показан постельный режим и прием обезболивающих препаратов – Диклофенака, Нурофена, Мелоксикама, Кеторолака. Лечить корешковый синдром помогают средства нескольких групп:
Грыжа в шейном отделе позвоночника
- миорелаксанты, купирующие мышечно-тонический синдром – Толперизон, Диазепам, Баклофен, Мидокалм, Сирдалуд;
- противоотечные средства, диуретики – Этакриновая кислота, Фуросемид;
- хондропротекторы для восстановления ткани межпозвоночных дисков на основе Хондроитин Сульфата и Гиалуронидазы – Структум, Хондроксид, Хондротек, Терафлекс, Артра;
- лекарства, улучшающие кровообращение – Эуфиллин, Пентоксифиллин, Ксантинола Никотинат, Троксерутин;
- холиномиметики, нормализующие нервно-мышечную передачу – Неостигмина Метилсульфат;
- витамины группы В – Мильгамма, Нейромультивит, Комбилипен;
- средства местного действия – Фастум-гель, крем Кетонал и Матарен плюс.
При упорном болевом синдроме выполняют внутрикостные, паравертебральные, эпидуральные блокады, а также лечебные блокады фасеточных суставов. По показаниям применяются антиконвульсанты и антидепрессанты – Дулокситин, Амитриптиллин, Дезипрамин. При наличии нейротрофических расстройств назначаются ганглиоблокаторы – Бензогексоний, Ганглефен.
Вернуть мышцам силу и объем помогают анаболические стероиды – например, Нандролона Декаонат в комбинации с витамином Е.
Поскольку болевой синдром при радикулопатии часто носит длительный, хронический характер, необходимо учитывать продолжительность курсового лечения нестероидными противовоспалительными препаратами (НПВП). Средства этой группы имеют ряд побочных эффектов, которые тем больше усиливаются, чем дольше принимается лекарство.
С целью снижения количества потребляемых препаратов и ускорения выздоровления применяют физиотерапевтические методы лечения, массаж, ЛФК и специальные диеты для снижения веса и выведения солей. Отличные результаты приносит тракционное вытяжение, с помощью которого растягивается позвоночник. За счет увеличения расстояния между позвонками значительно снижается степень компрессии спинальных корешков.
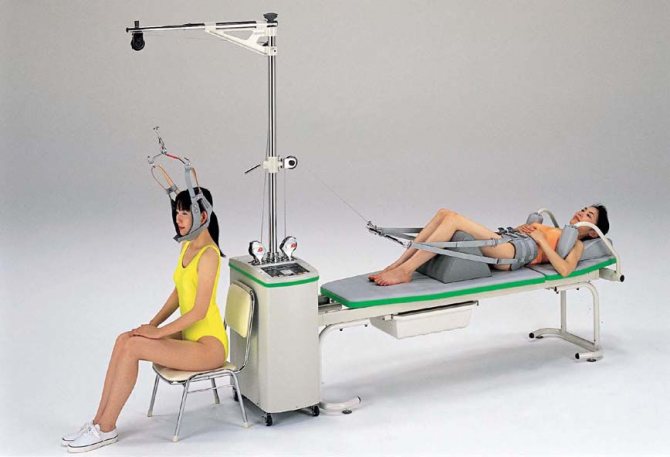
Вытяжение позвоночника в шейном отделе – один из действенных методов лечения радикулопатии
Хорошо себя зарекомендовали такие методы, как лекарственный электрофорез, УВЧ, иглоукалывание, парафиновые и озокеритовые обертывания, а также радоновые, сульфидные ванны и грязевые аппликации.
Оперативное вмешательство требуется при радикулопатии достаточно редко и может проводиться при неэффективности консервативной терапии или наличии опухоли. Цель нейрохирургической операции – декомпрессия нервного корешка и устранение причины защемления.
При межпозвоночных грыжах делают дискэктомию или микродискэктомию. Опухоли, вызвавшие радикулопатию, удаляются, в случае нестабильности позвоночника выполняется его фиксация.
Рецепты народной медицины
Средства на основе народных рецептов применяются в качестве дополнения к основной терапии и должны быть одобрены лечащим врачом. Для избавления от боли и воспаления при радикулопатии традиционно используются различные примочки, компрессы, отвары и настои для приема внутрь.
- Травяной настой. Берем 1 ст. л. пижмы и столько же травы тысячелистника, залить это стаканом кипятка и настоять в течение двух часов. Принимать по 1 ст. л. от 3 до 4 раз в день, за полчаса до еды. Курс лечения – месяц.
- Литровую емкость наполнить цветками сирени доверху, залить водкой и закрыть крышкой. Убрать для настаивания в темное место на 10-12 дней. После готовности отфильтровать настойку и пить по 1/3 чайной ложки, запивая водой. Курс лечения – 2-4 недели.
- 100 г соли растворить в литре горячей воды и опустить в получившийся раствор бинт (марлю). Затем ткань отжать и приложить к больному месту, накрыть сверху полиэтиленом и теплым шарфом. Процедуру лучше делать перед сном и держать компресс всю ночь. Стандартный курс лечения, которого обычно хватает для устранения болей, составляет 10 дней.
Корешковый синдром (радикулопатия) – это не самостоятельное заболевание, а симптом многих патологий. Поэтому на первый план выходит своевременное и точное выявление его причины. Игнорирование болей и затягивание с лечением грозит развитием дегенеративных процессов в нерве и стойким нарушением его функций.
Диагностика
Остеохондроз поясничного отдела позвоночника с корешковым синдромом важно вовремя диагностировать и дифференцировать от других патологий. Это первый и важный шаг на пути к выздоровлению
При первых же признаках заболевания стоит немедленно обратиться к врачу-неврологу, который проведёт осмотр, с учётом предъявленных жалоб.
Очень часто, при остеохондрозе характер боли очень схож с проявлениями таких патологий, как: печёночная и почечная колики, сердечные приступы, заболевания желудочно-кишечного тракта
Поэтому важно провести комплексное обследование, которое включает:
- консультацию у специалистов разного профиля (невролог, кардиолог, терапевт, хирург);
- инструментальные методы (рентген, МРТ, КТ позвоночника);
- лабораторные методы диагностики (развёрнутые клинические анализы крови).
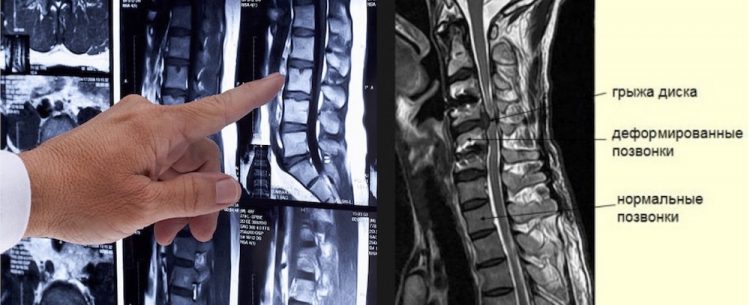
При первом же осмотре неврологом у пациента выявляется очаг боли, факторы риска, интенсивность и характер болей, наличие сухожильных рефлексов, степень ограничения подвижности, наличие особых специфических признаков.
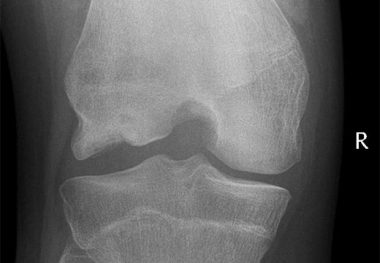
На рентгенологическом снимке возможно выявить признаки остеохондроза — смещение позвонков, наличие межпозвоночных грыж, костных разрастаний. Рентген помогает дифференцировать боль, вызванную опухолями либо травмами от болей, связанных с остеохондрозом.
Если вышеперечисленных методов будет недостаточно для постановки диагноза, специалист использует дополнительные методы такие как:
- ультразвуковая диагностика;
- общие исследования крови и мочи, биохимические показатели крови;
- миелография.
Точный диагноз необходим для начала проведения эффективного лечения.
Диагностические меры
Для назначения правильного лечения специалисту необходимо опросить пациента, осмотреть его визуально на наличие изменений кожных покровов, припухлостей, синюшности и т.п
Важно установить причину развития «корешкового синдрома». Невролог проводит внимательный осмотр, исследуя болезненность в поврежденном участке тела, мышечный тонус в нем
Имеет значение и характер возникающих болезненных ощущений, а также их усиление с одной или со второй стороны тела.
При подозрении на опухолевые или инфекционные заболевания позвоночного столба специалист может назначить ряд дополнительных исследований, направленных на установку причины возникновения радикулопатии.
Более подробную информацию специалист может получить по результатам МРТ или КТ, но данные процедуры назначаются лишь в тяжелых случаях, когда предполагается не только сдавливание нервных корешков, но и серьезные повреждения кровеносных сосудов.
При необходимости пациенту могут быть назначены консультации дополнительных специалистов: онколога, кардиолога, уролога, терапевта, гастроэнтеролога и гинеколога.
Виды заболевания
В зависимости от локализации очага поражения нервных окончаний корешков остеохондроз позвоночника с корешковым синдромом может быть трех видов.
Для всех их характерный признак — болевые синдромы, которые проявляются с различной интенсивностью в зависимости от степени дегенеративных изменений в межпозвоночных дисках и болевого порога человека.
Пояснично-крестцовый корешковый остеохондроз
От того, какие корешки пострадали, поясничный остеохондроз с корешковым синдромом может иметь следующие симптомы:
- Острая боль в паху или бедре. При этом может наблюдаться онемение кожи —1, 2, 3 корешок;
- Тупая боль в крестце или пояснице, отдающаяся в колено, голень —4 ;
- Интенсивные боли, отдающие в бедро, голень, стопу, онемение большого пальца ноги —5.
При этом виде остеохондроза поясничного отдела позвоночника болевые ощущения наблюдаются с одной стороны, и обычно постепенно стихают, если больной лежит неподвижно. Для облегчения состояния рекомендуется ношение специального бандажа.
Шейный корешковый остеохондроз
Шейный остеохондроз с корешковым синдромом встречается довольно редко. Обычно он диагностируется у людей с защемлением артерии спинно-мозговых корешков. В результате недостаточного поступления кислорода происходит их кислородное голодание, что становится причиной возникновения шейно-корешкового синдрома. Интенсивность, характер боли и симптомов зависит в какой из восьми шейных корешков поражен.
Если больной страдает шейно-корешковым синдромом первого и второго корешка, то чаще всего он испытывает сильные головные боли, которые носят постоянный характер, и сопровождаются онемением затылочной и теменной части головы.
У пациентов с пораженным третьем корешком боли в правой или левой части шеи сопровождаются онемением кожных покровов. Больные шейно-корешковым остеохондрозом испытывают чувства отечности языка с одной стороны, при этом он может испытывать затруднения при разговоре и глотании. При шейно-корешковом синдроме четвертого корешка человек испытывает одностороннюю умеренную боль в плече, ключице, лопатке. Если страдает пятый, то боли в плече становятся интенсивнее и затрагивают шею. Плечо может онеметь, а в руке чувствоваться сильная слабость.
При остеохондрозе корешков с шестого по восьмой наблюдаются наиболее сильные болевые ощущения. Которые могут привести к снижению тонуса мышц и неподвижности руки. Стоит отметить, что шейно-корешковый остеохондроз не пройдет самостоятельно без лечения, и начинать его надо как можно раньше.
Грудной корешковый остеохондроз
Остеохондроз грудного отдела позвоночника занимает второе место после поясничного. Характерной чертой его является ярко выраженное течение. Обычно болевые приступы начинаются неожиданно при кашле, резком движении, неудобной позы.
Боль может локализоваться в грудной клетке, в области лопаток или носить опоясывающий характер. В зависимости от места поражения симптомы могут носить следующий характер:
- При синдроме первого ноющие боли и онемение кожи в лопаточной области, переходящие на внутреннюю сторону руки;
- При нарушении со второго по десятый боль имеет опоясывающий характер от груди до лопаток;
- При корешковом синдроме одиннадцатого и двенадцатого — онемения и резкие боли от грудной клетки до паховой области.
Из-за характера болей и симптомов грудной остеохондроз с корешковым синдромом часто путаю с сердечными приступами. Но в отличие от последних, синдром не может привести к смерти больного. Обычно боли при корешковом синдроме не утихают после приема сердечных препаратов и усиливаются при движении, сильном кашле. Но рисковать все же не стоит и при появлении болевых симптомов лучше сделать кардиограмму.
Проявления корешкового синдрома при поясничном остеохондрозе
Остеохондроз поясничного отдела с КС встречается чаще всего. Это связано с тем, что нагрузка на позвонки этого сегмента высокая, а диаметр межпозвоночных отверстий большой. Ситуация усугубляется, если у больного слаборазвит мышечный корсет.
Ноющие или острые боли в поясничном отделе возникают с одной стороны, они достаточно сильные. Характер болевого синдрома зависит от степени поражения нервного пучка, уровня болевого порога и внешних факторов (сопутствующие заболевания, ношение специального корсета и т. д.).
Поясничный остеохондроз с КС сопровождается такими симптомами:
- L1 – L3 – боль, онемение в пояснице, на передней поверхности бедра, нижней части живота и в паховой области.
- L4 – болевой синдром иррадирует от нижней части спины на переднюю и наружную поверхность бедра, колено, доходя до голени. Ощущается слабость при сгибании/разгибании колена. Повышается вероятность уменьшения мышечной массы бедра на больной конечности, это происходит из-за того, что атрофируется четырехглавая мышца. Больному тяжело опираться на пораженную конечность.
- L5 – боль и онемение присутствуют на наружной части бедра, голени, внутренней поверхности ступни, большом пальце. Мускулатура стопы становится слабой, тогда больному тяжело стоять на больной ноге.
При корешковом поясничном остеохондрозе больной пытается принять позу, в которой ослабляется боль. Обычно для этого нужно немного согнуть ноги. При поднятии прямой ноги в горизонтальном положении усиливается боль (симптом Ласега). При сгибании пораженной конечности в колене из положения на животе болевой синдром становится более выраженным (симптом Вассермана).
Пояснично-крестцовый остеохондроз с КС проявляется болями в паху, наружных половых органах, нижней части живота. При поражении конского хвоста (пучок корешков из 4 нижних поясничных, 5 крестцовых нервов, с конечной нитью спинного мозга) повышается вероятность непроизвольного мочеиспускания, дефекации, сексуальных расстройств у мужчин.
Клиническая картина
Поражение первых трех корешков нервов в шейном отделе сопровождается острой болью и онемением теменной части головы, затылка и самой шеи. Часто состояние приводит к дисфункции языка, вызывающей проблемы с речью.
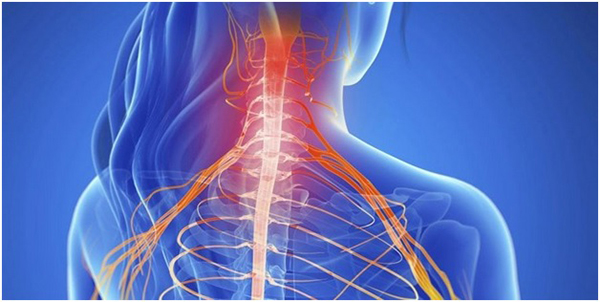
При синдроме, затрагивающем 4 – 8 сегмент шеи, боль и другие патологические симптомы локализуются в зоне ключицы, это отражается на верхних конечностях. Патология зачастую сопровождается ослаблением мышц рук.
Острая боль в шее – первый и основной симптом
Поставить окончательный диагноз может только невролог или хирург. Данный синдром способен напоминать другие заболевания, которые не имеют отношения к состоянию позвоночника:
- При проблеме с двумя самыми верхними позвонками болезнь путают с мигренью. Человек жалуется на постоянные головные боли, от которых почти не помогают лекарственные препараты. Но в отличие от мигрени, боль все же отступает на определенное время после лекарств.
- Синдром, затрагивающий нервы позвонка С4 – С5, напоминает атрофию мышц подбородка. Нарушение провоцирует постоянную напряженность зоны подбородка, затем мышцы ослабевают под влиянием усталости, возникает второй подбородок, онемение кожи.
Еще один важный симптом заболевания – это онемение. Он указывает на то, какие сегменты повреждены болезнью:
- позвонок С3 – онемение языка;
- С1 – С2 – онемение кожи верхней части головы, висков, ушей;
- С3 – С4 – онемение щек, носа, губ и затылка;
- С5 – С7 – онемение шеи, локтей и плечевой зоны.
Синдром зачастую сопровождается простреливающей болью при резком повороте шеи, иногда появляется ограниченность подвижности одной руки.
Если проблема затронула не только нервы, но и крупные сосуды вблизи позвоночного столба, развивается отек. Он поражает шею и голову. При запущенной форме заболевания возможно нарушение глотательного рефлекса.
К симптомам патологии относятся и проблемы с психикой:
- депрессии;
- неврозы;
- нарушения сна;
- панические атаки.
Депрессии и паника – симптомы поражения
Боль – один из первых и главных признаков нарушения. Она развивается самостоятельно или после резких телодвижений. Бывает ноющей и слабо выраженной либо резкой и интенсивной. Начинаются неприятные ощущения в шее, затем они иррадиируют в другие зоны.
Описание корешкового синдрома
О том, что такое остеохондроз с корешковым синдромом, знают лишь единицы пациентов, и когда врач ставит диагноз, многие начинают бояться этого непонятного состояния. На самом же деле под корешковым синдромом понимают симптомы, указывающие на неврологические отклонения при болезни. Они возникают практически у каждого пациента с остеохондрозом, так как эта болезнь вызывает невралгические отклонения в большинстве случаев.
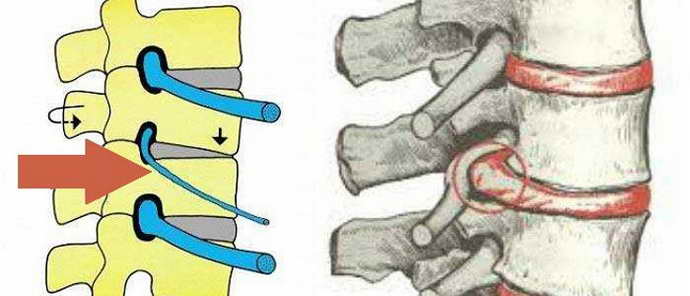
Выраженность проявлений болезни зависит от стадии, болевого порога пациента и сопутствующих факторов. Остеохондроз может в течение десятилетий протекать скрытно, а немногочисленные симптомы проходят быстро и доставляют минимум дискомфорта пациенту.
Когда начинается 2-3 стадия, позвоночный столб сильно деформируется. В результате и развивается корешковый синдром – радикулопатия. Таким образом, это состояние характерно только для развитого остеохондроза, на начальных стадиях оно не появляется.
Чаще всего диагностируют остеохондроз поясничного отдела позвоночника с корешковым синдромом. В 80% случаев эту стадию обнаруживают у пожилых людей. В «народе» именно остеохондроз с подобным синдромом называют радикулитом. Лечить его необходимо, так как длительное течение синдрома вызывает поражение органов, находящихся рядом с позвоночником.
Причины
Любые морфологические образования или патологические процессы, которые приводят к компрессионному воздействию на нервный корешок, могут стать причиной корешкового синдрома.
Основными причинами поясничной радикулопатии являются:
- Грыжа диска или протрузия могут оказывать давление на нервный корешок и приводить к воспалению в области корешка.
- Дегенеративное заболевание суставов позвоночника, приводящее к образованию костных шипов на фасеточных суставах, что может привести к сужению межпозвоночного пространства, что будет оказывать компрессионное воздействие на нервные корешок.
- Травма или мышечный спазм могут оказывать давление на корешок и появлению симптоматики в зоне иннервации .
- Дегенеративное заболевание дисков, которое приводит к износу структуры межпозвоночных дисков, и уменьшению высоты дисков, что может привести к уменьшению свободного пространства в межпозвоночном отверстии и компрессии корешка на выходе из позвоночного столба.
- Спинальный стеноз
- Опухоли
- Инфекции или системные заболевания
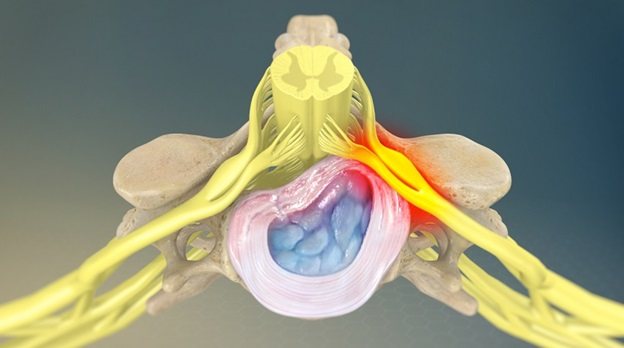
У пациентов моложе 50 лет наиболее частой причиной корешкового синдрома в поясничном отделе позвоночника является грыжа межпозвоночного диска. После 50 лет корешковая боль часто вызвана дегенеративными изменениями позвоночника (стеноз межпозвоночного отверстия).
Факторы риска развития поясничной радикулопатии:
- возраст (45-64 года)
- курение
- психический стресс
- Напряженная физическая активность (частый подъем тяжестей)
- Вождение или вибрационное воздействие
Методы лечения
При острой стадии заболевания лечение направлено на купирование боли и восстановление двигательной активности. Когда боль исчезает, проводится комплексная терапия, которая помогает предупредить рецидивы. На этом этапе врачи решают вопрос о необходимости хирургического вмешательства.
В первый день после появления боли рекомендуется использовать аппликации с охлаждающими мазями. На вторые сутки можно втирать в больной участок гели и мази с согревающим, болеутоляющим, противовоспалительным действием, например, Фастумгель, Финалгон.
Лечение остеохондроза с корешковым синдромом проводится с применением таких медикаментов:
- Анальгетики (Анальгин, Кеторал) помогут купировать болевой синдром. Для этого используют разные формы препаратов: капсулы, растворы для уколов. Для избавления от сильной боли применяют лечебные блокады с Новокаином, Лидокаином, а в запущенных случаях – наркотическими анальгетиками.
- НПВС обладают обезболивающим и противовоспалительным действием. Чаще всего применяются Диклофенак, Нимесулид, Мелоксикам, Индометацин, Ибупрофен, Целококсиб.
- Миорелаксанты расслабляют спазмированные мышцы, улучшают кровообращение, ослабляют боль. К таковым относят Клоназепам, Диазепам, Миоластан.
- Психотропные лекарства снижают психоэмоциональное напряжение, вызванное изнуряющими болями. Пациентам назначают Амитриптилин, Дезипрамин.
- Хондропротекторы тормозят процесс разрушения межпозвонкового диска, ускоряют его восстановление. К наиболее популярным препаратам из этой группы относят Артра, Дона, Структум, Терафлекс, Хондроксид.
- Препараты на основе витаминов группы В помогают восстановить нервные волокна. При корешковом остеохондрозе применяют Мильгамма, Нейробион, Нейромультивит.
Перед применением любых препаратов проконсультируйтесь с лечащим врачом.
Оперативное вмешательство применяется в таких случаях:
- Наличие межпозвонковой грыжи.
- Повреждение конского хвоста, появление неврологических расстройств органов малого таза.
- Сильная боль, которая не купируется медикаментами на протяжении длительного времени.
- Онемение или паралич конечностей.
Хирургическое вмешательство проводят для исправления деформаций позвоночника, которые возникли на фоне КС.
Лечить остеохондроз с КС на стадии ремиссии нужно с помощью ЛФК. Комплекс упражнений составляет врач или инструктор для каждого пациента индивидуально с учетом степени тяжести патологии, места локализации очага поражения и общего состояния здоровья. Лечебная гимнастика поможет укрепить мышцы, связки, сделать их более эластичными, увеличить гибкость позвоночника.
Массаж можно проводить при обострении и во время ремиссии. После курса процедур улучшается местное кровообращение, питание пораженных тканей, нормализуется тонус мышц, ослабляется боль.
Мануальная терапия позволяет избавиться от боли, сделать позвоночный столб более гибким, уменьшить грыжу диска, восстановить положение смещенных позвонков. Этот вид терапии применяется только вне стадии обострения
Важно найти опытного мануального терапевта, так как существует риск еще большего повреждения нервов и других тканей, которые окружают позвоночник
Повысить эффективность лечения помогут физиотерапевтические процедуры. Больным назначают диадинамотерапию, электрофорез с применением Новокаина, фонофорез и т. д. Акупунктура помогает снизить интенсивность боли и практически не имеет противопоказаний.
Больной должен пополнить рацион продуктами, богатыми на витамины и хондроитины. Для этого рекомендуется потреблять больше свежих овощей, фруктов, кисломолочных изделий, нежирного мяса, рыбы. Пациент должен чаще есть холодец, желе, заливные блюда.
При лечении корешкового остеохондроза стоит ограничить количество соли, маринадов, копченостей, жирных, жареных блюд, продуктов, содержащих большое количество рафинированных углеводов. Также стоит отказаться от кофе, крепкого чая, спиртных напитков.
При избыточном весе нужно постепенно снизить количество калорий в дневном рационе.