Плюснефаланговый сустав и его заболевания
Содержание:
Лечение
Терапия воспалительно-дегенеративных заболеваний плюснефалангового сочленения включает медикаментозное воздействие, массаж, лечебную гимнастику и физиотерапию.
Медикаментозное
Для устранения патологических изменений в области сустава рекомендован прием таких групп лекарственных препаратов:
- Нестероидные противовоспалительные средства. Воспалительный компонент является неотъемлемой частью артроза плюснефалангового сустава. На фоне воспалительного процесса возникает дискомфорт и сильная боль, оказывающие влияние на качество жизни человека.
- Для борьбы с этим патологическим звеном рекомендовано употребление нестероидных противовоспалительных медикаментов в форме таблеток, внутрисуставных инъекций, растворов для инъекционного ведения, мазей и гелей.
- Антибактериальные препараты. Данная группа медикаментов используется в том случае, если причиной воспалительно-дегенеративных изменений в плюснефаланговом суставе послужила бактериальная инфекция. Чаще всего назначают антибиотики широкого спектра действия.
- Хондропротекторы. Данная группа средств обладает регенераторным эффектом в отношении хрящевой и костной ткани. Под действием хондропротекторов восстанавливаются поврежденные структуры сустава, устраняется болевой синдром и улучшается подвижность в сочленении. Эти средства выпускаются в форме мазей для наружного применения, растворов для инъекционного введения и таблеток.
- Кроме того, лекарственный список дополняют поливитаминные комплексы, содержащие витамин D, Е, С , витамины группы B, коллаген, кальций и другие микроэлементы.
Аппаратное
Эта методика выступает в качестве эффективного дополнения к медикаментозной терапии. При лечении артроза плюснефалангового сустава используются такие физиотерапевтические методики:
- Магнитотерапия. Под действием магнитного излучения происходит снятие болевого синдрома и снижение интенсивности воспалительного процесса.
- Лечение ультразвуком. Ультразвуковые волны стимулируют местное кровообращение в области поврежденного сустава, снимают боль и воспаление.
- Тепловое воздействие. Эта методика физиотерапии может быть реализована только вне фазы обострения заболевания. Под действием тепла улучшается микроциркуляция и стимулируются процессы восстановления хрящевой ткани. В качестве источника тепла используется теплый парафин или излучатель инфракрасных лучей.
Фиксирующий бандаж
В лечении артроза плюснефалангового сочленения большое значение имеет массаж. Эта процедура включает поглаживание, растирание и умеренное разминание мягких тканей над плюснефаланговым суставом. Лечебный массаж может выполняться как медицинским специалистом, так и самостоятельно.
Людям, страдающим воспалительно-дегенеративными заболеваниями плюснефалангового сустава, рекомендовано ношение фиксирующего бандажа. Это приспособление выступает в качестве профилактики деформирующих изменений в пальцах.
Благодаря надежной фиксации снижается риск формирования так называемой вальгусной деформации, то есть шишки около большого пальца стопы. Кроме того, фиксирующие бандажи снижают интенсивность болевого синдрома и устраняют дискомфорт во время ходьбы и повышенную нагрузку на суставы.
Лечение
Терапия артроза может быть консервативной и хирургической. Медикаментозное лечение направлено на улучшение кровообращения в пораженном сочленении, ускорение регенерации хрящевой ткани. Важным условием является обезболивание и устранение воспаления. Основные группы препаратов, которые назначаются при остеоартрозе, следующие:
Ознакомьтесь со статьей:Артроз плюснефалангового сустава 1 пальца стопы
- нестероидные противовоспалительные средства, НПВС. Данные лекарства не только снижают болевой синдром, но и предотвращают инициацию воспалительной реакции. Это в значительной степени ускоряет процесс регенерации хрящевой ткани. Наиболее эффективными препаратами являются Диклофенак, Индометацин и Нимесулид, которые выпускаются в форме таблеток, ректальных свечей и растворимых порошков. Выбор конкретного средства зависит от стадии болезни и выраженности симптомов, а также от наличия сопутствующих патологий;
- глюкокортикостероиды в виде инъекций используются в случае неэффективности НПВС, когда болевой синдром не поддается устранению;
- опиоидные анальгетики. Лекарства с мощным анальгезирующим и седативным действием способны повышать болевой порог, значительно облегчая состояние людей, страдающих артрозом. Препаратом выбора на поздних стадиях остеоартроза нередко становится Трамадол, который применяется строго под контролем лечащего врача. Трамадол имеет немало противопоказаний, исключить которые может только специалист. Кроме того, этот препарат обладает наркотическим эффектом и продается только по рецепту;
- хондропротекторы содержат в своем составе хондроитин сульфат и глюкозамин, которые также входят в межклеточное хрящевое пространство. Препараты хондропротекторного действия помогают активизировать восстановление хряща и предотвращают его высыхание. После курсового приема уменьшается воспаление в суставных тканях, выраженность болезненности падает;
- гиалуроновая кислота необходима суставам для поддержания нормальной вязкости синовиальной жидкости. Поэтому для лечения суставов нередко прибегают к инъекциям с препаратами на основе гиалуроновой кислоты.
Хирургическое вмешательство
Оперативное вмешательство показано в случаях тяжелого протекания деформирующего артроза, когда консервативные методы оказываются бессильны. При артрозе возможно проведение низкотравматичного артродеза или протезирование сустава. Решение о типе операции принимается на основании данных обследования и при условии согласия самого пациента.
Артродез первого плюсневого сустава – это придание суставу неподвижного положения под общим либо спинальным наркозом.
Существует несколько способов его выполнения:
- компрессионный внутрисуставный – удаляется только суставной хрящ, ростковый остается;
- внесуставный – хрящевая ткань не удаляется, но применяется костный трансплантат;
- смешанный – хрящ иссекается, для фиксации сустава применяются трансплантаты или специальные металлические крепления;
- компрессионный (открытый или закрытый) – скрепление костных поверхностей производится путем сдавливания друг с другом на специальном оборудовании. Это может быть аппарат Илизарова, Гришина, Калнберза или Волкова-Оганесяна.
Если возраст пациента молодой, и артроз захвачен на первой стадии, то возможно выполнение такой операции, как хейлектомия. Чтобы снизить давление между костными поверхностями, удаляют остеофиты, укорачивают кость плюсны и фиксируют ее в анатомически выгодном положении. Результатом становится избавление от болевого синдрома и восстановление объема движений в суставе.
Ортопедический бандаж для 1-го пальца позволяет сохранить эластичность и амортизационную способность хрящей, не нарушая кровообращения и не ограничивая подвижность сустава
Ортопедические приспособления
Востребованность ортопедических устройств для нижних конечностей неуклонно растет. С их помощью можно не только предотвратить большинство заболеваний опорно-двигательного аппарата, но и ускорить лечение уже существующих.
Бандаж для плюснефаланегового сустава пользуется заслуженной популярностью и большим спросом, помогая пациентам восстановиться после травм и избавиться от болевых ощущений при таких тяжелых патологиях, как артрит и артроз.
Нужно помнить, что в первое время бандаж может доставлять некоторый дискомфорт, а иногда и усиливать болевые ощущения. Это считается нормой. В дальнейшем состояние сустава и околосуставных тканей нормализуется, и обязательно будет положительная динамика.
Лечение плюснефалангового соединения
Терапия заболеваний стопы должна включать медикаментозные средства, физиотерапию, а при необходимости и оперативное вмешательство. Это позволит в достаточной степени воздействовать на все звенья патогенеза болезни, укрепить все связки стопы, что поможет избежать проблем в будущем. Выбор лечения определяется видом патологии, ее стадией, общим состоянием пациента и наличием осложнений.
Лекарства
Медикаментозное лечение осуществляется при артрите или артрозе соединения, и оно включает применение таких препаратов:
- нестероидных противовоспалительных;
- глюкокортикостероидов;
- хондропротекторов;
- витаминных и минеральных комплексов.
Физиотерапия для плюснефалангового сустава
Использование этого вида лечения возможно только в период утихания острых симптомов. Полезна будет УВЧ-терапия, электрофонофорез, парафиновые или грязевые аппликации и водолечение. Все эти процедуры помогут улучшить трофику костных и хрящевых компонентов сустава и восстановить его структуру. При переломе или вывихе эти методы ускорят заживление поврежденных тканей и помогут скорее восстановить функции стопы.
Упражнения и массаж
На первых этапах восстановления после полученного повреждения больному показан массаж, выполнять который должен только профессионал. Необходим курс этих процедур, который составляет 12—15 приемов. В последующем процессе возобновления необходимо использовать гимнастические упражнения, которые позволят полностью восстановить потерянные функции стопы.
Первая помощь при переломе или вывихе плюснефалангового сустава заключается в иммобилизации стопы и обезболивании.
Хирургическое лечение
При тяжелой степени артрита или артроза плюснефалангового сустава проводится артропластика. С ее помощью можно заменить изношенный сустав на протез. Это избавит пациента от болей в стопе и позволит нормально передвигаться. При вывихе этого сочленения проводят вправление. Эта процедура выполняется только в условиях стационара и при местном обезболивании.
Лечение
Терапия воспалительно-дегенеративных заболеваний плюснефалангового сочленения включает медикаментозное воздействие, массаж, лечебную гимнастику и физиотерапию.
Медикаментозное
Для устранения патологических изменений в области сустава рекомендован прием таких групп лекарственных препаратов:
- Нестероидные противовоспалительные средства. Воспалительный компонент является неотъемлемой частью артроза плюснефалангового сустава. На фоне воспалительного процесса возникает дискомфорт и сильная боль, оказывающие влияние на качество жизни человека.
- Для борьбы с этим патологическим звеном рекомендовано употребление нестероидных противовоспалительных медикаментов в форме таблеток, внутрисуставных инъекций, растворов для инъекционного ведения, мазей и гелей.
- Антибактериальные препараты. Данная группа медикаментов используется в том случае, если причиной воспалительно-дегенеративных изменений в плюснефаланговом суставе послужила бактериальная инфекция. Чаще всего назначают антибиотики широкого спектра действия.
- Хондропротекторы. Данная группа средств обладает регенераторным эффектом в отношении хрящевой и костной ткани. Под действием хондропротекторов восстанавливаются поврежденные структуры сустава, устраняется болевой синдром и улучшается подвижность в сочленении. Эти средства выпускаются в форме мазей для наружного применения, растворов для инъекционного введения и таблеток.
- Кроме того, лекарственный список дополняют поливитаминные комплексы, содержащие витамин D, Е, С , витамины группы B, коллаген, кальций и другие микроэлементы.
Аппаратное
Эта методика выступает в качестве эффективного дополнения к медикаментозной терапии. При лечении артроза плюснефалангового сустава используются такие физиотерапевтические методики:
- Магнитотерапия. Под действием магнитного излучения происходит снятие болевого синдрома и снижение интенсивности воспалительного процесса.
- Лечение ультразвуком. Ультразвуковые волны стимулируют местное кровообращение в области поврежденного сустава, снимают боль и воспаление.
- Тепловое воздействие. Эта методика физиотерапии может быть реализована только вне фазы обострения заболевания. Под действием тепла улучшается микроциркуляция и стимулируются процессы восстановления хрящевой ткани. В качестве источника тепла используется теплый парафин или излучатель инфракрасных лучей.
В лечении артроза плюснефалангового сочленения большое значение имеет массаж. Эта процедура включает поглаживание, растирание и умеренное разминание мягких тканей над плюснефаланговым суставом. Лечебный массаж может выполняться как медицинским специалистом, так и самостоятельно.
Людям, страдающим воспалительно-дегенеративными заболеваниями плюснефалангового сустава, рекомендовано ношение фиксирующего бандажа. Это приспособление выступает в качестве профилактики деформирующих изменений в пальцах.
Благодаря надежной фиксации снижается риск формирования так называемой вальгусной деформации, то есть шишки около большого пальца стопы. Кроме того, фиксирующие бандажи снижают интенсивность болевого синдрома и устраняют дискомфорт во время ходьбы и повышенную нагрузку на суставы.
Источник nogi.guru
Первый плюснефаланговый сустав – это достаточно крупное сочленение, обеспечивающее подвижность большого пальца. Этот сустав ежедневно выдерживает колоссальные нагрузки, так как большой палец играет ведущую роль в движении стопы при ходьбе. Артрит плюснефалангового сустава – это распространенное воспалительное заболевание, встречающееся преимущественно у женщин. Патология характеризуется отеком и болевым синдромом и приводит к нарушениям походки.
Анатомия
Одной из важнейших частей опорно-двигательного аппарата является стопа: ее функциональное предназначение состоит в поддержании вертикального положения и перемещении тела в пространстве. На данный отдел нижних конечностей приходится колоссальная статическая и динамическая нагрузка. Чтобы ее выдерживать, необходимы развитые мышцы, крепкие связки, стабильные суставы и здоровые мягкие ткани.
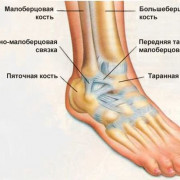
В человеческой стопе насчитывается 26 костей, которые расположены в трех отделах – предплюсне, плюсне и пальцевых фалангах. Плюснефаланговые суставы соединяют плюсну с фалангами пальцев и называются проксимальными. Первый плюснефаланговый сустав усилен сухожилием отводящей мышцы, расположенной с внутренней стороны. На уровне сустава второго пальца проходят мышцы-сгибатели.
Первые суставы пальцев укреплены подошвенными связками, по бокам располагаются коллатеральные связки. Между головками плюсневых костей проходит поперечная связка. Плюснефаланговые суставы относятся к типу шаровидных и отвечают за сгибание и разгибание всех пальцев. По сравнению с суставами кистей рук, данные сочленения способны сгибаться и разгибаться в меньшей степени: на угол 80° и 35° соответственно.
Несмотря на достаточно прочное и стабильное строение, стопа и ее отдельные элементы все же подвергаются различным повреждениям. Вследствие воспаления и дегенеративно-дистрофических изменений суставов серьезно нарушается двигательная способность, и падает качество жизни.
Болевые ощущения и скованность в суставе свойственна таким заболеваниям, как артрит, артроз, бурсит и синовит. Наиболее распространенной патологией является артроз 1 плюснефалангового сустава, причем пик заболеваемости приходится на возраст от 40 до 60 лет.
Артроз плюснефалангового сустава стопы – 1 пальца, лечение
 Суставы – это подвижные соединения скелетных костей, разделенных суставной щелью. Каждое сочленение имеет соединительнотканную суставную сумку, плотно прикрепленную к краям костей. Это образование еще называют синовиальной капсулой, и служит она для защиты сустава от различных повреждений.
Суставы – это подвижные соединения скелетных костей, разделенных суставной щелью. Каждое сочленение имеет соединительнотканную суставную сумку, плотно прикрепленную к краям костей. Это образование еще называют синовиальной капсулой, и служит она для защиты сустава от различных повреждений.
Помимо капсулы, основными элементами сустава являются: эпифизы костей и их суставные поверхности, связки, мышцы, сухожилия, нервы и кровеносные сосуды. Суставы принимают активное участие в двигательной и опорной функции.
Они могут выполнять сгибательно-разгибательные движения, осуществлять отведение и приведение, пронацию и супинацию (вращение внутрь и наружу).
Общие сведения
Стопа является важным элементом опорно-двигательной системы. Ее основное функциональное предназначение заключается в поддержании вертикального положения тела и обеспечении его передвижения.
Этот отдел нижней конечности испытывает серьезные статические и динамические нагрузки, выдерживать которые позволяют особенности строения стопы: крепкие связки и мышцы, стабильные суставы, развитые мягкие ткани.
Плюснефаланговые суставы образованы головками плюсневых костей и проксимальных фаланг пальцев. Они имеют шаровидную форму и снаружи укреплены несколькими связками: подошвенными, коллатеральными, глубокой поперечной.
В отличие от схожих суставов верхних конечностей, сочленения стопы имеют гораздо меньший объем движений: первый плюснефаланговый сгибается и разгибается соответственно на 80 и 35 градусов, в остальных же пальцах такие движения возможны на угол 40 градусов.
Для выполнения возложенных на нее функций, стопа имеет достаточно прочную и стабильную структуру.
Строение пальцев, или отчего возникает боль
Межфаланговые суставы имеют шаровидную форму. Движения в них происходят вокруг единственной оси и имеют одну степень свободы (так называют плоскость, в которой может двигаться сустав).
Активное разгибание в проксимальном отделе полностью отсутствует. На дистальном участке оно ничтожно мало и возможно только под воздействием внешней силы (пассивное разгибание).
Поскольку межфаланговые сочленения имеют лишь одну степень свободы, их активные движения вбок ограничены и равны нулю. Однако, возможны незначительные пассивные боковые отклонения в дистальных суставах.
Субхондральный склероз и смещение оси движений пальцев нередко сопровождают этот дегенеративный процесс, что еще больше усугубляет болевые ощущения.
Если лечение межфалангового остеоартроза не начато вовремя, происходит полное разрушение суставов и, как результат, потеря подвижности в них.
Причины патологии
Учитывая важную роль стопы в жизни человека, ее повреждения становятся существенным препятствием для повседневной и трудовой активности. Компенсаторные возможности суставного аппарата совсем не безграничны, поэтому в условиях продолжительного воздействия неблагоприятных факторов суставы подвержены патологическим изменениям. Этому способствуют следующие факторы:
- Избыточный вес.
- Ношение неудобной обуви (на высоком каблуке).
- Плоскостопие.
- Травмы стопы.
Они приводят к повышению нагрузки на плюснефаланговые суставы и неверной биомеханике стопы. Но кроме локальных факторов, важную роль играют системные нарушения в организме, являющиеся предпосылками для развития артритов и артрозов:
- Обменно-метаболические расстройства (при подагре, сахарном диабете, остеопорозе).
- Аутоиммунные процессы (при ревматоидном артрите, красной волчанке, ревматизме).
- Инфекционное поражение дыхательной, мочеполовой системы, кишечника (при реактивных артритах).
- Возрастные изменения.
- Генетическая предрасположенность.
Поэтому проблема поражения плюснефаланговых сочленений достаточно обширна, а выяснение причины боли в стопе должно стать главным аспектом диагностических мероприятий. Учитывая индивидуальные особенности организма пациентов, требуется тщательное обследование с тем, чтобы дифференцировать воспалительные и дегенеративно-дистрофические изменения в суставах, как самые распространенные.
Плюснефаланговые суставы чаще повреждаются при сочетании локальных факторов и системных нарушений в организме.
Общая информация
Повреждение хрящевых, костных тканей при деструктивно-дегенеративных процессах приводит к развитию артроза. У большинства пациентов недуг повреждает первый палец, на который приходится максимальное количество нагрузки. Заболевание встречается у лиц после 45 лет, но может регистрироваться и у молодежи.
Степени и классификация
В развитии плюсневого артроза стопы принято выделять три степени:
- 1 Степень. Начальная, она характеризуется достаточно незначительными изменениями структурного характера. Как правило, возникают микроразрывы связок, формируется незначительное воспаление. Определить болезнь можно посредством пальпации сустава, при надавливании на поврежденные участки возникает острая боль.
- 2 Степень. Формируются явно выраженные изменения. Появляется чувство достаточно существенной тяжести в ногах, начинает формироваться шишка. Проявления боли не слишком значительны. Но при значительной нагрузке физического плана проявления могут быть достаточно резкими, простреливающими. Деформация стопы становится визуально заметной.
- 3 Степень. Имеет более характерные проявления, косточка сильно увеличивается, начинает болеть весьма сильно (порой невыносимо). Большой палец сильно отклоняется наружу, иногда палец переходит как-бы под второй. Головка кости плюсневого типа утолщается, сустав сильно отекает, подошва покрывается существенным количеством натоптышей. Лечение на данной стадии предполагает не только использование различных препаратов, но также физиотерапию, массаж, специальную гимнастику.
Диагностика и лечение
Чтобы безошибочно поставить диагноз, доктору необходимо произвести комплексное обследование пациента. Оно включает в себя:
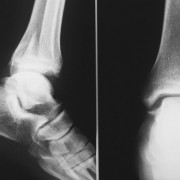
- рентгенографию;
- МРТ;
- лабораторные анализы мочи и крови ( общий и биохимический);
- анализ синовиальной жидкости.
Как только определится первопричина плюснефалангового артрита, может понадобиться консультация ревматолога, ортопеда, инфекциониста или эндокринолога. Чем раньше выяснится причина заболевания, тем успешнее пройдет лечение сустава.
Лечение плюснефалангового артрита включает в себя ряд мероприятий: медикаментозное воздействие, физиотерапевтические методы, специальная диета. В самых крайних случаях применяется хирургическое вмешательство.
Для начала больному надежно фиксируют больную конечность, лишая ее подвижности.
Вторым этапом назначается диета с нужным содержанием БЖУ и с жестким ограничением соли.
Медикаментозное лечение направлено на снятие воспаления и симптомов плюснефалангового артрита, а также на восстановление подвижности сустава. Для этого применяют:
1. Противовоспалительные средства: Нимесил и проч.
2. Антибиотики: Пенициллины и др.
3. Противоподагрические: Магурлит и проч.
4. Глюкокортикоиды.
5. Цитостатики.
6. Хндропротекторы.
7. Комплексные витамины и микроэлементы.
Также применяют наружные средства, которые наносятся непосредственно на место воспаления и эффективно снимают боль и воспаление. Наиболее часто применяют: Долобене-гель, Диклак, Кетопрофен.
Медикаментозное лечение подбирается лечащим врачом, индивидуально для каждого пациента. После снятия основных симптомов, больной приступает в физиотерапевтическим методам: компрессы, массажи, электрофорез, лечебная гимнастика и т.д.
Подобные мероприятия помогают закрепить результат от медикаментозной терапии и скорее вернуться к привычной жизни.
Существует масса народных рецептов для лечения плюснефалангового артрита. Но использовать их можно только с позволения лечащего врача.
Артрит плюснефалангового сустава – заболевание, которое может привести к инвалидности. Чтобы этого не произошло, не стоит халатно относиться к своему самочувствию. Даже при самых незначительных на первый взгляд симптомах, следует сразу же показаться врачу. Данная мера позволит сохранить крепкое здоровье и подвижность до глубокой старости.
Клиническая картина и диагностика
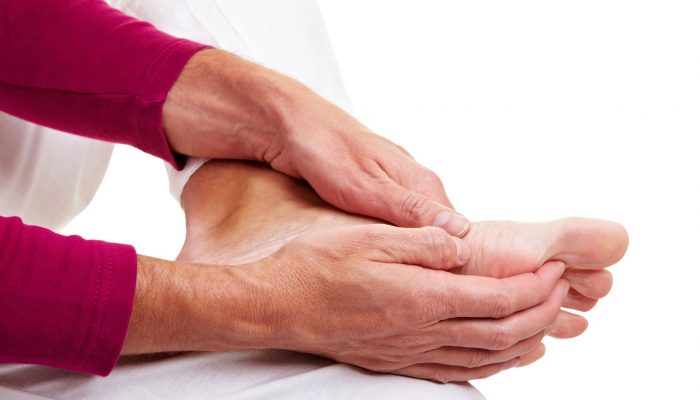
Основная жалоба пациента при остеоартрозе – боль. Она появляется после физической нагрузки. При прогрессировании дегенерации боль начинает беспокоить постоянно, не исчезает после отдыха.
Следующий симптом – ограничение движения в сочленении. Чем больше выражена дегенерация хряща, тем меньше объем движения. Пациент старается щадить конечность, поэтому еще одним характерным симптомом является хромота. При осмотре отмечается покраснение пораженного сочленения, отечность.
Диагностика артроза включает в себя:
- Сбор жалоб, анамнеза заболевания, осмотр конечности.
- Общеклинические анализы.
- Биохимические анализы.
- Рентгенография.
- КТ и МРТ.
На первой стадии на рентген-снимке определяется появление единичного остеофита на головке 1 плюсневой кости. На последней стадии остеофиты покрывают всю головку кости.
Боль после физической нагрузки – основная жалоба пациента при остеоартрозе
Симптомы
Среди всех заболеваний стопы в основном встречаются артриты и артрозы. Они имеют принципиальные отличия в механизме развития: первые обусловлены воспалением, а вторые – дегенеративными и дистрофическими процессами в хряще и окружающих тканях. Клиническая картина этих заболеваний также характеризуется определенными особенностями.
Артриты
Артрит возникает при непосредственном заносе инфекции в сустав или при системных нарушениях в организме. В первом случае большое значение уделяется травматическим повреждениям, а во втором – эндокринным, обменным и иммунным факторам.
Воспаление чаще всего поражает капсулу сустава. Но есть такие артриты, при которых патологический процесс распространяется и на подлежащую кость (например, ревматоидный). Для воспалительных заболеваний характерны такие симптомы:
- Боли в покое, усиливающиеся при нагрузке.
- Отечность околосуставных тканей.
- Повышение местной температуры.
- Покраснение кожи.
Это наблюдается в случаях, когда процесс острый, а хронический артрит сопровождается не настолько яркими признаками. При этом зачастую поражаются не только плюснефаланговые суставы, но и другие сочленения, что говорит о системном характере болезни.
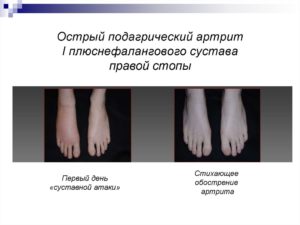
При подагрическом артрите первого плюснефалангового сустава боль возникает внезапно, чаще в ночное время и после диетических погрешностей (жирная пища, алкоголь). Из-за воспалительных изменений движения большим пальцем сильно затруднены, невозможно даже ступить на ногу. Хроническая подагра сопровождается отложением солей – уратов – в почках (нефропатия, мочекаменная болезнь) и под кожей в виде тофусов (над суставами, в области ушных раковин).
- Рези при мочеиспускании.
- Выделения из половых путей.
- Диарея с патологическими примесями.
- Кашель, одышка.
- Конъюнктивит.
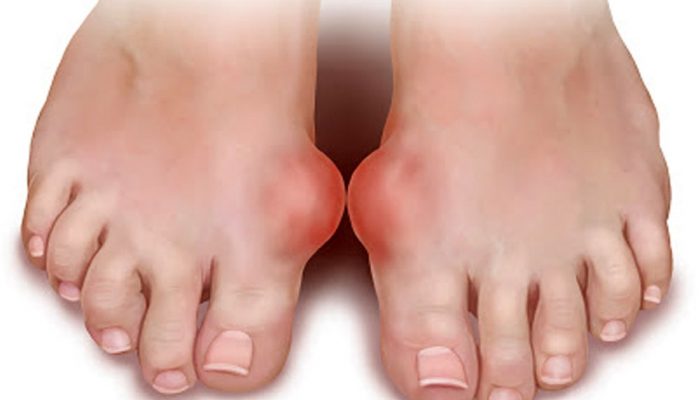
Артроз
Несколько иная ситуация возникает при артрозе 1 плюснефалангового сустава. Нарушается питание хряща, что приводит к его истончению, разволокнению и появлению трещин, из-за чего снижается эластичность и прочность. В этих условиях даже обычная нагрузка становится уже непосильной, а дистрофические изменения со временем распространяются на подлежащую кость, связки, сухожилия и мышцы. Пациентов беспокоят следующие симптомы:
- Боли в самом начале нагрузки (стартовые) и после нее (механические).
- Хруст и крепитация при ходьбе.
- Деформация сустава.
- Ограничение подвижности.
Многие замечают, что над суставом образовалась неприятная выпуклость или шишка, которая поначалу создает лишь эстетический дискомфорт, а затем сложности при подборе обуви и во время ходьбы. В тяжелых случаях боли становятся практически постоянными, сустав обездвиживается из-за анкилоза, и функция большого пальца стопы существенно затрудняется.
Причины появления
Анатомия стопы выглядит таким образом:
- Предплюсна – трубчатые кости, соединяющие кости лодыжки и плюсны.
- Плюсна – пять более мелких костей, расположенных между предплюсной и пальцами.
- Фаланговые кости пальцев ног – самые мелкие косточки стопы.
Доктора отмечают: воспалительные процессы суставных тканей стоп – явление довольно распространенное, не щадящее пациентов любой возрастной категории. Воспалиться могут как суставы плюсны, так и плюснефаланговые или мелкие суставы пальцев ног.
Рассмотрим факторы возникновения артритов стопы подробнее.
- Наследственность – нередко случается, что предрасположенность к суставным воспалениям заложена генетически.
- Пониженный иммунитет.
- Недуги аутоиммунного характера, вызывающие патологический сбой обмена веществ.
- Сахарные диабеты разных типов.
- Травмирование костей стопы.
- Сбои обмена веществ в организме в результате пищевых погрешностей.
- Чрезмерный вес тела пациента, ожирение.
- Резкое переохлаждение.
- Гиподинамичный образ жизни.
- Дискомфортная обувь, особенно на высоких неудобных каблуках.
- Чрезмерные спортивные нагрузки, профессиональный спорт.