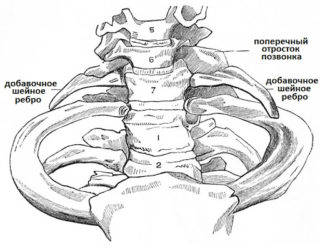
Грудной спондилез
Содержание:
Механизм развития спондилеза
Существует две основные теории развития заболевания. Одни ученые уверены, что оно является следствием возрастных дегенеративных изменений в позвоночнике. Другие утверждают: болезнь возникает из-за постепенного разрушения МПД или регулярной травматизации передней продольной связки. Спондилез можно считать болезнью со смешанной этиологией. На ее развитие влияют как дегенеративные процессы, так и травматические факторы.
У людей с остеохондрозом образуются трещины, микроразрывы в фиброзном кольце МПД, что создает благоприятные условия для формирования протрузий и грыж. Дегенеративные изменения дисков приводят к изменению расстояния между позвонками и даже их смещению – спондилолистезу.
Постоянная травматизация связок, суставов, позвонков в итоге вызывает нарушение их нормального строения. В дальнейшем в их тканях откладываются соли кальция, что вызывает оссификацию структур позвоночника. На боковых и передних поверхностях позвонков образуются остеофиты – патологические костные наросты, которые на рентгенограммах имеют вид усиков, крючков или клювов.
Повреждение межпозвонковых дисков, сужение пространств между позвонками вызывают перенагрузку фасеточных суставов позвоночника. Вскоре это приводит к развитию спондилоартроза. При распространении воспалительного процесса или защемлении спинномозговых корешков у человека возникает радикулит.
Последствия спондилеза
Классификация патологических изменений начинается во время первичной диагностики. Основываясь на данных рентгенологических снимков можно установить причину болей и ограничения подвижности. В сложных случаях определенную пользу в правильном установлении диагноза оказывает компьютерная томография пораженного отдела.
При наличии признаков воспалительного процесса в области позвонков и их суставов устанавливается первичный диагноз спондилит, при котором необходимо дифференциальное исключение болезни Бехтерева. Последствия спондилеза в этом случае могут быть разрушительными только при отсутствии адекватного и своевременного лечения.
Более серьезные патологические изменения в виде нестабильного разрастания костной ткани тела позвонка носит название спондилолиз. В этом случае происходит формирование остеофитов, которые за счет своей неправильной формы ограничивают подвижности и вызывают сильный болевой синдром за счет постоянных микроскопических травм мягких окружающих тканей.
При отсутствии лечения на этой стадии быстро возникают предпосылки для спондилолистеза, характеризующегося нестабильностью позвонков, которые постоянно тяготеют к смещению относительно сопряженных в суставной полости костей. Это состояние имеет самые тяжелые последствия спондилеза, заключающиеся в деформации нормальной геометрии позвоночного столба. Может меняться осанка.
Деформирующий спондилез — это финальная стадия заболевания, на которой происходит тотальная деформация тел позвонков, изменение формы и функциональности суставов, резкое ограничение подвижности. Костная ткань разрастается, затрагивая физиологическое положение хрящевой ткани.
Наиболее тяжелое последствие спондилеза позвоночника — это сужение канала спинного мозга позвоночника. На этой стадии проявляются различные неврологические симптомы — онемение конечностей, ощущение покалывания в руках, ногах, нарушение иннервации в области грудной и брюшное полости. Это следствие увеличенного давления на спинной мозг.
Симптоматика
Характерных признаков заболевания не существует, поэтому его часто путают с остеохондрозом или спондилитом. На начальной стадии практически никаких проявлений нет. Обнаруживают его часто случайно, при прохождении диспансеризации или профессионального медосмотра. По мере прогрессирования пациенты могут заметить такие симптомы:
- Неприятные ощущения в области ребер или лопаток.
- Пронизывающая боль в области сердца.
- Тяжесть, сжатость и боль, напоминающие стенокардию.
- Ощущение нехватки воздуха, одышка даже при минимальных нагрузках.
- Онемение или покалывание пальцев.
- Мышечное напряжение и зажатость в верхней части спины.
- Снижение двигательной функции верхних конечностей.
- Ухудшение общего состояния при смене погоды.
- Быстрая усталость, даже при незначительных нагрузках.
- Усиление симптоматики в вечернее время.
Симптоматика заболевания схожа с спондилопатией, поэтому без уточнения состояния, именно такой диагноз и ставят. По мере развития патологический процесс может затронуть работу сердечной мышцы, или соседних органов, легочной части. Болевой синдром бывает разным, некоторые пациенты жалуются на острые приступы, другие на неприятное ощущение ноющего характера. При распространении поражения боль сопровождается сдавливанием или незначительным покалыванием в груди.
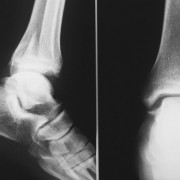
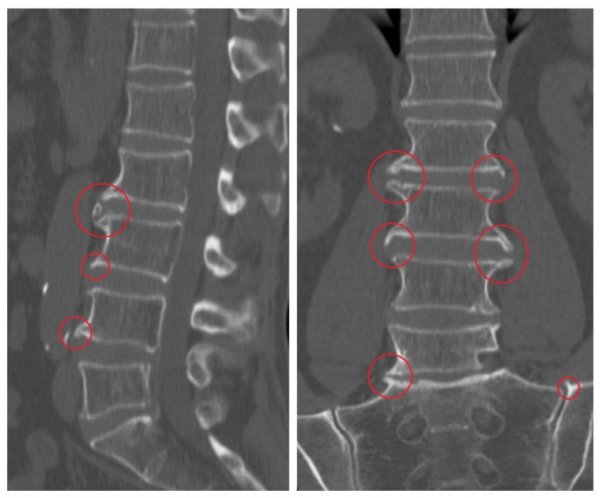 Остеофиты хорошо видны на рентген-снимке
Остеофиты хорошо видны на рентген-снимке
Основные методы терапии
Лечением деформирующего спондилеза шейного отдела позвоночника занимаются врачи узкой специализации — вертебрологи, неврологи, травматологи, ортопеды. Практикуется комплексный подход к терапии патологии. Пациентам назначаются мероприятия, позволяющие нормализовать кровообращение в шее, снизить выраженность болевого синдрома, увеличить амплитуду движений, восстановить нормальное анатомическое соотношение между структурными единицами позвоночника. Важный этап лечения — предупреждение прогрессирования спондилеза, вовлечения в деструктивный процесс здоровых позвонков и межпозвонковых дисков.
Фармакологические препараты
Для купирования болей в терапевтические схемы включаются нестероидные противовоспалительные препараты (НПВП). В лечении патологий шейного отдела хорошо зарекомендовали себя таблетированные формы нимесулида, кеторолака, диклофенака, мелоксикама, ибупрофена. После снижения интенсивности болевого синдрома назначаются НПВП в виде мазей, кремов, гелей: Фастум, Вольтарен, Индометацин, Долгит, Долобене, Артрозилен. Их наносят тонким слоем на заднюю часть шеи и слегка втирают. В терапии спондилеза используются препараты:
- миорелаксанты Мидокалм, Сирдалуд, Баклосан для перорального приема или внутримышечного введения. Расслабляют скелетную мускулатуру, устраняют болезненные спазмы и неврологические нарушения;
- комплекс витаминов группы B — Пентовит, Мильгамма, Комбилипен в инъекционных растворах или таблетках. Улучшают иннервацию в шейном отделе, повышают функциональную активность центральной и вегетативной нервных систем;
- ангиопротекторы и корректоры микроциркуляции — Агапурин и все препараты с бетагистином. Улучшают кровоснабжение тканей питательными и биоактивными соединениями, нормализуют микроциркуляцию, быстро нейтрализуют симптомы вестибулярного головокружения;
- глюкокортикостероиды — Дипроспан, Кеналог, Триамцинолон, Дексаметазон, Гидрокортизон. Используются для устранения сильных болей, не снимающихся НПВП. Гормональные средства обычно применяются в виде блокад вместе с анестетиками или анальгетиками;
- хондропротекторы — Структум, Алфлутоп, Глюкозамин-Максимум, Хондроитин-Акос, Терафлекс, в том числе с ибупрофеном. Предупреждают дальнейшее поражение спондилезом позвонков. При длительном приеме накапливаются в тканях, оказывая выраженное обезболивающее, противоотечное, противовоспалительное действие.
Для ослабления симптоматики и улучшения кровообращения в терапии применяются мази, гели, бальзамы с согревающим действием. Это Випросал, Финалгон, Капсикам, Эфкамон, Апизартрон. После их нанесения на область боли ощущается приятное тепло, а скованность движений исчезает.
Физиотерапевтические процедуры
На любой стадии деформирующего спондилеза применяется электрофорез. Во время процедуры под действием электрических импульсов в глубоко расположенные ткани позвонков и межпозвонковых дисков проникают лекарственные вещества. Электрофорез проводится с растворами НПВП, анальгетиков, хондропротекторов. В лечении патологии используются и другие физиотерапевтические манипуляции:
- интерференцтерапия. Под воздействием среднечастотных импульсных токов различной периодичности ускоряется кровообращение в шейном отделе, расслабляется скелетная мускулатура;
- диадинамические токи. На позвонки воздействуют низкочастотными монополярными импульсными токами в различных комбинациях и в прерывистом режиме. Процедура помогает повысить двигательную активность шейных позвонков;
- чрезкожная электрическая нейростимуляция. Во время сеанса на рецепторы подаются электрические импульсы, поступающие в спинной мозг и ЦНС. В результате блокируются передача чувствительными нервными окончаниями болевых импульсов из пораженных тканей.
Заболевание на начальном этапе развития хорошо поддается лечению лазеротерапией, магнитотерапией, иглорефлексотерапией. При выборе подходящих для пациента физиотерапевтических мероприятий врач учитывает стадию спондилеза, степень поражения тканей.
Диадинамические токи.
Лечение
Характер лечения деформирующего спондилеза зависит от того, какая степень развития заболевания характерна для конкретного случая. Лечение спондилеза включает в себя комплекс мероприятий, которые необходимо производить регулярно до улучшения состояния.
Лечение препаратами
Препараты назначаются для купирования боли в спине и устранения воспалительного процесса. Для этого назначают:
- нестероидные противовоспалительные средства;
- кортикостероидные препараты (при обостренном воспалительном процессе);
- обезболивающие средства;
- миорелаксанты, которые способствуют расслаблению мышц;
- транквилизаторы — для улучшения сна во время болевых синдромов.
Кроме препаратов для внутреннего применения могут использоваться инъекции стероидов, которые устраняют сильную боль при отеках или воспаления корешков. Кроме того, инъекции применяются для устранения неподвижности при артрозе в фасеточных суставах: укол выполняется непосредственно в сустав.
Как правило, уколы применяются не более трех дней, а затем подключают другие мероприятия комплексной терапии.
Упражнения, ЛФК, массаж
Эффективность лечебной физкультуры, массажа заключается в улучшении общего состояния пациента, укрепления мышечного околопозвоночного каркаса, расслабления спазмированных мышц, снижении развития дегенеративных изменений впозвоночнике, улучшения кровообращения вдоль позвоночника.
Кроме того, могут назначаться физиотерапевтические мероприятия с использованием ультразвука, электромагнитной терапии и процесса электрофореза. Такие мероприятия нельзя проводить при обострении заболевания.
Есть ряд других противопоказаний для использования данного метода (беременность, опухоли, заболевания внутренних органов).
Хирургическое лечение
Операция при деформирующем спондилезе назначается достаточно редко.
Как правило, показаниями к хирургическому лечению являются стойкая неврологическая симптоматика (нарушение мочеиспускания, слабость в конечностях) и сильное распространение остеофитов, их срастание.
С помощью операции производится удаление сдавливающих нервные окончания остеофитов, при необходимости производится коррекция расположения позвонков. Хирургическое лечение чаще всего производится при тяжелом и запущенном течении заболевания.
Лечение в домашних условиях (народными средствами)
 В домашних условиях при условии применения традиционных методов лечения деформирующего спондилеза можно снизить боль, снять другие сопутствующие симптомы заболевания.
В домашних условиях при условии применения традиционных методов лечения деформирующего спондилеза можно снизить боль, снять другие сопутствующие симптомы заболевания.
Эффективно применяются:
- растирания с использованием смеси из ароматических эфирных капель (лаванды, сосны, лимона);
- растирания с использование спиртового настоя эвкалиптовых листьев;
- втираний средств и йодом (смешивается йод, аптечная желчь, муравьиный и нашатырный спирт, глицерин).
Важно! С помощью народных средств можно только устранить симптоматику заболевания. Устранить причину и предотвратить развитие деформирующего спондилеза можно при помощи традиционной медицины
В любом случае при ощущении дискомфорта и боли в позвоночнике требуется посещение врача.
Профилактика
Важными профилактическими мероприятиями по предотвращению развития деформирующего спондилеза являются:
- постоянный контроль за осанкой (особенно при продолжительном сидении);
- сидячая работа должна чередоваться с выполнением несложных упражнений и моментами отдыха;
- поднятие тяжестей необходимо контролировать: равномерно распределять нагрузку, не поднимать тяжести, несопоставимые с силой и весом;
- недопустимость частого переохлаждения спины.
Регулярные физические упражнения (утренняя зарядка) являются хорошей профилактикой проблем с позвоночником. Не следует затягивать визит к врачу при возникновении болей в позвоночнике и спине.
Диагностика
При подозрении на развитие патологического процесса пациент обращается к врачу. После первичного осмотра и изучения анамнеза назначаются лабораторные, инструментальные и аппаратные методы исследования. Общий анализ крови позволяет выявить наличие в организме воспалительного процесса. Обязательными процедурами обычно являются:
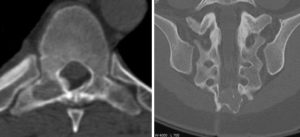
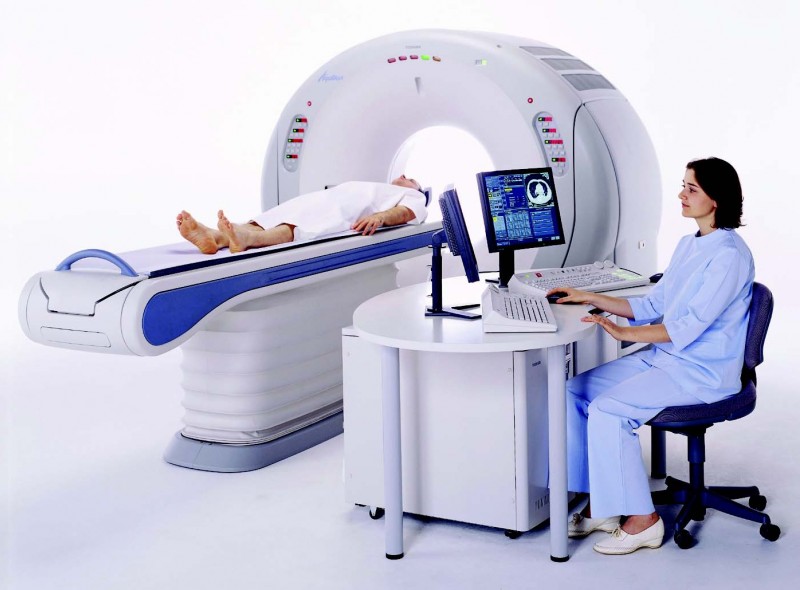
Рентген. Проводится в нескольких проекциях с целью выявления костных наростов и определения формы каждого сегмента хребта. На снимке также видны сращивания, искривления и другие патологические симптомы. Компьютерная томография. Одна из самых точных диагностических процедур, которая за счет использования специального оборудования позволяет получить трехмерное изображение. Благодаря такой методике можно увидеть даже незначительные изменения в позвоночнике. МРТ. Снимок выполняется на специальном узкоспециализированном оборудовании. Полученный результат позволяет определить состояние нервов, хрящей, костей, мелких сосудов. После такой диагностики врач с высокой точностью может определить степень развития заболевания. Радиоизотопное сканирование. Оно подразумевает использования рентгеновских лучей вместе с контрастными веществами. Методика второстепенная, но предоставляет важную информацию о распространении воспалительного процесса в позвоночнике. Ангиография. Еще одно дополнительное исследование, позволяющее оценить состояние позвоночной артерии
Назначается при подозрении на осложнение патологии, так как важно понять уровень проходимости крови через главный сосуд позвоночника
Проведя опрос больного, отмечая его жалобы и полученные результаты анализов, врач ставит диагноз. Только видя полную картину, можно назначить корректную тактику лечения.
Спондилоартроз позвоночника
Рецепты народной медицины при спондилёзе
Теперь, когда мы разобрались во всех преимуществах и недостатках народной медицины, приведем несколько самых эффективных рецептов, способных побороть спондилёз.
Важно! Лечение народными рецептами должно подкрепляться выполнением лечебной гимнастики и правильным питанием. Только в сочетании с этими мероприятиями народная медицина может помочь побороть спондилёз или хотя бы улучшить ваше состояние
- Травяной сбор. Этот рецепт включает в себя листья берёзы, лопух, донник, траву горца птичьего, зверобой, черную бузину, крапиву, мяту перечную, можжевельник, петрушку, корни одуванчика, шалфей, хвощ, фенхель, фиалки, золотарник. Такое травяное ассорти оказывает противовоспалительный эффект, способствует улучшению обменных процессов в организме, а также оказывает положительное воздействие на хрящи и суставы. Применять такой сбор нужно следующим образом: 1 ст. ложку сухого сбора залить 0,5 л. кипятка и оставить настаиваться в термосе в течение 7-9 часов. Затем процедите и пейте в горячем виде через два часа после приёма пищи четырежды в день по полстакана. Пить такой отвар следует два месяца, затем делается перерыв в 10 дней. Курс лечения 8-10 месяцев;
- Вытяжка из красной бузины (плоды). Этот рецепт подойдет тем, у кого имеется деформация суставов, остеохондроз, спондилёз или артроз. Применять нужно наружно, в виде растирок (или компрессов, как вам больше нравится) дважды в день. При большой степени поражения, вытяжку нужно использовать больше двух раз в день и более продолжительное время;
- Сок из хвоща. Такой сок хорош тем, что содержит большое количество полезных элементов (цинк, кремний, железо), поэтому его потребление гарантирует улучшение гибкости суставов, снижение болевых ощущений. Имеется противопоказание: сок запрещен людям с острым воспалением почек. Принимайте сок перед приёмом пищи (за 20-25 минут) трижды в день примерно по 20-25 капель;
- Вытяжка из корневища окопника. Ещё одно хорошее противовоспалительное средство для тех, кто страдает от заболеваний суставов или позвоночного столба. Принимать такую вытяжку следует трижды в день по 35-40 капель. Если вас беспокоят болевые ощущения в определённой области, то вытяжку можно втирать в воспаленную зону.
Лечение
Лечение направлено на устранение болевого синдрома, снятие воспаления, улучшение метаболических процессов в костной ткани и остановку роста остеофитов. Для этого используются:
- медикаменты;
- физиопроцедуры;
- ЛФК;
- хирургическое вмешательство.
Операция проводится только при тяжелом течении спондилеза. Если человек вовремя обратился за помощью, удастся провести эффективную консервативную терапию. К лечению необходимо подходить ответственно. Потребуется выполнять все назначения врача и скорректировать свой образ жизни. А после достижения первых результатов и устранения боли необходимо продолжать лечение до достижения стойкой ремиссии.
Медикаменты
Для лечения спондилеза грудного отдела позвоночника применяются следующие классы лекарств:
- нестероидные противовоспалительные препараты;
- кортикостероиды;
- хондропротекторы;
- миорелаксанты.
Нестероидные противовоспалительные и глюкокортикостероиды используются только в период обострения болезни для того, чтобы снять воспаление и болевой синдром. Они применяются ограниченный период времени. Чтобы снять мышечные спазмы, применяют миорелаксанты. Хондропротекторы способствуют регенерации хрящевой ткани и тормозят дегенеративные процессы.
Физиотерапия
Физиотерапия является важной частью лечения спондилеза. Физиопроцедуры начинают использовать сразу же после устранения острых симптомов болезни
Врачи назначают проведение следующих процедур:
- электрофорез;
- воздействие ультразвуком;
- иглоукалывание;
- точечный массаж.
При помощи физиотерапевтического воздействия удается получить следующие эффекты: улучшить кровообращение в области поражения; снять болевой синдром и воспаление; избавиться от неправильного положения позвоночника. Любое воздействие должен проводить квалифицированный врач. Чтобы получить эффект от физиотерапии, необходимо пройти полноценный курс. Требуется минимум 4-5 процедур для достижения стойкого улучшения.
Лечебная гимнастика
Лечебная гимнастика позволяет избавиться от мышечной дистрофии и неправильной осанки. Выполняются следующие упражнения:
- Поднятие рук вверх через стороны. Необходимо принять исходное положение стоя, руки вдоль тела. Потребуется плавно поднять руки вверх через стороны, при этом голова тянется вверх, а поясница находится в зафиксированном положении. После этого руки возвращаются в исходное положение. Количество повторений — 10-12.
- Растягивание грудного отдела. Для этого упражнения потребуется гимнастическая палка или полотенце. Потребуется поднять палку или полотенце над головой на вытянутых руках, после этого медленно завести за голову. При выполнении упражнения человек должен испытывать растяжение в области груди.
ЛФК начинает использоваться только после одобрения врача. Он подбирает конкретный комплекс упражнений и дает рекомендации по выполнению.
Хирургические методы
Если консервативное лечение не дает результатов, прибегают к оперативному вмешательству. В ходе операции избавляются от остеофитов. Если позвонки срослись, то по возможности их пытаются разъединить. Стоит понимать, что любые операции на позвоночнике требуют высокой квалификации врачей. Даже после использования хирургической терапии дегенеративные процессы в костях могут продолжить развиваться. Поэтому после оперативного вмешательства требуется использовать консервативную терапию для профилактики рецидива спондилеза. Перед проведением операции всегда нужно попробовать все доступные методы лечения. Если остеофит не разрастается и не причиняет дискомфорта, заболевание считается купированным.
Народные рецепты
Народная медицина помогает достичь стойкой ремиссии и избавиться от незначительного воспаления и боли. При спондилезе грудного отдела позвоночника пользуются следующими рецептами:
- Растирание маслом пихты. Растирание пораженной области маслом пихты позволяет снять болевой синдром и оказывает релаксирующее воздействие на мышцы. Попросить провести массаж можно родственника.
- Растирание перцовой настойкой. Чтобы избавиться от болевого синдрома, может использоваться перцовая настойка. Для ее приготовления потребуется 30 грамм красного перца и 200 мл водки. Ингредиенты нужно смешать и настаивать 1-2 недели. Также можно приобрести готовый вариант в аптеке. Готовой настойкой натирают спину в области поражения.
Народные методы могут использоваться в период между применением аптечных лекарств. Они помогут избавиться от симптомов спондилеза.
Причины развития заболевания
Нередко заболевание развивается как осложнение других патологий позвоночника – спондилоартроза и остеохондроза. Первое представляет собой разрушение хрящевой ткани суставов межпозвоночных дисков, второе – истончение тела самих дисков с нарушением его структуры.
Однако существует и немало других предпосылок, которые по отдельности либо в сочетании могут способствовать развитию болезни. Прежде всего, это слабость организма, пожилой возраст, плохое питание с недостаточным количеством кальция (или его плохое усвоение организмом), дисфункции органов пищеварения с нарушением метаболизма и обмена веществ.
 Толчком к началу развития патологии бывают чрезмерные нагрузки на грудной отдел (тяжёлая физическая работа, серьёзные занятия спортом и т.п.), неправильное положение тела при поднятии тяжестей, травмы позвоночника в грудном отделе, нарушения кровообращения. Избыточную нагрузку на позвонки, хрящи даёт также чрезмерная полнота, ожирение.
Толчком к началу развития патологии бывают чрезмерные нагрузки на грудной отдел (тяжёлая физическая работа, серьёзные занятия спортом и т.п.), неправильное положение тела при поднятии тяжестей, травмы позвоночника в грудном отделе, нарушения кровообращения. Избыточную нагрузку на позвонки, хрящи даёт также чрезмерная полнота, ожирение.
Если организм человека подвергается длительному или систематическому переохлаждению, особенно в сочетании со сквозняками, это является дополнительным фактором риска. Однако сидение в тепле за компьютером – тоже не гарантирует того, что встреча со спондилёзом никогда не состоится. Малоподвижный образ жизни, нахождение в одной и той же позе – вовсе не панацея. Кроме непосредственно спондилёза, таким образом можно получить искривление позвоночника (сколиоз, кифоз). Наблюдается также и генетическая предрасположенность к спондилёзу.
Что такое спондилез грудного отдела?
Основной причиной спондилеза, как правило, является возрастное нарушение обмена солей в организме, приводящее к их отложению в различных костных структурах, в том числе, и в позвоночнике.
Также немаловажной причиной развития спондилеза, особенно у молодых людей, являются неравномерная нагрузка на позвоночник, например, привычка носить тяжелые пакеты в одной руке, не нагружая вторую, и сидячий образ жизни. Эти причины нередко приводят к искривлению позвоночника, что либо провоцирует развитие спондилеза, либо усугубляет его течение
Более редкими причинами спондилеза являются
- Интенсивные перегрузки позвоночника (профессиональные, спортивные, бытовые)
- Дорсопатии
- Перенесенные травмы позвоночника
- Плоскостопие и иные нарушения взаимоотношений в скелете.
Процесс роста остеофитов очень медленный и от начала до появления клинически значимых симптомов, проходят годы. Поэтому первые стадии заболевания протекают бессимптомно.
Если при спондилезе шейного или поясничного отдела позвоночника, человек может заметить хруст в межпозвоночных суставах и их скованность, то при спондилезе грудного отдела этого практически не бывает, так как грудной отдел позвоночника практически не принимает участия в активных движениях. Жалобы обычно появляются только когда возникают корешковые боли. Типичным для этих болей, является усиление их ближе к вечеру.
Диагноз при спондилезе устанавливается на основании характерной клинической картины – жалоб больного, пальпации позвоночного столба – могут ощущаться костные выросты. Диагноз подтверждается применением рентгенографии или компьютерной томографии. При рентгенографии можно четко увидеть наличие и размеры остеофитов.
 На консультации врач пропальпирует позвоночник.
На консультации врач пропальпирует позвоночник.
Точное заключение способны поставить несколько специалистов, среди них можно выделить невропатолога, вертебролога и хирурга. Для начала доктор выслушивает жалобы пациента, затем проводит внешний осмотр с помощью пальпаций. При подозрении на деформирующий спондилез грудного отдела врач назначает следующие анализы:
- рентген на две проекции;
- компьютерую томографию;
- МРТ;
- электронейромиелографию.
По ряду причин у людей происходит постепенное изнашивание позвонков и уменьшение их в размерах. Это провоцирует начало ряда патологических изменений, которые затрагивают ткани, расположенные в непосредственной близости от позвоночного столба. Деформация позвонков сказывается на целостности кровеносных сосудов, нервов, мышц и связок.
На начальной стадии заболевания происходит ущемление нервных окончаний. Это провоцирует возникновение болевого синдрома, локализующегося в грудной клетке и брюшной полости. Рост остеофитов приводит к более обширным ущемлениям нервных окончаний. Боль распространяется на голову и конечности. Незнание основных признаков спондилеза является причиной начала самолечения вымышленных болезней сердечно-сосудистой системы или желудочно-кишечного тракта. Упущенное время лишь усугубляет ситуацию, которая становится непоправимой.
Спондилез грудного отдела позвоночника симптомы имеет следующие:
- прострелы, которые внезапно возникают и сразу проходят;
- боль, напоминающая сердечную или желудочную;
- ломота в затылке, пульсирование в висках, стук в ушах;
- учащенное сердцебиение, возникающее даже в состоянии полного покоя;
- уменьшение чувствительности пальцев, появление в них слабости и ощущения онемения;
- односторонняя боль в грудной клетке, против которой не помогают анальгетики;
- судороги, сводящие спинные мышцы и конечности;
- резкие скачки кровяного давления, по признакам напоминающие гипертонический криз.