Как лечить грыжу межпозвоночного диска и каковы причины ее появления
Содержание:
- Лечение
- Причины возникновения позвоночной грыжи
- Грыжа межпозвоночного диска – что это
- С чем можно спутать грыжу позвоночника?
- Немедикаментозное лечение
- Как появляется грыжа
- Как лечится межпозвонковая грыжа
- Упражнения Бубновского
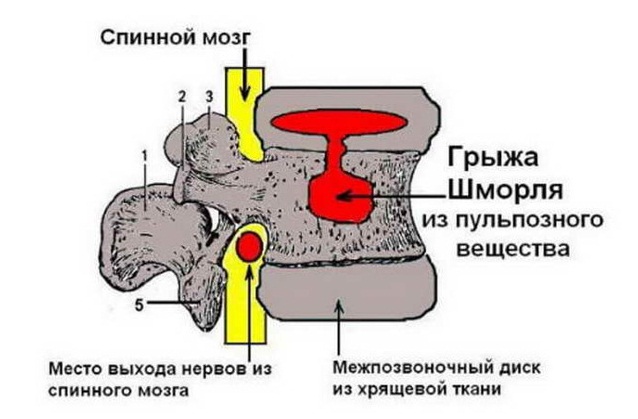
- Места возникновения грыжи Шморля
- Причины патологического состояния
- Жизнь с грыжей
- Причины острой боли при грыже в поясничном отделе
- Когда грыжа никуда не денется
- Причины развития и факторы риска
- Хирургическое вмешательство
- Показания к оперативному лечению
Лечение
Лечение межпозвоночной грыжи и ее симптомов имеет комплексный подход и состоит из нескольких направлений:
- этиотропной терапия;
- симптоматической;
- патогенетической.
Общий принцип лечения – обеспечить поврежденной области позвоночника покой во время обострения. Это достигается назначением постельного режима на три–пять дней, ношением специальных ортопедических воротов или поясов, корсетов, которые иммобилизируют нужный отдел позвоночника от лишнего движения и ущемления корешков нервов.
В стадии ремиссии выполнять специальные упражнения, направленные на улучшение тонуса мышц, кровообращения, эластичности позвоночного столба. Нельзя постоянно находиться в постели, поскольку это приводит к развитию атрофии, мышечной слабости, образованию отеков и нарушению циркуляции крови. На упражнениях лечебной физкультуры построено множество авторских методов лечения межпозвоночной грыжи, в частности, популярные системы Бубновского или Евминова.
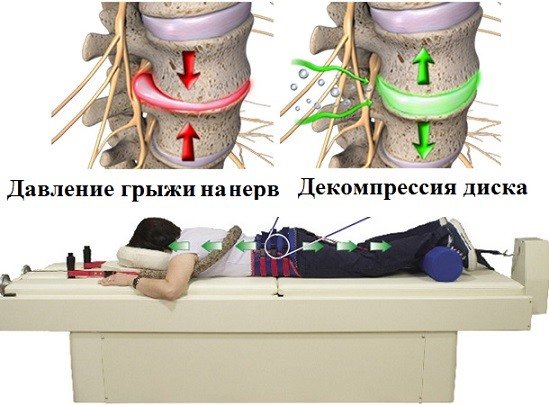 Действие вытяжения на позвоночник
Действие вытяжения на позвоночник
Чтобы убрать причину дегенеративных изменений в позвоночнике, применяются препараты группы хондропротекторов. Это вещества хондроитина сульфатат, глюкозамин, коллаген и некоторые аминокислоты. Их терапевтическое действие состоит в восстановлении наружного кольца межпозвонковых хрящей, поддержании и устойчивости к истиранию и разрывам. Хондропротекторы (Артрадол, Мукосат, Хондроксид, Дона, Терафлекс) имеют дополнительное противовоспалительное действие, уменьшают межклеточную инфильтрацию и отек.
Также метаболическим действие обладает препараты Алфлутоп, его инъекции оказывают противовоспалительный, обезболивающий, регенеративный, хондропротекторный эффект, предотвращают разрушения молекулярной структуры межпозвонкового диска.
Для предупреждения дистрофических процессов также необходимо стимулировать местный кровоток. Микроциркуляцию улучшают препараты Пентоксифиллин и Трентал.
Для устранения боли как основного симптома грыжи использую анальгетики и нестероидные противовоспалительные средства. Наиболее распространённые действующие вещества – диклофенак, ибупрофен, нимесулид, напроксен. Такие лекарства блокируют болевой импульс и уменьшают воспалительный отек вокруг корешков нервов, но не имеют влияния на образовавшуюся грыжу.
Избавиться от сильнейшей боли, которая возникает при ущемлении корешка спинномозгового нерва, можно с помощью спинальной блокады. Это процедура введения местных анестетиков, стероидных противовоспалительных средств, спазмолитиков в паравертебральную область.
Блокада заставляет исчезнуть боль и улучшает качество жизни пациента, но не может убрать грыжу.
Для устранения патологической боли, которая возникает в результате спазма мышц, окружающих позвоночник, используют препараты-миорелаксанты. Их действие заключается в угнетении нервных импульсов к мышцам на уровне центральной нервной системы и устранении спазматического синдрома. В лечении грыж лучше всего зарекомендовали себя Баклофен, Сирдалуд, Мидокалм.
К физикальным методам лечения грыж относят электрофорез, амплипульс, иглоукалывание, мануальную терапию, вытяжение позвоночника. Тракция помогает создать разрежение внутри позвоночного диска, и при небольших размерах грыжи ядро может втягиваться внутрь, а само выпячивание уменьшится. Также механическое вытяжение увеличивает пространство между позвонками и способствует декомпрессии спинномозговых нервов.
Хирургическое лечение показано в случае низкой эффективности консервативных методов. При неэффективности консервативного подхода назначают оперативное вмешательство. Межпозвоночные грыжи можно удалять путем иссечения части диска или его вапоризацией, то есть испарением, коагуляцией, высокой температурой.
Поскольку хирургия на позвоночнике всегда сопряжена с риском развития инфекционных осложнений, повреждением спинного мозга, то многие врачи стараются делать операцию в исключительных случаях: при угрозе паралича, ущемлении конского хвоста, тяжелом болевом синдроме, угрозе секвестрации.
Причины возникновения позвоночной грыжи
Обычно позвоночная грыжа появляется при увеличении давления внутри межпозвоночного диска. К увеличению давления внутри диска могут привести следующие факторы:
- Травмы. Причиной возникновения грыжи может стать падение на спину или сильный удар по спине. «Хлыстовые травмы» — резкий рывок головой вперед, а затем назад. Довольно часто грыжи появляются после ДТП, обычно первые симптомы дают о себе знать через 1,5-3 года после аварии.
- Тяжелые физические нагрузки. При наличии остеохондроза грыжа может образоваться при поднятии тяжести, особенно в наклоне.
- Нарушения осанки, искривления позвоночника (сколиоз).
- Избыточный вес тела.
- Малоподвижный образ жизни, длительное нахождение в положении сидя.
- Вредные привычки, курение.
Отсутствие регулярных умеренных физических нагрузок, как и курение, влечет за собой снижение насыщенности крови кислородом, что приводит к гипоксии межпозвоночных дисков.
Клиническая картина развития грыжи позвоночника
Причины возникновения дегенеративно-дистрофических изменений в позвоночных дисках до конца не изучены. Они могут быть следствием нарушения любых обменных процессов в организме. Основной причиной появления межпозвоночной грыжи является остеохондроз. Вероятность образования грыжи на фоне имеющегося остеохондроза очень велика.
По своей структуре межпозвоночный диск состоит из студенистообразного пульпозного ядра (в центре), которое окружается и поддерживается фиброзным кольцом (состоящим из волокон и напоминающим сухожилия). Собственных кровеносных сосудов ткань диска не имеет, поэтому его питание осуществляется за счет близлежащих тканей, и важную роль играют в этом процессе расположенные рядом мышцы.
Функциональное назначение межпозвонковых дисков:
- амортизационная функция;
- защищают позвонки от механических повреждений;
- обеспечивают подвижность позвоночника.
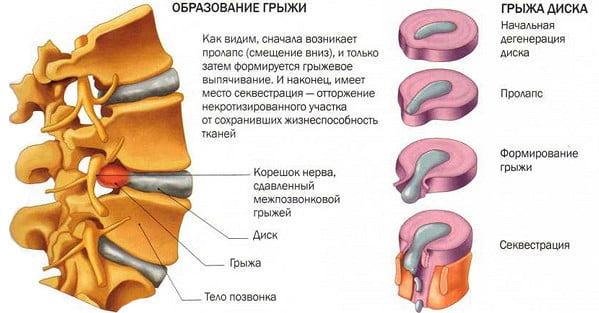
Патологический процесс в позвоночнике можно поделить на следующие стадии:
- Дегенерация межпозвонкового диска: со временем ядро диска обезвоживается и толщина (высота) самого диска уменьшается;
- Пролапс (протрузия диска): в фиброзном кольце появляются трещины, что значительно снижает прочность диска. Под воздействием растущего давления фиброзное кольцо начинает выпячиваться между позвонками;
- Разрыв фиброзного кольца диска: в результате разрыва наружу вытекает фрагмент пульпозного ядра, что собственно и является грыжей межпозвонкового диска;
- Секвестрирование грыжи: при нарушении связи ядра диска и его свободного фрагмента, который может перемещаться в позвоночном канале, формируется секвестр грыжи.
Первые два этапа патологического процесса являются начальными стадиями остеохондроза. Образование позвоночной грыжи (окончательное разрушение межпозвоночного диска) в большинстве случаев провоцируется сильной кратковременной нагрузкой на позвоночник в результате удара в спину, падения, попытки поднять тяжелый предмет и др.
Момент образования грыжи обычно ощущается как «хруст» или «щелчок в спине», после чего сразу возникает сильная боль.
Направление выпячивания грыжи может быть разным. Если грыжа выходит вперед или в стороны, возникают нарушения работы и боль во внутренних органах. Выпадение грыжи в спинномозговой канал имеет более тяжелые и сложные последствия.
Грыжа межпозвоночного диска – что это
Чтобы понять суть заболевания, необходимо разобраться в медицинской анатомической терминологии. В человеческом позвоночнике имеется 5 больших позвонков. Между ними располагаются межпозвоночные диски – это фиброзно-хрящевые структуры. Межпозвонковые диски состоят из фиброзного кольца, которое окружает пульпозное ядро. Последний элемент является гелеобразной хрящевой тканью.
Прежде чем появляется болезнь, она проходит 4 стадии – пролабирование, протрузию, пролапс и грыжу. При первой степени повреждения возникает нарушение метаболических процессов, влага иссыхает, хрящевые ткани истончаются. На фиброзном кольце появляются трещины и микроразрывы. Со временем диск смещается, а фиброзное кольцо выпячивается. Состояние плавно переходит в протрузию и пролапс. Когда фиброзное кольцо разрывается, а пульпозное ядро выходит в межпозвоночное пространство, данное состояние называется грыжей.
По статистическим данным, чаще всего возникает межпозвоночная грыжа поясничного отдела. Реже возникает поражение шейного отдела. Самый редкий и одновременно тяжело протекаемый вариант патологии – поражение грудного отдела спины.
С чем можно спутать грыжу позвоночника?
Основная сложность самостоятельной диагностики позвоночной грыжи связана с большим количеством ее симптомов — внешних проявлений этого недуга так много, и они настолько разнообразны, что порой даже опытные врачи без МРТ, КТ или рентгена списывают их на заболевания внутренних органов, а не позвоночника. Так, межпозвоночная грыжа шейного отдела, провоцируя снижение зрительной функции, может заставлять человека обращаться за помощью к окулисту, или безуспешно подбирать таблетки от гипертонии, хотя на самом деле причина повышенного давления кроется в проблемах с позвоночником. Поражая шейный отдел, грыжа может вызывать бессонницу, от которой не спасут седативные или снотворные препараты, или провоцировать сильнейшие головные боли, с которыми не справиться обычным анальгетикам.
Симптомы грыжи грудного отдела позвоночника во многом напоминают сердечные заболевания, с той лишь разницей, что прием соответствующих лекарств не приносит пациенту никакого облегчения. А если грыжа затрагивает поясничный отдел, до проведения тщательного обследования плохое самочувствие больного часто списывают на нарушение работы почек, проблемы с кишечником, мочевым пузырем или язву желудка.
Таким образом, очевидно, что в домашних условиях, не прибегая к помощи МРТ и других диагностических процедур, точно выявить у себя наличие позвоночной грыжи, а тем более, определить ее месторасположение — задача крайне сложная
Другое дело — вовремя обратить внимание на тревожные симптомы, правильно интерпретировать их и обратиться за помощью к соответствующему специалисту, остановив развитие болезни и не допустив появления серьезных осложнений. Такая задача под силу каждому, кто внимательно относится к себе и своему здоровью
Немедикаментозное лечение
Электрофорез – это введение анестетика (новокаин, лидокаин) посредством электрического поля. Он снижает дозу нестероидных препаратов и тем самым уменьшает их негативное влияние на ЖКТ.
 Массаж – важный этап в проведении лечения патологии, поскольку снижает мышечный спазм, уменьшает боль, улучшает кровообращение в пораженных тканях. Его можно сочетать с грязевыми аппликациями. Назначать такой комплекс должен только врач, поскольку грязи имеют свои противопоказания.
Массаж – важный этап в проведении лечения патологии, поскольку снижает мышечный спазм, уменьшает боль, улучшает кровообращение в пораженных тканях. Его можно сочетать с грязевыми аппликациями. Назначать такой комплекс должен только врач, поскольку грязи имеют свои противопоказания.
Иглоукалывание, выполненное специалистом, снимает болевой синдром, мышечный спазм и восстанавливает обменные процессы в нервных окончаниях.
Как появляется грыжа
Образование грыжи проходит в три стадии:
- На первом этапе происходит смещение ткани внутри диска. В результате этого дисковые пластинки начинают выпирать наружу, нарушается нормальное питание тканей. Это проявляется быстрой утомляемостью.
- Вторым этапом является пролапс диска, протрузия. Ткань элемента деформируется и смещается. При разрушении ткань выдается за фиброзное кольцо, и процесс переходит в необратимую стадию. Изменения сопровождает боль, корешки нервов сдавливаются, ткань диска становится вялой и позвоночник теряет стабильность в отдельных участках.
- Третий этап характеризуется дискозом последней стадии. Это обычно наблюдается у пациентов старшего возраста. Дисковая ткань становится слишком плотной, происходит ее кальцинация, что существенно сокращает двигательные возможности. Отдельные участки позвоночника стабилизируются и не могут нормально функционировать, происходят дегенеративные изменения.
Как лечится межпозвонковая грыжа
Стремясь избавить пациента от неблагоприятных проявлений, связанных с позвоночной грыжей, врачи отдают предпочтение консервативным (безоперационным) методам лечения.
- Препараты, купирующие боль (кетопрофен, ибупрофен, диклофенак и др.). При очень мучительном болевом синдроме назначают кортикостероиды, анестетики местного действия (паравертебральные блокады).
- Миорелаксанты, назначаемые для снятия мышечного спазма (толперизона гидрохлорид).
- Витаминные комплексы (В1, В6, В12).
- Хондропротекторы, улучшающие состояние хрящевых тканей (глюкозамин и пр.).

К консервативным методам относят физиотерапию, массаж, гирудотерапию, кинезитерапию. Они помогут облегчить состояние при грыже, однако их применение возможно только по назначению врача.
Важную роль в облегчении состояния при позвоночных грыжах играет грамотно подобранная лечебная физкультура. Она активизирует лимфоток и кровоснабжение в мышцах, поддерживающих позвоночник в правильном положении, улучшает питание поврежденных позвоночных структур, помогает снять мышечное напряжение.

Если консервативное лечение не дало результатов, рассматривается возможность хирургического лечения. В связи с вероятностью рецидивов и риском осложнений решение о необходимости операции принимается только в тяжелых случаях. К ним относят секвестрированное или фораминальное выпячивание, а также ситуации, когда из-за развития грыжи нарушается работа внутренних органов, сильно страдает двигательная активность.
Мнение врача о целесообразности хирургического вмешательства при лечении грыжи – в этом видеоролике
Упражнения Бубновского
Известный доктор говорит, что лечить нужно причину, а не следствия патологии. Проблема состоит в укорочении, слабости и зажатости мышц тела, из-за чего хребтовые элементы не дополучают необходимого питания, а позвонковая цепь дестабилизируется и происходят дегенеративные изменения. Откровенно говоря, это не новость для ортопедии, и все реабилитологи предлагают ЛФК, базирующуюся именно на проработке мышц и связок.

Известная техника физкультуры Шамиля или гимнастика Дикуля тоже предполагают работу с мышцами, когда позвоночный столб выравнивается, расстояние между позвонками увеличивается, корректируется баланс нагрузки, декомпрессия диска и в итоге неврологические признаки спадают на нет. Представляем для ознакомления программу Бубновского, которая без операции и лекарств, как говорит специалист, поможет забыть о грыже. Но она целесообразна исключительно при незапущенных формах патогенеза. Пригодится она и в качестве хорошей профилактики развития дегенеративно-дистрофических заболеваний.
Упражнения для выполнения в домашних условиях:
- Лечь на спину, ноги согнуть в коленном суставе. Подошвы стоп полностью стоят на полу, руки вдоль корпуса. Опираясь на плечи и ступни, одновременно делая вдох, поднять высоко таз. На выдохе медленно опустить таз на пол.
- Принять горизонтальное положение, животом вверх. Ладони рук поместить под голову, подбородок прижать к груди. Локти направить вверх, одновременно с этим произвести сгибание в коленях.
- Усложняем предыдущую задачу. Локтями пытаемся дотянуться до согнутых коленей, приподнимая голову и верхнюю часть спины.
- Сесть на пол. Ноги в выпрямленном состоянии, руки в замке на затылке. Делаем по очереди каждой ногой сгибание в колене, далее разгибание в возвышенной позиции и подъем прямой конечности на максимально удаленное расстояние от поверхности.
- Лежа на спине, крутить «велосипед». Движения ногами должны быть размеренными, без резких рывков, дыхание равномерное.
- Сесть на пол, руки скрестить за головой. Приподнимая поочередно ягодицы, продвинуться вперед. Теперь нужно вернуться назад по аналогичному принципу.
Если вам уже рекомендовали хирургическое вмешательство, наивно думать, что физкультура, какая бы она ни была, его заменит. Возможно, она поможет ненадолго оттянуть время до операции. Других путей решения проблемы с крупным выпячиванием диска, которое до критического уровня защемляет нервно-сосудистые сплетения, в конце концов, сдавливает спинной мозг, не существует. Оттягивая с удалением грыжеобразования, вы рискуете стать прикованным к инвалидной коляске из-за гибели нервной ткани и повреждения главного органа ЦНС – спинного мозга. И хирургия тогда уже будет бессильна.
Места возникновения грыжи Шморля
Грыжи Шморля образуются в разных отделах позвоночника. От места нахождения выпячивания зависят симптомы и самочувствие больного.
Поясничный отдел
Вертикальные выпячивания межпозвонкового диска в поясничной зоне появляются чаще, чем в других, так как на этот отдел позвоночника приходится самая большая нагрузка. В большинстве случаев диагностируются у пожилых пациентов.
При прогрессировании патологии возникают боли в спине в области поясницы. Такая локализация грыжи опасна тяжелым осложнением – компрессионным переломом позвоночника при провоцирующих факторах.
Грудной отдел
Это основное место, где возникают грыжи Шморля. Чаще патология развивается в подростковом возрасте и дает осложнения. У ребенка формируется сколиоз и другие дегенеративные заболевания позвоночного столба.
Поражение грудного отдела.
На начальных стадиях при маленьких размерах не дает болезненных проявлений. При прогрессировании происходит истончение ткани позвонков, хрящ разрастается, начинает касаться структур позвоночного столба, повышается риск развития неврологических нарушений.
Шейный отдел
Узелки Шморля в шейном отделе позвоночника опасны сдавлением позвоночной артерии, которая идет к головному мозгу и питает его. Это происходит при значительном разрушении структуры позвонков и разрастании межпозвонковых хрящей. У больного возникают головокружения, головные боли, нарушается кровоснабжение головного мозга, что опасно развитием инсульта.
Множественные грыжи Шморля
По количеству очагов вертикальные грыжевые выпячивания бывают единичными и множественными. При множественной патологии хрящ входит в костную ткань тела позвонка одновременно в нескольких местах, диск становится ромбовидным, выпячивания появляются с двух его сторон.
Множественные узелки диагностируют примерно в 70% случаев. Они вызывают хронический болевой синдром, который усиливается, если больной вынужден постоянно находиться в одном положении – стоя или сидя.
Причины патологического состояния
Перед тем как начать лечение, нужно определить причинный фактор, который спровоцировал недуг. К самым распространенным причинам относятся:
-
повышенная нагрузка на позвоночник (поднятие тяжестей, неаккуратная переноска груза или неправильное его распределение);
- боковое и патологическое искривление позвоночника;
- заболевания скелета (дисплазия, злокачественные опухоли, патологии, негативно воздействующие на хрящевую ткань человека)
- механические повреждения позвоночного столба в результате травмы;
- недостаточное питание тканей позвоночника, вызванное нарушением обменных процессов в организме.
 Причины возникновения грыж межпозвоночных дисков
Причины возникновения грыж межпозвоночных дисков
Цены на ортопедические корсеты и корректоры осанки
Но есть и дополнительные факторы риска, которые повышают вероятность развития грыжи позвоночника. Как правило, болезнь появляется под воздействием следующих факторов:
- избыточный вес, при котором нагрузка на позвоночник значительно повышается;
-
наличие вредных привычек, в частности, курения. Не секрет, что ткани фиброзного кольца постепенно разрушаются под влиянием дефицита кислорода в крови, поэтому курильщики часто сталкиваются с межпозвоночной грыжей;
- сидячий образ жизни. Чтобы поясничная область получала достаточное количество питательных веществ, человеку необходимо постоянно двигаться. В противном случае происходит ослабевание позвонков. Как правило, с такой проблемой сталкиваются программисты, водители и все те люди, у которых сидячая работа;
- чрезмерная физическая нагрузка. Интенсивная тяжелая работа тоже негативно воздействует на здоровье позвонков, ускоряя процесс их износа;
- возрастной фактор. Согласно статистическим данным, чаще всего с грыжей позвоночника сталкиваются пациенты в возрасте от 30 до 50 лет.
 Как правило, грыжа позвоночника чаще встречается среди людей в возрасте от 30 до 50 лет
Как правило, грыжа позвоночника чаще встречается среди людей в возрасте от 30 до 50 лет
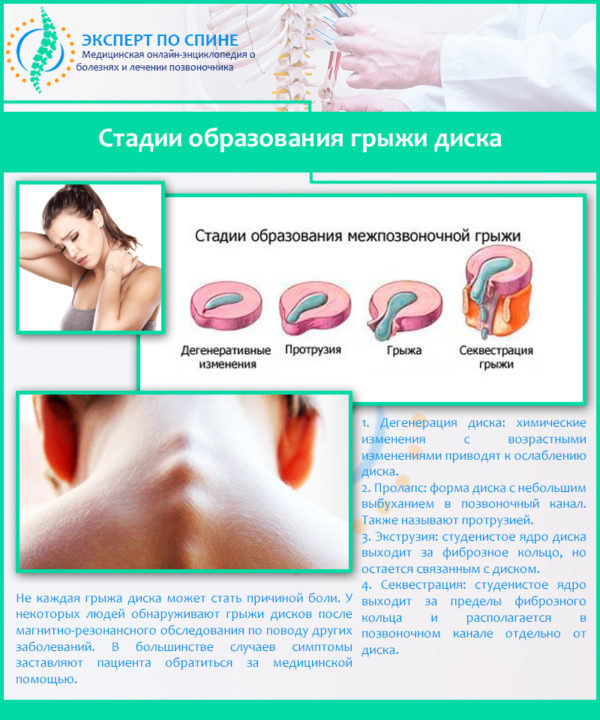 Стадии образования грыжи диска
Стадии образования грыжи диска
Жизнь с грыжей
Если у больного диагностирована межпозвоночная грыжа, важно выполнять все назначения и рекомендации врача. Пациенту следует избегать любых серьезных нагрузок на позвоночник, не поднимать тяжелые предметы, не находиться длительное время в одном положении
Если профессиональная деятельность больного связана с сидением или стоянием в течение нескольких часов подряд (водители, продавцы, официанты), следует задуматься о смене работы.
Всем пациентам рекомендуется постоянно носить бандаж, особенно если поражение находится в области поясницы и крестцово-копчикового отдела. Для устранения отеков необходимо пить больше чистой воды и сократить потребление приправ и соленой пищи.
При раннем обнаружении и своевременном начале лечения шансы на успешный исход достаточно велики, поэтому любая боль в спине, шее или пояснице, а также изменения в самочувствии должны стать поводом для обращения к врачу.
Причины острой боли при грыже в поясничном отделе
Прежде всего: потерявший свою форму межпозвоночный диск источником боли не является. Диск может разорваться даже целиком. Его наружные, циркулярные фиброзные слои перестают удерживать внутреннее пульпозное ядро, которое находится под высоким давлением, а содержимое диска вываливается за его пределы. Так из протрузии формируется грыжа. Но сам диск, так же, как и любая хрящевая ткань в организме, не способен чувствовать боль. Хрящевые образования не иннервируются, поскольку в противном случае нервам пришлось бы находиться в постоянном движении, с риском попасть между дисками. По той же причине хрящи, как границы скелета, обладающие подвижностью, лишены и кровеносных сосудов.
Поэтому источником боли является другие структуры:
- первый из них — это глубокие связки, которых постоянно касается грыжевое выпячивание;
- второй компонент — это нервные корешки, которые входят в спинной мозг и выходят из него на уровне каждого сегмента, которые имеют чувствительную и двигательную порции.
Сами нервные корешки также не могут воспринимать боль. Но если они будут испытывать интенсивное сдавливание протрузией, или, тем более грыжей, то это приведет к развитию асептического воспаления.

Это воспаление будет иметь тот же самый характер, как мозоль на пятке, которая образовалась в результате постоянного натирания обувью. Постоянное механическое раздражение нервных корешков приводит к отеку, набуханию, их начинают сдавливать окружающие костные каналы и связки, и боль резко усиливается при каждом движении и сотрясении (особенно при интрафораминальных грыжах) такого отекшего нервного корешка. Именно поэтому боль и носят стреляющий и резкий характер;
у этой боли есть ещё и постоянный, ноющий компонент, который в большей степени обусловлен реакцией окружающих мышц.
Мышца умеет реагировать на боль только одним известным способом. Это сокращение. Если боль постоянна, то мышца находится в состоянии постоянного спазма, а избыточное сокращение лишает возможности крови и отводить от мышцы вредные вещества, образовавшиеся в результате ее жизнедеятельности. Прежде всего, это молочная кислота.
Поэтому при наличии раздражающего фактора, такого как протрузия или грыжа, мышца уплотняется, и постепенно впадает в состоянии постоянного, хронического спазма. Боль стимулирует сокращение, а постоянное сокращение усиливает эту боль. Образуется замкнутый порочный круг.
Таким образом, в патогенезе острой боли в пояснице при протрузии или грыже можно выделить несколько компонентов: связки, отёк корешков и реакция мускулатуры, которая формирует ноющую боль, которая сохраняется на долгое время. Как же можно справиться с этой комплексной и многогранной болью?
Когда грыжа никуда не денется
Не стоит рассчитывать на решение проблемы без врачебного вмешательства при любом типе и размере поясничной грыжи. Неблагоприятный прогноз у тех больных, кто отказывается идти к врачу, или получив назначения доктора, не выполняет их.
Если в молодом возрасте есть минимальные шансы на регенерацию тканей при незначительных размерах грыжевого выпячивания, у пожилых пациентов такого не бывает. Восстановительные, обменные процессы у них в тканях проходят очень медленно.
Не может рассосаться грыжа, если она диагностирована более 5 лет назад, больной не получал лечения и вдруг решил пройти терапию. В этом случае на восстановление требуется много сил и времени, а при осложнениях может быть показано хирургическое вмешательство, например, видеоэндоскопическая микродискэктомия. Эндоскоп для этой манипуляции можно увидеть на фото.
Причины развития и факторы риска
Формирование секвестра обычно завершает длительный патофизиологический процесс деструкции и формирования вначале протрузии, а затем и грыжи. Можно считать, что секвестр – это результат разрушения диска, ведь именно он вызывает наиболее тяжелые осложнения.
Как правило, уже у пациента достаточно длительное время существуют протрузии, единичные или множественные грыжи на одном или нескольких уровнях. На этом фоне развиваются выраженные дистрофические процессы в межпозвонковых дисках.
Продолжается процесс их обезвоживания и увеличения их хрупкости. На этом фоне любой фактор, как механический, так и физический, приводит либо к превращению протрузии в грыжу, либо к настолько сильному расширению и тракции грыжевого фрагмента, что он физически отделяется от основного хрящевого массива. Схематично процесс образования секвестра можно представить в несколько этапов:
- возникает обычное выпячивание, или неосложненная протрузия;
- она достигает критических размеров, и пульпозное ядро под большим давлением упирается в ткани фиброзного кольца, то есть возникает критическое состояние между протрузией и грыжей;
- разрывается фиброзное кольцо, и у пациента имеется полноценная грыжа с угрозой фрагментации;
- секвестр формируется окончательно, и фрагмент заполняет собой полость спинномозгового канала.
Наиболее частыми механизмами формирования секвестра являются:
- травма и поскальзывание на льду зимой;
- резкое поднятие тяжестей, «в рывке» или «толчке»;
- быстрое, внезапное движение на скручивание и наклон позвоночного столба, выполняемое без предварительной подготовки;
- локальное воспалительное поражение межпозвонковых дисков и самих позвонков, такое как спондилит, и дисцит, в том числе туберкулезной природы;
- обменные заболевания, связанные с изменением структуры костного матрикса, например гормональные формы остеопороза.
Выше были перечислены производящие факторы, которые действуют довольно короткий промежуток времени, либо вообще протекают очень быстро, и приводит к образованию секвестра. Но эти факторы наслаиваются на иные, которые воздействуют длительный период времени, и чаще всего связаны с малоподвижным образом жизни. Особенно вреден тот вид деятельности, который связан с длительными периодами гиподинамии, перемежающиеся с интенсивной физической нагрузкой и с риском развития переохлаждения. Такова трудовая деятельность водителей-дальнобойщиков.
Как правило, секвестрация никогда не возникает у здорового, молодого человека. Конечно, есть такие варианты острой спинальной травмы, когда повреждаются структуры центрального канала. В этом случае чаще всего речь идет о спортивной и цирковой травме, когда в качестве секвестра выступают фрагменты костного вещества позвонков, но не только лишь разрушенный межпозвонковый диск.
Хирургическое вмешательство
Оперативное вмешательство проводят при неэффективности консервативного лечения. Цель его заключается в устранении давления на спинной мозг, а также снятии защемления нервных окончаний. Перед проведением операции больному назначаются диагностические исследования (КТ, МРТ)
Очень важно. Только при наличии абсолютных показаний к оперативному вмешательству (полное передавливание грыжей спинного мозга, сдавливание грыжей пучка корешков «конского хвоста» с соответствующей симптоматикой), выполняют операцию
Есть несколько видов операционного вмешательства.
Дискэктомия — классическая операция, проводимая под общей анестезией. Суть вмешательства заключается в удалении деформированного межпозвонкового диска с последующим установлением на его место синтетического протеза.
Ламинэктомия — частичное удаление межпозвоночного диска (наружная дужка). Такой вид операции применяется редко, поскольку не полностью снимает компрессию нервного корешка, в основном ее выполняют при стенозе канала позвоночника.
 Микрохирургическая микродискэктомия относится к малоинвазивным хирургическим вмешательствам. Операция проводится через минимальный кожный разрез под общей анестезией. Вводят специальные медицинские инструменты в полость межпозвоночного диска и производят уменьшение его ядра путем удаления части вещества.
Микрохирургическая микродискэктомия относится к малоинвазивным хирургическим вмешательствам. Операция проводится через минимальный кожный разрез под общей анестезией. Вводят специальные медицинские инструменты в полость межпозвоночного диска и производят уменьшение его ядра путем удаления части вещества.
Эндоскопическая микродискэктомия выполняется под местной анестезией при помощи эндоскопа. Это еще более щадящее хирургическое вмешательство, выполняющееся через прокол. Ход операции отображается на экране и это дает возможность хирургу точно выполнить манипуляцию и удалить грыжу, сохранив позвонок целым.
Лазерная вапоризация — это применение специального лазерного излучения для разрушения межпозвонкового диска. Под действием луча происходит выпаривание части диска, что снижает его внутреннее давление. Этот метод применяют в начальной стадии образования грыж. Возраст пациентов при этом 25-50 лет.
Лазерная реконструкция направлена на восстановление хрящевой ткани диска. Благодаря специальному лазерному облучению происходит регенерация тканей диска, и через пол года вновь образовавшиеся хрящевые клетки заполняют трещинки в диске.
Период восстановления после операции зависит от типа проводимого хирургического вмешательства, физического состояния больного, наличия сопутствующих болезней. Режим работы в послеоперационный период оговаривается с лечащим врачом
Показания к оперативному лечению
Естественно, наилучший способ – это получение согласия пациента с самого начала установки диагноза и плановая его подготовка к операции. Обычно в течение недели пациент получает курс консервативного лечения. Это применение инъекций нестероидных противовоспалительных препаратов с целью уменьшить отечность и выраженность болевого синдрома, это миорелаксанты, которые расслабляют поперечно-полосатую мускулатуру и улучшают её кровоснабжение. Пациент с охранительной целью носит полужесткий корсет, чтобы резкое движение не стало источником новых осложнений.

Пациенту следует твердо запомнить, что само наличие свободного секвестра, который живет «отдельной жизнью», — опасно
Он может сдавить спинной мозг, инфицировать ткани или поранить кровеносный сосуд, и его наличие есть первое и самое важное показание к оперативному вмешательству;. Состояниями, говорящими за прогрессирование осложнений, являются:
Состояниями, говорящими за прогрессирование осложнений, являются:
- появление сильных и упорных болей, которые изменили свой характер и не купируются с помощью лекарственных препаратов;
- расширение зоны онемения и усиление парестезии;
- прогрессирование слабости в руках, в стопах, возникновения симптомов центральных параличей в той зоне, где их не было;
- появление признаков местного воспаления — симптомы перифокальной реакции, появление признаков гнойного или серозного эпидурита, а также перемещение (подвижность) секвестра в полости центрального канала, что является постоянным фактором риска поражении нервных структур.