Дисплазия позвоночника
Содержание:
- Особенности дисплазии
- Лекарства при спондилезе, спондилоартрозе грудного отдела позвоночника
- Лечение дисплазии позвоночника
- Дисплазия шейного отдела позвоночника
- Как остановить отклонения у плода?
- Прогноз и профилактика
- Причины развития недуга
- Классификация спондилодисцита.
- Классификация
- Методы лечения
- Профилактика
- Этиология и последствия
- Спондилодисплазия
- Лечение спондилёза грудного отдела позвоночника: симптомы, лечение, лекарства, гимнастика
- Заболевание у взрослых
- Основные клинические проявления
Особенности дисплазии
Дисплазия представлена врожденным отклонением позвонков от нормальной структуры, вида и в некоторых случаях количества. Патология может перейти на любой отдел позвоночника.
Первые проявления болезни можно обнаружить после рождения или в юношеском возрасте. Дисплазию можно обнаружить по часто встречающемуся фактору – слаборазвитые кости позвоночника, что приводит к непропорциональным размерам тела ребенка. Если сравнивать туловище и конечности, то последние выглядят значительно длиннее.
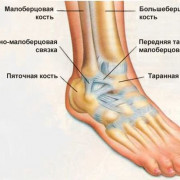
Дисплазией позвоночника называют какое-либо отклонение в развитии хребта
Замедленный рост приводит к:
- смене локализации позвоночника;
- патологиям жизненно важных органов.
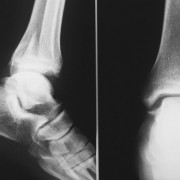
При помощи рентгена по внешним данным позвонка врач может определить, насколько они изменились и стал ли позвоночный столб плотнее.
Лекарства при спондилезе, спондилоартрозе грудного отдела позвоночника
Существует несколько групп лекарств, которые помогают притормозить дегенеративный процесс и купировать неврологическую симптоматику. Лекарственные средства не способны полностью избавить пациента от подобных заболеваний, они оказывают чисто профилактическое и симптоматическое действие. Причем независимо от того, какой этиологический фактор посодействовал развитию неблагополучных дистрофических процессов в позвоночных тканях. К сожалению, на сегодняшний день еще не изобретен такой препарат, который смог бы навсегда устранить злополучные дегенеративно-дистрофические патологии костно-хрящевых элементов опорно-двигательного аппарата.
В неврологии и ортопедии спондилез всех видов (анкилозирующий, деформирующий и пр.), другие дегенеративные недуги, которые дислоцируются в грудном отделе, лечат посредством препаратов следующих категорий:
- нестероидные противовоспалительные средства (НПВС) от боли и воспалений – Ибупрофен, Индометацин, Напроксен, Мелоксикам и др;
- медикаменты из серии миорелаксантов против мышечных спазмов – Мидокалм, Тизанидин, Баклофен;
- средства для нормализации метаболизма в тканях (хондропротекторы, поливитамины) – Флексиново, Витабс артро, Кокарнит, Румалон, Афлутоп и пр.;
- препараты, улучшающие микроциркуляцию на пораженном уровне – Бетагистин, Агапурин;
- инъекционные растворы для осуществления паравертебральных блокад – околопозвоночные уколы Новокаина, Лидокаина, Меркаина, Дипроспана, Дексаметазана и др. (применяются только при нестерпимых болях, когда другие лекарства не могут справиться);
- антидепрессанты, которые уменьшают возбуждение ЦНС, производят седативный эффект, выравнивают психологический баланс и нормализуют качество сна – Амитриптилин, Доксепин, Дулоксетин.

Медикаментозные средства имеют огромное значение в момент обострения таких заболеваний. Однако учтите, что лекарственные препараты прописывает исключительно врач на основании тяжести диагноза, имеющихся жалоб, статуса здоровья пациента.
Стоит понимать, что каждое из перечисленных лекарств обладает как положительными свойствами, так и может крайне неблагополучно отразиться на здоровье человека. Неправильно подобранное лекарство и его бесконтрольный прием не только могут вызвать сильный сбой внутренних органов и систем, но и запустить тяжелые аутоиммунные процессы, даже стать причиной внезапного смертельного исхода. Поэтому не ставьте свою жизнь под такую угрозу, доверьте выбор лекарственной терапии высококвалифицированному врачу.
Лечение дисплазии позвоночника
Начинать лечение дисплазии позвоночника необходимо после постановки точного диагноза и устранения действия патогенных факторов. Т.е. сначала следует лечить то заболевание, которое спровоцировало разрушение тканей позвоночного столба.
Для этого применяются методы мануальной терапии. Напрмиер, наши доктора часто включают в состав индивидуального курса терапии для пациента следующие методики воздействия:
- остеопатию – помогает восстановить нарушенный процесс микроциркуляции в очаге поражения хрящевой и костной ткани;
- массаж – купирует избыточное напряжение в мышечной ткани, усиливает капиллярное кровоснабжение, повышает эластичность и пластичность всех тканей;
- лечебную гимнастику и кинезиотерапию – для восстановления тонуса мышечной ткани, улучшения состояния всех тканей;
- физиотерапию – для ускорения обменных процессов на клеточном уровне;
- рефлексотерапию – для запуска процессов регенерации тканей за счет использования скрытых резервов человеческого тела.
Если вам требуется лечение дисплазии позвоночника, то вы можете записаться на прием в нашу клинику мануальной терапии. В ходе первичной бесплатной консультации вертебролог расскажет вам о перспективах и возможностях применения методов мануальной терапии в вашем случае дисплазии позвоночника.
Помните! Самолечение может быть опасно! Обратитесь ко врачу
источник
Дисплазия шейного отдела позвоночника
Первичная дисплазия шейного отдела позвоночника является результатом травматического воздействия на позвоночный столб. Чаще всего она формируется после перенесенного компрессионного перелома тела позвонка или трещины его остистого отростка. Вторичная шейная дисплазия – это частое осложнение дегенеративного дистрофического процесса в хрящевых тканях межпозвоночных дисков. Если у человека развивается остеохондроз, то постепенно высота межпозвоночных дисков снижается. Тела позвонков при движении начинают соприкасаться друг с другом. На их поверхности образуются краеугольные остеофиты. Они имеют тенденцию сливаться друг с другом. Это и есть процесс дисплазии позвоночного столба в шейном отделе. В результате сращения соседних позвонков шея утрачивают свои привычную гибкость и подвижность. Становится затруднительно наклонять голову, поворачивать её в ту или иную сторону.
Дисплазия шейного отдела позвоночника у детей – это практически всегда результат врожденных генетических нарушений или родовой травмы. При смещении шейных позвонков во время прохождения родовых путей возникает слабость шейных мышц у младенца. Если в течение первого месяца жизни не проводить активно массаж этой зоны, то может сохраниться нестабильность шейных позвонков. Это чревато тем, что может начаться процесс ассимиляции затылочной костью первого шейного позвонка (атланта).
Также дисплазия позвоночника у детей может быть связана с нарушением обменных процессов. На первом месте стоит дефицит витамина D. При этом развивается рахит. Это заболевание приводит к разрушению и размягчению костной ткани во всем организме. Первыми страдают нижние конечности. Следом за ними искривляется позвоночный столб. Начинается процесс дисплазии тел позвонков и межпозвоночных дисков.
Существуют также виды дисплазии, связанные с негативной наследственностью. При их присутствии малыш значительно отстает в росте и своем физическом развитии от сверстников.
Дисплазия шейного отдела позвоночника у взрослых может развиваться при воздействии следующих неблагоприятных факторов:
- постоянное статическое напряжение мышц в области шеи и воротниковой зоны;
- неправильная осанка и рост «вдовьего холмика» в области 6-7 шейного позвонка;
- травмы в области шеи;
- оссифицирующий шейный миозит;
- остеохондроз шейного отдела позвоночника и его осложнения, такие как грыжа, протрузия и экструзия диска.
При появлении признаков дисплазии шейного отдела позвоночника необходимо как можно быстрее обратиться за медицинской помощью
Как остановить отклонения у плода?
Для предотвращения образования дисплазии у родившегося ребенка, его родители должны следовать правильному образу жизни. На момент вынашивания ребенка стоит предотвратить возможные случаи получения травмы. Не стоит забывать о профилактике вирусных заболеваний.
Женщина, которая в скором времени родит, должна своевременно наблюдаться у своего врача, если:
- ее возраст превышает 35 лет;
- она замужем за близким родственником;
- имелись случаи вынашивания ребенка с отклонениями.
Несмотря на то что дисплазия – очень серьезное заболевание, часто заканчивающееся летальным исходом, с ней непременно можно и нужно бороться при своевременном выявлении проблемы.

Молодые люди, желающие в будущем иметь детей, должны внимательно и серьезно подойти к вопросу, касающемуся здоровья. Не стоит пренебрегать врачебными наставлениями.
Прогноз и профилактика
Прогноз при дисплазии спондилоэпифизарного типа благоприятный, если выявить ее своевременно и начать лечение. Срок продолжительности жизни зависит от состояния больного. Пациенты могут жить также долго как здоровые люди.

Специфической профилактики этого
заболевания не существует. Многое зависит от поведения женщин во время
вынашивания ребенка. Не стоит в этот период увлекаться вредными привычками,
проживать в местности с плохой экологией, питаться вредной пищей.
Все же это генетическое заболевание, поэтому
полностью обезопасить себя от его возникновения невозможно. Можно только
снизить риск его развития.
Причины развития недуга
Среди главных факторов, провоцирующих появление болезни, можно выделить:
- поражение половых клеток родителей;
- влияние отрицательных факторов на ребенка в течение 2-4 месяца беременности. Именно в этот период происходит становление локомоторной системы;
- предрасположенность, способствующая изменениям в 50% случаев.
Несмотря на перечисленные факторы, главная причина кроется в наследственности. В случае, если новорожденному не устанавливают диагноз и не прописывают курс лечения, мать все же должна понимать, что угроза здоровью ее ребенка имеет место быть. Массажные процедуры и правильное пеленание должны стать естественным процессом.

Главной причиной дисплазии позвоночника называют наследственную предрасположенность
Чаще всего дисплазию обнаруживают сразу, когда ребенок появился на свет. В 30% случаев она диагностируется в последующие годы жизни.
Классификация спондилодисцита.
В зависимости от морфологических особенностей инфекционного процесса выделяют:
- Гнойные спондилодисциты, которые по характеру течения могут быть острыми и хроническими;
- Гранулематозные спондилодисциты (гноя нет, но образуется новая грануляционная ткань), среди которых по этиологии (причине) выделяют три клинических варианта: туберкулезные спондилодисциты (микобактериальные), грибковые спондилодисциты (микотические), сифилитические спондилодисциты (спирохетные).
По типу выделяемой бактериальной флоры:
- Неспецифический спондилодисцит (стафилококковый, стрептококковый, вызванный Coli-флорой);
- Специфический спондилодисцит (туберкулезный, тифозный, гонорейный и д.р.).
Классификация
Дисплазия позвоночника классифицируется на несколько разновидностей. Разделение осуществляется с учетом стадии становления костной ткани, на период которой пришлось развитие заболевания. Среди всех видов, можно выделить патологию:
- костную;
- фиброзную;
- хрящевую.
Фиброзная дисплазия также имеет свои разновидности:
- монолокальная;
- моноссальная;
- дизостоза;
- полиоссальная.
Во время полиссальной дисплазии в процесс дегенерации включаются отростки смежных звеньев хребта. В большинстве случаев болезнь обнаруживается в пояснично-крестцовой области. Можно выявить нарушения в структуре седалищной и подвздошной костей. Заболевание может сопровождаться поражением колен, локтей, лопаток, голени и головы. На протяжении длительного времени дисплазия не проявляет себя, находясь в скрытой форме. При искривленном позвоночнике наблюдается асимметричность состояния пациента.
Выделяют несколько типов дисплазии позвоночника
Дизостозы – перечень генетических деформаций скелета, которые связаны с нарушением эктодермальной и мезенхимальной ткани. Появляются серьезные деформации правильной формы черепа, лица и ключиц.
Хрящевые нарушения с учетом локализации делятся на следующие формы:
- физарная;
- метафизарная;
- эпифизарная.
Дисплазия хрящей предполагает нарушение структуры трубчатых костей. Их концы становятся толще, а кортикальная поверхность – тоньше. Во время подобных дисплазий проявляется нервозная компрессия. Хрящевая патология может появиться у ребенка сразу после рождения и сопровождаться прочими болезнями.
Среди часто встречающихся форм дисплазии хрящей можно выделить экзостозную хондродисплазию. Физарный хрящ развивается с избыточной скоростью, что приводит к появлению костного нароста. Кости становятся короче и видоизменяются.
Дисплазия костей бывает различных видов. Также существуют и смежные разновидности. Среди часто встречающихся дисплазий выделяют:
- спондилодисплазия;
- заболевание Педжета;
- мраморная болезнь;
- остеопойкилия;
- синдром Моркио типа А;
- ахондроплазия;
- ломкость костной ткани;
- гипохондроплазия.

Синдром Моркио типа А
Самый распространенный вид костных дисплазий – заболевание Шейерманна-Мау. Такая патология особенно часто встречается у мальчиков-подростков.
Уже в более зрелом возрасте есть риск появления болезни Педжета. Она заключается в изменении структуры костной ткани скелета и нарастающей костной деформации. Кость может стать толще, искривиться или вовсе поломаться.
Мраморная болезнь сопровождается остеосклерозом, слабостью костей.
Ахондроплазия – болезнь, которая чаще всего передается по наследству. Проявляет себя замедленным ростом костей, что приводит к карликовости.
Гипохондроплазия выражается невысоким ростом, короткими и искривленными нижними конечностями.
Методы лечения
Любая форма спондилоэпифизарной дисплазии представляет собой генетическое заболевание. В большинстве случаев лечению патология не поддается, врачи проводят симптоматическую терапию. Пациентам назначают обезболивающие и противовоспалительные лекарства, а также средства, укрепляющие костную ткань.
Если диагноз удалось установить сразу после появления малыша на свет, врачи назначают дополнительно лечебную физкультуру, массаж. Больным старшего возраста они стараются всеми методами облегчить состояние здоровья, чтобы те могли элементарно ухаживать за собой сами.
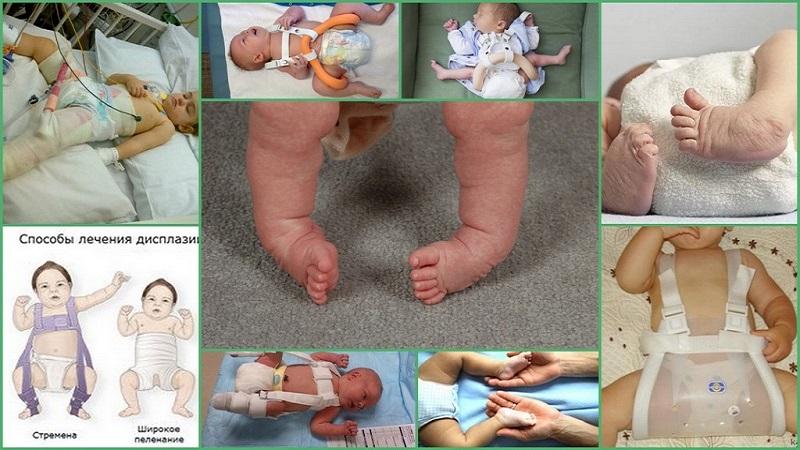
Ортопедические приспособления
Для укрепления связочного аппарата и фиксации суставов новорожденным и детям до 6 месяцев рекомендуют использовать специальные ортопедические средства – стремена Павлика. Приспособления, поддерживающие скелет, уменьшают боли и деформацию. Носить ортопедические средства необходимо длительное время, чтобы качество жизни пациента при спондилоэпифизарной дисплазии улучшилось.
Хирургия
Хирургическое вмешательство применяют в крайне тяжелых ситуациях, поскольку любые операции на позвоночнике создают риск для жизни пациента. Хирург встраивает металлическую пластину, которая выравнивает позвоночный столб.
Хирургическое вмешательство показано пациентам в следующих ситуациях:
- при сильном болевом синдроме, который невозможно устранить обезболивающими средствами;
- при искривлении позвоночника на 75 градусов;
- если появились осложнения, которые нарушают работу сердца, легких, кровообращение.
Также в случае не эффективного лечения врачи вправляют вывихи под общим наркозом, после чего накладывают пациенту кокситную гипсовую повязку. Операция позволяет приостановить деформацию структур, улучшить подвижность определенных сочленений. Пластика суставов и костей выполняется строго при отсутствии противопоказаний.
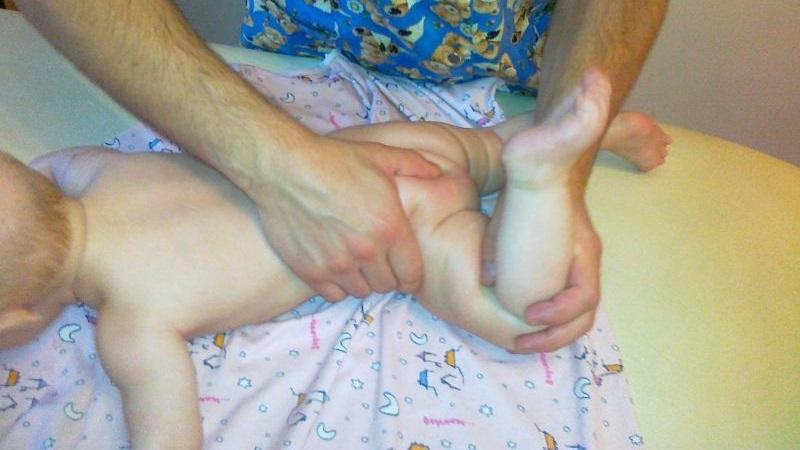
ЛФК и массаж
Лечение спондилоэпифизарной дисплазии верхних и нижних конечностей предусматривает занятия лечебной физкультурой:
- Для сохранения правильной осанки в стоячем положении соприкасаться с гимнастической стеной ягодицами, икрами и пятками.
- Сохраняя исходное положение, как указано в пункте 1, отойти от стены на 2 шага.
- Лечь на спину, выпрямить голову, туловище и ноги, руки выровнять по бокам. Поднять голову и плечи, сохраняя прямое положение тела. Вернуться в исходную позицию.
- Лечь и поясничную область прижать к полу. Встать, соблюдая правильную осанку и держа поясницу в неизменном положении.
Врачи рекомендуют также массаж, чтобы предупредить осложнения. Поглаживающие, пощипывающие и растирающие движения улучшают кровообращение и предупреждают застойные явления. Лечение пациента допустимо проводить в домашних условиях, но лучше пользоваться услугами квалифицированного мануального терапевта.
Новорожденным и детям до 6 месяцев врачи рекомендуют иммобилизирующий ошейник. Комплексная терапия позволяет добиться неврологического восстановления.
Дети с диагнозом спондилоэпифизарная дисплазия находятся под постоянным наблюдением врачей. Во время роста организма увеличиваются физиологические изгибы позвоночника. Грудной кифоз и поясничный лордоз будут постоянно прогрессировать, поэтому установить степень развития патологий и последствия врачам трудно.
Профилактика
 Невозможно обеспечить профилактику врождённых изменений костного скелета неясной этиологии.
Невозможно обеспечить профилактику врождённых изменений костного скелета неясной этиологии.
Все мероприятия должны быть направлены на раннее выявление патологии и предотвращение её прогрессирования.
Для профилактики показано:
- Правильное питание,
- Подбор мебели, соответствующей росту ребёнка;
- Жесткая постель с небольшой подушкой,
- Лечебная физкультура (по показанию врача).
Детям со сколиозом не рекомендуются занятия физкультурой в общей школьной группе. В тяжёлых случаях показано обучение на дому или в специализированных интернатах.
Ребёнок занимается в положении лёжа на животе. В перерывах делает гимнастические упражнения. Ночью спит в гипсовой кроватке.
Этиология и последствия
Точной этиологии возникновения диспластического сколиоза не существует.
Основные теории его образования:
- Е. А. Абольмасовой — Врождённая спинномозговая патология, дисрафический статус.
- Теория первичного нарушения роста отдельных элементов позвоночного столба. Основывается на законе Гонтера – Фолькмана – «костная ткань, находясь под большой нагрузкой – замедляется в росте, уплотняется, а менее загруженная – растёт быстрее».
- Теория Bisgord и Musselmann односторонней задержки роста одного или нескольких позвонков из-за эпидистрофии, врождённой аномалии.
- Обменная теория I. Ponsetti врожденных расстройств обмена соединительной ткани.
- Смещение студенистого ядра при разрушении росткового эпифизарного хряща (из-за нарушения обмена соединительной ткани) в выпуклую сторону, что нарушает подвижность позвоночника и предопределяет развитие деформации – первичный фактор в развитии патологии. Включение мышечной системы, механизмов равновесия, нарушение роста – вторичные факторы. (Патогенетическая теория А. И. Казьмина совместно с учениками).
Диспластические сколиозы приводят не только к обезображиванию фигуры ребёнка, но и к нарушению деятельности сердечно – сосудистой, дыхательной систем, желудочно-кишечного тракта. В тяжёлых случаях патология может привести к сдавлению спинного мозга. С парезом и параличом нижних конечностей.
источник
Спондилодисплазия
При спондилодисплазии в клинико-рентгенологической картине заболевания превалирует поражение позвоночника, а развитие эпифизов не нарушается или нарушается очень незначительно. В суставах патологический процесс развивается поздно, чаще уже у взрослых, когда в них возникают вторичные изменения типа артрозов. Спондилодисплазия обычно проявляется в позднем подростковом возрасте постепенно нарастающим дугообразным кифозом грудного отдела, иногда небольшими болями в спине, быстрой утомляемостью при ходьбе и физической нагрузке. Заболевание чаще встречается у мальчиков. Рентгенологически выявляемые изменения возникают главным образом в нижнегрудном отделе позвоночника в области Туп—Тхн. Остальные позвонки изменены в меньшей степени. Картина поражения тел позвонков достаточно характерна. Тела уменьшены по высоте. Точки окостенения краевых лимбусов, которые в норме начинают появляться в 8—9 лет, не образуются или возникают позже и оказываются деформированными. Верхние и нижние ростковые зоны тел позвонков становятся неровными, извилистыми. Передние отделы тел позвонков все более отстают в росте и принимают клиновидную форму, уменьшаясь по высоте иногда до 0,5-0,25 нормального размера (рис. 3.1). Первоначальная форма межпозвоночных дисков сохраняется, но затем в них развиваются вторичные дегенеративные изменения в виде остеохондроза. Возникший дугообразный кифоз сохраняется и по окончании роста скелета (рис. 3.2). Он вызывает компенсаторный лордоз шейного и менее выраженный лордоз поясничного отдела, а также некоторое уменьшение длины туловища. Это заболевание известно очень давно. Подобные изменения позвоночника выявлены в скелетах многовековой давности, обнаруженных при археологических раскопках . Заболевание впервые описано Н. Scheuermann (1921) и С. Маи (1924) как юношеский кифоз и фигурирует в литературе под названием «болезнь Шейерманна—Мау». В течение продолжительного периода это заболевание рассматривали как асептический некроз апофизов позвонков. В литературе до сих пор встречается подобная трактовка, хотя cine Schmorl (1930), основываясь на материале большого количества патологоанатомического исследования позвоночника, выдвинул концепцию о врожденной конституциональной неполноценности ростковых зон, расположенных у поверхности тел позвонков, в результате чего под влиянием статической нагрузки хрящ межпозвоночных дисков внедряется в губчатое вещество тел и его контуры становятся извилистыми. 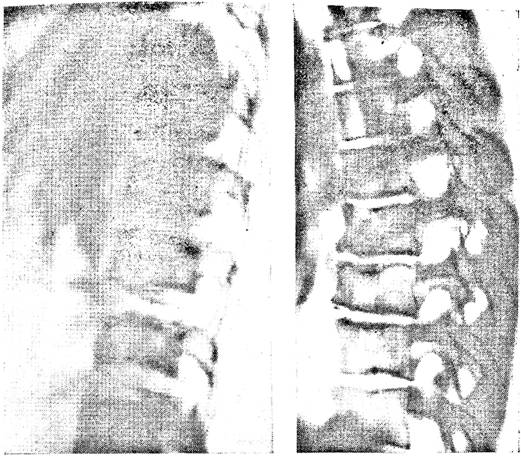 Рис. 3.1. Типичная картина спондилодисплазии у ребенка 8 лет. Рис. 3.2. Фиксированный кифоз и остеохондроз как исход спондилодисплазии у взрослого. Результаты исследований, проведенных Д. Г. Рохлиным и А. Е. Рубашевой (1936), В. С. Майковой-Строгановой (1937), подтвердили представление о нарушении процесса хондрогенеза. Д. Г. Рохлин (1936) писал: «Несомненная заслуга Шморля в том, что он освободил нас от необоснованных попыток увидеть остеохондропатию там, где ее нет», и предложил юношеский кифоз называть кифозом подростков, подчеркивая этим, что изменения возникают в период самого активного формирования позвонков — в 9—16 лет. Н. Sheuermann (1934), проведя динамические наблюдения, отказался от своего первоначального утверждения и высказал мнение, что в основе патологического процесса при спондилодисплазии лежат не только изменения апофизов, но и патологическое состояние зон росткового хряща, находящегося у поверхности тел позвонков. I. Brocher (1966), проанализировав обширную литературу за 40 с лишним лет и располагая результатами не только клинико-рентгенологических, но и гистологических исследований, пришел к такому же выводу.
Рис. 3.1. Типичная картина спондилодисплазии у ребенка 8 лет. Рис. 3.2. Фиксированный кифоз и остеохондроз как исход спондилодисплазии у взрослого. Результаты исследований, проведенных Д. Г. Рохлиным и А. Е. Рубашевой (1936), В. С. Майковой-Строгановой (1937), подтвердили представление о нарушении процесса хондрогенеза. Д. Г. Рохлин (1936) писал: «Несомненная заслуга Шморля в том, что он освободил нас от необоснованных попыток увидеть остеохондропатию там, где ее нет», и предложил юношеский кифоз называть кифозом подростков, подчеркивая этим, что изменения возникают в период самого активного формирования позвонков — в 9—16 лет. Н. Sheuermann (1934), проведя динамические наблюдения, отказался от своего первоначального утверждения и высказал мнение, что в основе патологического процесса при спондилодисплазии лежат не только изменения апофизов, но и патологическое состояние зон росткового хряща, находящегося у поверхности тел позвонков. I. Brocher (1966), проанализировав обширную литературу за 40 с лишним лет и располагая результатами не только клинико-рентгенологических, но и гистологических исследований, пришел к такому же выводу.
Лечение спондилёза грудного отдела позвоночника: симптомы, лечение, лекарства, гимнастика
Спондилез грудного отдела – одна из разновидностей дорсопатий позвоночника, характеризующаяся дегенеративно-дистрофическими изменениями в тканях фиброзных колец межпозвоночных дисков, замыкательных пластин и связок, что обусловило такую компенсаторную реакцию организма, как образование остеофитов по краям смежных тел позвонков. В запущенных состояниях спондилез приводит к сильному увеличению краевых разрастаний, то есть остеофитов, которые срастаются между собой, образуя неподвижное сочленение соседствующих позвонков на определенном участке позвоночного столба.
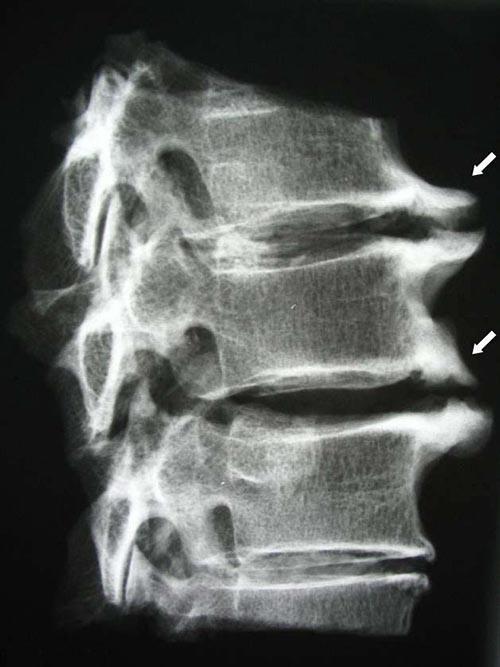
Если не проводить лечение недуга, пораженный отдел может значительно лишиться двигательного потенциала и нормальной гибкости. Основные симптомы болезни – это болевой синдром в груди и ограничение подвижности. Боль обусловлена раздражением спинальных нервных окончаний костными разрастаниями и сдавливанием спинномозгового канала. Данная патология относится к дегенеративным заболеваниям с хроническим течением, при этом выявляется, как правило, у людей старше 45 лет. Развивается заболевание по большей мере в силу инволюции организма, то есть возникает вследствие физиологического старения тканей позвоночного столба.
Прежде чем определиться, как лечить спондилез грудного отдела, специалист внимательно изучает жалобы больного и проводит осмотр позвоночника, после чего выдает направление на рентгенографию, КТ или МРТ. Имея перед собой результаты визуализационной диагностики, подтверждающие патоморфологические признаки спондилеза, доктор назначает консервативное или хирургическое лечение. Оперативное вмешательство рекомендуют в редких случаях и только по строгим показаниям.

При наличии 1 степени поражений грудных сегментов клинически патогенез обычно не проявляется либо имеет слабовыраженную клиническую картину. Таким образом, и лечение не задействуется вовремя, а ведь именно на ранней фазе оно дает более продуктивные результаты. Дегенеративные процессы не стоят на месте, они постепенно прогрессируют, а при отсутствии должной терапии темпы их развития в разы увеличиваются. При переходе в последующие стадии патология уже начинает провоцировать болевой синдром, причем зачастую довольно яркий, который локализируется преимущественно в районе ребер. Иногда такую боль путают с сердечным приступом.
Независимо от того, на какой стадии был диагностирован спондилез грудного отдела, ни в коем случае нельзя отказываться от квалифицированной медицинской помощи. Приобрести инвалидность, как следствие осложненного спондилеза, легко, а вот избавиться от нее будет уже гораздо проблематичнее, да и не всегда это удается без хирургии. Самым неприятным последствием для пациента может стать частичный или полный паралич нижней части туловища
Уверены, что до этого у вас не дойдет, поскольку вы понимаете всю тяжесть данной патологии и важность своевременного и грамотного ее лечения. А чтобы внести больше ясности по поводу особенностей грудного спондилеза, предлагаем ознакомиться с нижеизложенной информацией
Заболевание у взрослых
У взрослой категории населения дисплазия диагностируется не так часто, и ее выявление связано исключительно с врожденными дефектами. Если дисплазия не была обнаружена в раннем возрасте, то на протяжении жизни происходят постепенные нарушения пояснично-хрящевой структуры суставов таза. Такая проблема, выявленная в детстве, впоследствии может негативно повлиять на развитие других областей хребта, а также даже локтевого сустава. Заболевание левой области таза наиболее часто диагностируется у мужчин. Развитие проблемы начинается в результате предлежания в период внутриутробного развития.
Такой диагноз располагает неблагоприятной наследственностью, что важно понимать на момент рождения детей. Широкое и тугое пеленание должно происходить в целях профилактики для последующих поколений
Активность, отсутствие вредных привычек, сбалансированный рацион питания, массаж особо потребуются представительницам женского пола, которых в детстве настигло это заболевание, во время вынашивания малыша.
Избавиться от дисплазии позвоночника у взрослых практически невозможно, поскольку скелет у него полностью сформирован
Если дисплазия не была обнаружена у женского пола, не стоит забывать, что у мальчиков она развивается в большем количестве случаев
Именно во время вынашивания ребенка и особенно после его рождения стоит уделить внимание пояснично-крестцовому отделу позвоночного столба, суставам коленей, таза и локтей
Когда у взрослого человека выявляют дисплазию суставов таза, согласно врачебной терминологии такой случай трактуется как детская невылеченная дисплазия.
Терапия имеющихся нарушений суставов у взрослого человека проходит довольно сложно и в большинстве случаев не приводит ни к каким результатам. Это заболевание возможно вылечить в детстве или подростковом возрасте, когда период роста еще не остановлен.
Основные клинические проявления
Клинически эпифизарная дисплазия тазобедренных суставов проявляется в низком росте больных детей, нарушением подвижности тазобедренного сустава. Происходит нарушение окостенения головки. Ноги у детей при заболевании способны болеть и деформироваться.
Различают несколько типов, по которым развивается эпифизарная дисплазия:
- Тип 1. Клинически проявляется врождённым малым ростом, укорочением длины конечностей, дисплазией тазобедренного сустава. Параллельно отмечается укорочение пястных костей и фаланг пальцев, широкие короткие пальцы, объем движений в пальцах существенно увеличивается по сравнению с нормальным. Шейка бедра при этом укорачивается. Тела позвонков имеют овальную форму. Окостенение практически во всех суставах происходит с задержкой.
-
Тип 2. Множественная дисплазия тазобедренных суставов. Клинические симптомы начинают обнаруживаться по достижении ребёнком возраста 2,5 лет. Он начинает предъявлять жалобы на боли в коленях и голеностопных суставах. Коленные суставы могут быть увеличены в размерах и деформированы. Эпифизы практически всех суставов уменьшаются в размерах и выглядят сглаженными.
Болезнь у малыша
- Тип 3. Самые первые симптомы этого типа дисплазии тазобедренного сустава начинают проявляться при достижении ребёнком пубертатного возраста. Походка у него становится «утиной» или «вперевалку». В коленных суставах развивается ограничение подвижности, начинают беспокоить боли. Ребёнок отличается низким ростом и короткими руками. Эпифизы бёдер сглажены, коленные суставы деформируются и увеличиваются в размерах. С течением времени развиваются признаки остеоартроза суставов.
- Тип 4. Дисплазия с развитием сахарного диабета. Симптоматически определяется карликовый рост, укорочение длины туловища, множественные эпифизарные дисплазии, диабет первого типа. Кости подвержены деминерализации, что является причиной частых травм. Отведение бедра ограничено в значительной степени. Суставы болят, подвижность в них нарушена в значительной степени. Сопутствующим признаками являются гепато- и спленомегалия, недостаточность функции почек.
- Эпифизарная дисплазия в сочетании с миопией и снижением слуха. Может сопровождаться также ранней катарактой и дистрофией сетчатки.